مطالب پزشکی - بیماری ها و داروها
دکتر حسین جعفری^ عضو هیئت علمی دانشگاه
مطالب پزشکی - بیماری ها و داروها
دکتر حسین جعفری^ عضو هیئت علمی دانشگاهبیماری پروانه(EB)
بیماری پروانه(EB)
دکتر حسین جعفری عضو هیئت علمی دانشگاه آزاد اسلامی واحد پزشکی تهران گروه فارماکولوژی
عشق با تو آغاز شد
کلاس خاطره ها با یاد تو جان گرفت
تو در سپیدی برگ های دلمان جریان داری
تو بودی و کوله باری از مهر
ما بودیم و تشنگی
در وادی محبت تو ما بودیم و خانه های دلمان
در آستانه چلچراغی از مهربانی است
بر لبت نور بود و دل ما کویر تاریکی
قطره قطره بر سطح ترک خورده زمین دلمان باریدی و علم در ما جوانه زد
نگاهت ، مکتب عشق بود و ما مکتب نشین چشم هایت بودیم
ما دست در دست تو نهادیم تا راه پر پیچ و خم
زندگی را با تو گام بر داریم
دل به دل ما سپردی و گرمای وجود ت را در سرمای تمام فراز و نشیب ها همراه مان کردی تا در یخ بندان جهالت در جا نزنیم
چراغ دانشی که در دست ماست ، روشنایی از تو دارد معلم . تهنیت روز معلم بر معلمان دیار مان.
تقدیم به تمامی اساتید بزرگوار
.......................................................................................................................................
بیماری«EB» یا «پروانه ای» بیماری دردناک و نادری است که مانند باقی جهان، در کشور ما نیز وجود دارد. بیماری که فرد مبتلا به آن با دشواریهای زیادی در زندگی روبرو خواهد بود.
گاهی زخم های همین پروانه ای شدن زندگی را روز به روز سخت تر می کند. زخم هایی که هیچ گاه التیام پیدا نخواهند کرد و همواره بر تن خواهند ماند. بیماری «پروانه ای» با نام بین المللی « EB» بیماری خاص و دردناکی است که ناشی یک جهش ژنتیکی است که از بدو تولد تا پایان عمر همراه بیمار خواهد بود و هیچ التیامی برایش وجود ندارد. مگر آنکه بتوان با شیوه های گوناگون و پزهزینه از افزایش و دشواری های آن کاست. با تاسیس خانه بیماران « EB»و تلاش برای بهبود وضعیت آنها زمان مناسبی است که این بیماری نادر و سخت را بیشتر بشناسیم و برای مرهم و کاهش درد مبتلایان آن کاری انجام دهیم.
«اپیدرمولیز بولوسا» با نام اختصاری «EB» یک بیماری ارثی در بافت های پوستی است که در پوست و غشای مخاطی ایجاد تاول می کند. این بیماری به دلیل نازک شدن پوست و آسیب پذیری آن به بالهای پروانه تشبیه می شود، و در ایران با نام بیماری « پروانه ای» شناخته شده است. شیوع این بیماری به صورت ارثی و یک در ۵۰ هزار نفر است. شدت آن نیز از ملایم تا کشنده است. به طوری که ممکن است بسیاری از بافت های حساس بدن را از بین ببرد. ای بی یا پروانه ای به هیچ قومیت خاصی تعلق ندارد و در تمام نقاط جهان رخ می دهد و به طور مساوی بر مردان و زنان اثر می کند. یکی از مهم ترین علل بیماری ای بی ازدواج های فامیلی است. بسیاری از کودکان پروانه ای از پدر و مادری متولد شده اند که ازدواج فامیلی داشته اند. به همین دلیل پزشکان توصیه می کنند که کسانی که ازدواج فامیلی انجام می دهند حتما بعد از آزمایش های ژنتیکی اقدام به بارداری نمایند.
در بیماری پروانه پوست به شدت حساس و شکننده خواهد شد به طوری که کوچکترین خراش یا آسیبی موجب تاول های عذاب آور و عفونت های زیادی برای بیمار شود. اما به هیچ وجه واگیر ندارد. پوست انسان شامل دو لایه است. لایه خارجی که روی پوست است و لایه داخلی که زیر قرار دارد. در افراد سالم کلاژن بین این دو لایه وجود دارد که مانع از حرکت های اصطکاکی این دو لایه روی هم می شود. اما در افراد مبتلا به این بیماری پروتئین کلاژن وجود ندارد و کوچکترین چیزی مانند مالیدن دست باعث ایجاد این اصطکاک و تاول و زخم های درد ناک می شود به طوری که درد ناشی از آن با سوختگی درجه ۳ که در آن تمام لایه های پوست تخریب شده است مقایسه می شود. ای بی هیچ درمانی ندارد و فقط می توان با مراقبت های ویژه از جمله خوراک های غذایی و پانسمان های خاص میزان زخم های آن کاست. اما گاهی ممکن است یک بیمار نتواند از شدت جراحات حتی یک لباس بر تن کند و گاه ممکن است شدت یک بیماری منجر به از دست رفتن قسمتی از اعضای بدن مانند دست ها و یا پاها و یا در نهایت منجر به مرگ بیمار شود.
دردی که با سوختگی حاد میتوان مقایسه می شود
«خانه EB» جایی برای تسکین زخم های پروانگی
شهریور سال گذشته به همت «بنیاد مستضعفان انقلاب اسلامی» و بنیاد علوی خانه ای به نام این بیماری بنا شد. خانه ای بی هم اکنون با داشتن پزشکان و پرستاران مختلف و در اختیار گذاشتن وسایل مورد نیاز بیماران از جمله پانسمان به این بیماران یاری می رساند. حجت الاسلام سیدحمیدرضا هاشمی گلپایگانی مدیر خانه ای بی، به خاطر بیماری دخترش با ای بی آشنا شد و این احساس تکلیف پدرانه باعث به وجود آمدن این خانه امید شد.
نزدیک به ۱۰۰۰ نفر در کشور بیمار ای بی وجود دارد.
یک تفاهم سه جانبه بین بنیاد مستضعفان، بنیاد امور بیماری های خاص و دانشگاه علوم پزشکی صورت گرفت که این بنیاد بنا شد.دلیل دیرتشکیل شدن این خانه نیز تعداد اندک بیماران ای بی و در نتیجه ناشناخته ماندن آن است. در گذشته مردم شناخت جدی در این باره نداشتند. اما خوشبختانه امروز به کمک رسانه ها، مردم و جراید هم اکنون ۴۰۰ پرونده در خانه ای بی تشکیل دادیم. البته پیش بینی می شود در کشور بین ۸۰۰ تا ۱۰۰۰ نفر بیمار EB داریم که باید شناسایی شود. متاسفانه این بیماری هنوز در جرگه بیماران خاص قرار نگرفته است و قرار است با پیشنهاد وزارت بهداشت و تصویب هیئت دولت تبدیل به بیماری خاص شود.
بیمار ای بی ماهیان ۲.۵ میلیون تومان هزینه دارد. هزینه یک بیمار EB بسیار زیاد است که صرف چیزهایی می شود که اصلا به چشم نمی آید. ای بی ها حداقل ماهیانه ۲.۵ میلیون تومان خرج دارند.مثلا پانسمان به قطع A۴ حدود ۲۵۰ هزارتومان است که تا ۴۸ ساعت قابل استفاده است و بعد از آن باید تعویض شود. یک بیمار EBبه دلیل زخم های بسیار زیادی که دارد لباس هایش مدام شسته می شود و زود از بین می رود. حمام این بیمار دو یا سه ساعت طول می کشد.
پزشک متخصصی که ای بی دارد
ما در ایران فرد بیماری داریم که نمونه اش در هیچ جای جهان وجود ندارد. آقای «محمدمهدی پرویزی» بیمار EB است که پزشکی خوانده و الان سال سوم تخصصش را می گذراند. این در حالی است که به خاطر بیماری حتی دست هایش از بین رفته است و ۵۰ درصد بدنش همواره زخم خیس دارد. آقای عادل صحبت زاده را داریم که مهندسی پزشکی خوانده است.
محمدرضا دانشی داریم که دستش از بین رفته است اما راکت تنیس دستش می گیرد و بازی می کند. حتی سینما خوانده و تئاتر بازی می کند. هادی کیخسروی حقوق خوانده است. خانم آتنا قماشی فوق لیسانس فناوری اطلاعات دارد. اما واقعا تحمل این بیماری بسیار دشوار است.
«خانه EB» به کمک مردم نیاز دارد.
در خانه EB تا حد توان به بیماران خدمات می دهد. به طور مثلا در آنجا دو روز در هفته پزشک مقیم وجود دارد. دو روز دیگر پزشک آقا و دو روز بعدی نیز پزشک خانم ، اما این خدمات کافی نیست. باید به جایی برسیم که در ۴ قطب اصلی کشور ارائه شود نه اینکه بیمار برای گرفتن خدمات از شهرستان های دور به تهران بیاید.
علت بیماری
اغلب افراد مبتلا به ایبی این حالت را از طریق ژنهای معیوب که از یکی از والدین یا هر دوی آنها دریافت میکنند، به ارث میبرند. ژنها در سلولهای بدن قرار گرفتهاند و صفات موروثی فرستاده شده از والدین به کودک را تعیین میکنند. همچنین آنها هر عملکرد بدن مثل شکل گیری پروتئین ها در پوست را کنترل میکنند. بیشتر از ۱۰ ژن شناخته شدهاند که علل اصلی اشکال مختلف بیماری هستند. ژنها روی کروموزومها قرار گرفتهاند، که ساختارهایی در هر هسته سلول هستند.
در یک نوع غالب (نمایان) غیر جنسی از بیماری، ژن بیماری از تنها یکی از والدین که بیماری را داشته به ارث برده میشود، و در آنجا یک احتمال ۵۰ درصدی (۱ در ۲) با هر بارداری وجود دارد که یک نوزاد EB خواهد داشت. در یک شکل مغلوب (نهفته) غیر جنسی، ژن بیماری از هر دو والدین به ارث برده میشود. هیچیک از والدین نشانه های بیماری را نشان ندادهاند؛ فقط احتیاج بود آنها ژن را «حمل کنند»، و در آنجا یک احتمال ۲۵ درصدی (۱ به ۴) با هر بارداری وجود دارد که یک نوزاد EB خواهد داشت. همچنین ایبی میتواند از طریق یک جهش (دگرگونی) در یک ژن که در هنگام شکل گیری تخم یا اسپرم سلول تناسلی در یکی از والدین اتفاق میافتد، به دست آید. نه جنسیت کودک و نه ترتیب تولد معین نمیکند که کدام کودک یا چه تعداد از بچهها در خانوادهای که ژن معیوب دارند EB را گسترش خواهند داد.
گرچه EB ساده میتواند زمانی که هیچ نشانی از بیماری در والدین وجود ندارد رخ دهد، معمولاً به عنوان یک بیماری غیر جنسی غالب (نمایان) به ارث برده میشود. در EB ساده، ژنهای معیوب آنهایی هستند که دستورهایی برای تولید کراتین، یک پروتئین الیافی در لایه بالای پوست، تهیه میکنند. در نتیجه، پوست در اپیدرم (پوست بیرونی) شکافته شده، تولید تاول میکند.
در EB اتصالی، یک نارسایی (نقص) در ژنهای به ارث برده شده از هر دو والدین وجود دارد (نهفته غیر جنسی) که به صورت طبیعی شکل گیری الیاف های تکیه گاه (الیاف های رشته مانند) ساختارهای پیچیده ای که از پروتئین های بسیاری درست شدهاند) را توسعه میدهند. این ساختارها، اپیدرم (پوست بیرونی) را به غشاء پایه زیرساختی (نهفته) محکم میکنند. نارسایی منجر به جداسازی بافت و تاول زدن در بخش بالایی غشاء پایه میشود.
هر دو شکل نمایان (غالب) و نهفته (مغلوب) از EB وجود دارد. در این وضعیت، الیافی که اپیدرم (پوست بیرونی) را به درم (پوست زیرین) زیرساختی (نهفته) محکم میکنند یا پنهان هستند یا اینکه هیچ کاری انجام نمیدهند؛ که این به سبب نارسایی در ژن کلاژن نوع VII (هفت)، یک پروتئین الیافی که جزء اصلی الیاف های محکم شده است، میباشد.
تشخیص بیماری
متخصصان پوست میتوانند تشخیص دهند کجای پوست در حال جداسازی برای شکل دهی تاول هاست و اینکه با انجام بافت برداری (برداشتن یک نمونه کوچک از پوست که در زیر یک میکروسکوپ آزمایش میشود) بفهمند یک شخص مبتلا به چه نوع EB است. یک تست تشخیصی مستلزم استفاده از یک میکروسکوپ نوری است تا دیده شود که پروتئینهایی که برای شکل دهی الیاف های کوچک متصل و الیاف ها یا همی دسموزومها نیاز میباشند مفقود هستند یا در تعداد کاهش یافتهاند. تست دیگر مستلزم استفاده از یک میکروسکوپ الکترونی پرقدرت است، که میتواند برای تشخیص نارساییهای ساختاری در پوست، تصاویر گرفته شده از بافت را درشت تر نشان دهد.
علایم کلی
خرخر کردن صدا، سرفه یا مشکلات تنفسی دیگر
تاول زدن نزدیک چشم و بینی تاول زدن نزدیک دهان و گلو و ایجاد مشکل در خوردن و بلعیدن
تاول زدن پوست بعد از آسیبهای جزیی یا تغییر دما وجود تاول در بدو تولد
مشکلات دندانی مثل پوسیدگی وجود میلیا (جوشهای سفید کوچک) از دست دادن یا تغییر شکل ناخن
درمان
افراد مبتلا به اشکال خفیف EB ممکن است درمان گستردهای نیاز نداشته باشند. در هر صورت، آنها باید برای باز داشتن تاولها از شکل گیری و پیشگیری از عفونت زمانی که تاولها رخ میدهند، کوشش کنند. افراد مبتلا به اشکال نمایان (غالب) و نهفته (مغلوب) ممکن است عارضه های بسیاری داشته باشند و به حمایت روانی همراه با توجه به مراقبت و محافظت از پوست و بافتهای نرم نیاز داشته باشند. بیماران، والدین، یا مراقبان دیگر نباید احساس کنند که آنها باید با تمامی جنبههای پیچیده مراقبت EBبه تنهایی روبرو شوند. دکترها، پرستاران، مدد کاران اجتماعی، روانشناسان، متخصصان تغذیه، و گروههای پشتیبانی والدین و بیماران وجود دارند که میتوانند در مراقبت شرکت کرده و حمایت اطلاعاتی و احساسی تأمین کنند.
جلوگیری از تاول
در بسیاری از اشکال EB، تاولها با اندکی فشار یا سایش شکل خواهند گرفت.
این موضوع ممکن است والدین را مردد کند که نوزادان را بردارند و در آغوش بگیرند. در هر صورت، یک نوزاد نیاز دارد که تماس و عاطفه یک انسان آرام را احساس کند، و بتواند زمانی که روی یک پارچه نرم قرار گرفته است از زیر کفل (پایین) و پشت گردن بلند شود. یک نوزاد مبتلا به EB هرگز نباید از زیر بازوها بلند شود.
مواردی که میتوانند برای محافظت از آسیب پوستی انجام شوند:
اجتناب از گرمای بیش از حد با نگه داشتن اتاق در یک درجه حرارت یکنواخت
استعمال روغن روی پوست برای کاهش سایش و مرطوب نگه داشتن پوست
استفاده از لباس ساده، نرم که زمانی که یک کودک را آماده میکنید نیازمند حداقل جابجایی باشد
استفاده از پوستین روی صندلیهای ماشین و دیگر سطوح سخت پوشاندن دستکش در زمان خواب برای کمک به پیشگیری از خراشیدن
مراقبت از پوست تاول زده
زمانی که تاولها ظاهر میشوند، اهداف مراقبت کاهش درد یا ناراحتی، جلوگیری از دست دادن بیش از حد آب بدن، توسعه بهبودی و پیشگیری از عفونت است. ممکن است دکتر یک مسکن خفیف برای جلوگیری از ناراحتی در هنگام تعویض باند پیچی (نوار زخم بندی)، تجویز کند. باندپیچیهایی که به پوست چسبیدهاند را میتوان با آغشته کردن آنها در آب گرم برداشت. درحالی که شستشوی روزانه ممکن است شامل یک حمام با صابون های ملایم باشد، خیلی راحت تر خواهد بود که در مراحلی استحمام کنیم که نواحی کوچک در یک زمان تمیز شوند.
تاولها میتوانند خیلی بزرگ شوند و زمانی که میترکند تولید یک زخم بزرگ کنند؛ بنابراین، یک پزشک متخصص احتمالاً دستورالعملهای تهیه خواهد کرد در رابطه با اینکه چگونه یک تبخال را در مراحل اولیه اش به طور ایمن بترکانیم در حالیکه هنوز پوست سالم بالایی را برای پوشش ناحیه قرمز شده نهفته (در زیر قرار گرفته) ترک نکرده است. یک روش این است که به تاول با یک پنبه الکلی قبل از خارج شدن آن از کناره ها با یک سوزن استریل یا وسیله استریل دیگر دست بزنیم. سپس میتوان مایع را به درون یک گاز استریل خالی کرد که برای دست زدن به تاول مورد استفاده قرار میگیرد. بعد از بازکردن و خالی کردن، ممکن است دکتر پیشنهاد کند که قبل از پوشاندن آن با یک باند پیچی استریل نچسب یک پماد آنتی بیوتیک به ناحیه تاول استعمال شود. برای پیشگیری از تحریک (سوزش) پوست از نوار، یک باند پیچی (نوار پیچ) میتواند با یک نوار گاز که به دور آن بسته شده است، محکم (ایمن) شود. در موارد ضعیف تر از EB یا جائیکه نواحی برای پوشیده نگه داشتن مشکل هستند، دکتر ممکن است رها کردن یک تاول سوراخ شده را در حالت باز توصیه کند.
یک محیط مرطوب و معتدل بهبودی را توسعه میدهد، ولی تخلیه سنگین از نواحی تاول ممکن است بیشتر پوست را آتشی کند، و یک باند پیچی جاذب یا اسفنجی ممکن است نیاز باشد. همچنین باند پیچی های لایه تماسی وجود دارند جائیکه یک لایه غربال از طریق مایع تخلیه شده میتواند روی زخم عبور کند و توسط یک لایه جاذب بیرونی پوشیده شود. دکتر یا دیگر متخصصان مراقبت از سلامت ممکن است گاز یا باند پیچی را توصیه کنند که با وازلین نفت، گلیسیرین، یا مواد مرطوب آغشته میشوند، یا ممکن است باندپیچیها یا محصولات مراقبت از زخم وسیعتری (جامع تری) پیشنهاد کند.
درمان عفونت احتمالات عفونت پوستی میتواند توسط تغذیه خوب، که مکانیسمهای دفاعی بدن را میسازد و بهبودی را توسعه میدهد، و با مراقبت محتاطانه از پوست با دستهای پاکیزه و استفاده از مواد استریل کاهش یابد.
برای محافظت بیشتر، ممکن است دکتر پمادها و آغشتنی های آنتی بیوتیک توصیه کند.
حتی با وجود مراقبت خوب، ممکن است که عفونت گسترش یابد. نشانه های عفونت قرمزی و گرما پیرامون یک ناحیه باز از پوست، چرک یا یک ترشح زرد رنگ، جرم گرفتگی شدید روی سطح زخم، خط قرمز یا لایهای زیر پوست که به دور از ناحیه تاول زده گسترده میشود، زخمی که التیام نمی یابد، و/یا تب یا لرز است. ممکن است دکتر راه حل آغشته کردن خاص یک پماد آنتی بیوتیک، یا یک آنتی بیوتیک دهانی برای کاهش رشد باکتری را تجویز کند. زخمهایی که بهبود نیافتهاند ممکن است توسط یک پوشش زخم مخصوص یا پوستی که به لحاظ بیولوژیکی گسترش یافته درمان شوند.
درمان مشکلات تغذیهای
تاولهای که در دهان و مری در بعضی از افراد مبتلا به EB شکل میگیرند احتمال دارد که سبب اشکال در جویدن و بلعیدن غذا و نوشیدنیها باشند. اگر غذا (شیر) دادن با سینه یا بطری تاولهای را نتیجه دهد، میتوان کودک را با استفاده از یک پستانک بچه (یک پستانک نرم با سوراخهای بزرگ)، یک پستانک کام شکافته، یک قطره چکان چشم، یا یک سرنگ غذا داد. زمانی که کودک به اندازه کافی بزرگ است که در غذا خوردن درگیر شود، افزودن مایع اضافه به غذای پوره شده (خیسانده مالت آسیاب شده) بلعیدن آن را آسانتر میکند. لعابدار ها (آب گوشت)، نوشیدنیهای شیر، سیب زمینی های نرم شده، فرنی ها، و را میتوان به نوزادان داد. در هر صورت، هرگز غذا نباید خیلی داغ سرو شود.
متخصصان تغذیه اعضای مهم تیم مراقبت از سلامت هستند که به افراد مبتلا به EB یاری میکنند. آنها میتوانند با اعضای خانواده و بیماران قدیمی برای تهیه نسخه و تهیه غذایی که مغذی و برای خوردن آسان است، کار کنند. برای مثال، آنها میتوانند غذاهای دارای کالری بالا و غذاهای محافظ پروتئین را تشخیص دهند و نوشیدنیهای که به جایگزین سازی پروتئین از دست رفته در مایع تخلیه سازی تاولها، کمک میکند. آنها میتوانند ویتامین و مکملهای تغذیهای معدنی را که ممکن است نیاز باشد، را پیشنهاد کنند، و نشان دهند که چگونه اینها را درون غذا و نوشیدنیهای نوزادان با هم مخلوط کنیم. متخصصان تغذیه (رژیم غذایی) همچنین میتوانند اصلاحاتی در رژیم برای پیشگیری از مشکلات معدهای – رودهای، از جمله یبوست، اسهال یا دفع دردناک، توصیه کنند.
بهداشت خوب دهان بسیار مهم میباشد. بهتر میباشد به دندان پزشکی مراجعه شود که تجربه کار کردن با اEB را داشته باشد.
درمان مربوط به جراحی
درمان مربوط به جراحی ممکن است در بعضی از اشکال EB ضرورت داشته باشد. افراد مبتلا به اشکال شدید EB اضمحلالی نهفته غیر جنسی که در آنها مری به توسط اثر زخم تنگ (باریک) میشود، ممکن است نیازمند گشادی مری آنها برای حرکت غذا از دهان به معده باشند. افراد دیگری که تغذیه مناسبی را به دست نمیآورند ممکن است نیاز داشته باشند به یک لوله تغذیه که انتقال غذا مستقیماً به معده را اجازه میدهد. همچنین، بیمارانی که انگشتان دست یا پاهایشان به هم چسبیده است ممکن است برای رهاسازی آنها به جراحی نیاز داشته باشند.
جلوگیری از تحلیل مفاصل : کار کردن با یک فیزیوتراپ میتواند به فعال نگه داشتن حرکت مفاصل کمک کند.
درمانهای دیگر :درمانهای دیگر EB که تحت بررسی میباشند شامل ژن درمانی و پروتئین درمانی میشوند.
پیشگیری
اپیدرمولیز بولوسا یک بیماری سخت، گاهگاهی دردناک، و اغلب بدن نما است. اکثر افراد بزرگسال با علائم EBیا کسانی که میدانستند آنها حامل ژن هستند به کم کردن نسلهای آینده، شامل امکان نسل خود آنها، از این وضعیت تمایل خواهند داشت. با شناخت از جهش (دگرگونی)های ژن مخصوص که علت EB است، هم اینک امکان دارد که جهش ژن مخصوص را در خانواده تعیین کنیم و سپس تستهای پیش از تولد روی زن باردار را با یک جنین در خطر EB برای تعیین وضعیت جنین، هدایت کنیم. همچنین، یک مشاور ژنتیکی میتواند
اطلاعاتی در رابطه با احتمال گذر ژن برای EB به کودکان عرضه کند و مشاور اتی در رابطه با بارداری (بچه داری) آینده عرضه کند. مشاوره ژنتیکی میتواند یک گام مهم در کمک به خانوادهها در رابطه با تصمیم گیری در رابطه با برنامهریزی خانواده آنها باشد.
برای افرادی که قصد بچهدار شدن دارند و سابقه EB در خانواده شان وجود دارد، رایزنی ژنتیکی با پزشک توصیه میشود. در حین بارداری تستهای برای تشخیص جنین وجود دارد که مینتوان در ۸ تا ۱۰ هفتگی بارداری هم انجام شود. بسیاری از افراد مبتلا به EB ناشی از ازدواج فامیلی والدین میباشد. برای پیشگیری از ازدواج فامیلی پرهیز کنید.
بیماران مبتلا به EB که از استرویید برای مدتی طولانی تر از یک ماه استفاده میکنند، ممکن است به کلسیم و ویتامین D کمکی نیاز داشته باشند تا از پوکی استخوان جلوگیری شود.
………………………………………………………………………………….
شعبان شد و پیک عشق از راه آمد عطر نفس بقیته ا......
با جلوه سجاد ، و ابوالفضل و حسین یک ماه و سه خورشید در این ماه آمد
حلول ماه شعبان مبارک
دکتر حسین جعفری عضو هیئت علمی دانشگاه آزاد اسلامی واحد پزشکی تهران گروه فارماکولوژی و سم شنا سی
اهمیت ویتامین ها در بهبود اختلالات جنسی
با وجود اهمیت این موضوعات در سلامت کلی افراد، برای بسیاری از افراد گفتگو با پزشکان درباره دلواپسی های جنسی دشوار است. در بسیاری از موارد می توان از شیوه تغذیه افراد به اختلالات جنسی آنها پی برد و با دادن یک رژیم مناسب، این گونه اختلالات را بهبود بخشید. همچنین در بسیاری از موارد، افراد از مصرف دارو برای درمان مشکلات جنسی خودداری می کنند که می توان با توصیه های ساده تغذیه ای مانند تجویز برخی ویتامین ها به آنها کمک کرد.روی: از موادی که روی اختلالات جنسی تاثیر می گذارد، روی است. غذاهای حاویرویعملکرد جنسی بانوان را بهبود می بخشد. همچنین مصرف روی با تاثیر بر روی غده آدرنال باعث کاهش استرس و افزایش عملکرد دستگاه ایمنی بدن می شود. غذاهای غنی از روی شامل جگر، غذاهای دریایی، صدف خوراکی، قارچ، دانه آفتابگردان و کنجد است.

اسیدهای چرب ضروری:موادی هستند که بدن از آنها هورمون تولید می کند. ویتامین E، D و K به صورت محلول در آنها وجود دارند. این ویتامین ها قادرند پوست، مثانه، چشم و مخاط واژن را نرم و مرطوب نگه دارند. مصرف این مواد به صورت روزانه بسیاری از مسایل و مشکلات جنسی را برطرف می کند. برای افزایش اسیدهای چرب ضروری در بدن می توان از گیاهان دریایی، بذر کنجد، اسفناج، بادام و طالبی استفاده کرد.
ویتامین B6:این ویتامین نقش موثری در بدن بانوان دارد. به طور مثال، ویتامین 6Bمیان استروژن و پروژسترون تعادل ایجاد می کند و میزان پرولاکتین را کنترل می کند. مصرف ویتامین های گروه B باعث بهبود جریان خون پوست و مخاط می شود.
ربیوفلاوین: موادی مشابه ویتامین هستند که در گیاهان تازه پیدا می شوند، به ویژه گیاهان و علف های دریایی که دارای این مواد هستند، نقش مهمی در انعطاف پذیری عروق و سلامت رحم دارند و گردش خون را در ارگان ها بهبود می دهند که این فرآیند به بهبود اختلالات جنسی منجر می شود.
ویتامین E:این ویتامین تاثیر آنتی اکسید انی دارد و غدد جنسی و اندام های جنسی را از رادیکال های آزاد محافظت می کند. مصرف این ویتامین باعث افزایش تعداد اسپرم و نفوذ آن به داخل تخمک می شود. همچنین ویتامین E باعث کاهش ایجاد پلاک روی عروق می شود که این فرآیند موجب بهبود جریان خون می شود.
ویتامین C:مصرف این ویتامین ها موجب کاهش رادیکال های آزاد می شود. ویتامین C در اغلب میوه ها، به ویژه در پرتقال و توت فرنگی وجود دارد.

منیزیم:مصرف منیزیم باعث شل شدن ماهیچه های صاف و دیواره عروق می شود و دستگاه گردش خون را از رسوب پلاکت ها محافظت می کند و در نتیجه با بهبود جریان خون، برخی اختلالات جنسی را برطرف می کند.
افزایش و کاهش میل جنسی با مواد غذایی و گیاهان
افزایش میل جنسی این روزها برای بسیاری از سود جویان تبدیل به یک راه پردرآمد شده است به طوری که با تجویز داروهای خطرناک مشتریان بسیاری را کسب کرده اند اما همانطور که قبلا هم گفته شد نمی توان مشکل تمام افراد را تنها با یک نوع دارو درمان کرد چرا که هر فرد شاید مشکلیمتفاوت با دیگری داشته باشد به همین دلیل بهترین روش برای رفع سرد زماجی زنان و مردان ، اقزایش میل جنسی استفاده از روش های طبیعی و بی خطر است. تشخیص علت به وجود آمدن بی میلی جنسی با پزشک طب سنتی است، چنانچه بی میلی ناشی از سرد مزاجی باشد، استفاده از غذاهایی که طبع گرم دارند مفید خواهد بود. برای مثال استفاده از مغز فندق، پسته، گردو، بادام، چلغوزه (تخم صنوبر) و میوه هایی مثل موز، آناناس، انگور و انجیر می تواند در رفع بی میلی جنسی مفید باشد.
دارچین پوست درختی بسیار معطر است. دارچین را از زمانهای قدیم به عنوان دارو و غذا استفاده میکردند و در حال حاضر از پرمصرفترین ادویههای معطر جهان است. خواص مهم دارچین شامل آثار ضددرد، ضدمیکروب، ضدتهوع، ضداسهال، ضدهیستامین، کاهشدهنده پرفشاری خون، کاهشدهنده چربی خون، محرک و مقوی معده و چند اثر ارزنده دیگر است. یکی از خواص دارچین به دلیل طبیعت گرم آن، افزایشدهنده قوای جنسی است. دارچین به صورت پودر میتواند به اشکال مختلف مصرف شود. مقدار مصرف معمولی و بدون ضرر آن تا 4 گرم در روز است و بهتر است در 2 یا 3 نوبت مصرف شود. مصرف مقدار زیاد آن باعث بیخوابی و حرکت تند قلب میشود. پودر دارچین را باید در ظروف شیشهای رنگی یا فلزی نگهداری کرد و در آنها را محکم بست تا رایحه آن از بین نرود. همچنین باید آن را از محل گرم و نور آفتاب حفظ کرد چون باعث کاهش و تخریب رایحه آن شده و از آثار آن کاسته میشود.
زنجفیل یا زنجبیل ریزوم نوعی ریشه گیاهی است که به صورت متورم و گرهدار است. زنجفیل به دو شکل تازه و خشک در بازار وجود دارد و گاهی نوع خشک آن را آسیاب و پودر میکنند. زنجفیل طبیعت گرمی دارد و مزه آن تند و سوزاننده است و دارای رایحهای قوی و خوشبوست. زنجفیل از قدیم به خصوص در نواحی شرقی دنیا به وفور به عنوان معطر کننده غذاها، داروها و به عنوان یک گیاه دارویی مهم استفاده میشده و امروزه یکی از پرمصرفترین گیاهان دارویی و غذایی است.
آثار مهم زنجفیل شامل خاصیت ضدتهوع و استفراغ قوی، ضداکسیدان و ضدسرطان، کاهشدهنده چسبندگی پلاکتها (رقیق کردن خون)، هضمکننده، محرک و مغذی معده، ضدمیکروب، کاهشدهنده کلسترول، معرق، صفراآور و چند اثر مهم دیگر است.یکی از آثار زنجفیل، افزایش قوای جنسی است. مصرف زنجفیل تا روزی 3 گرم بلامانع است که میتوان آن را در 2 یا 3 نوبت استفاده کرد. مصرف بیش از حد زنجفیل باعث تحریک مخاطها میشود و ممکن است به روده و معده آسیب برساند. افرادی که داروهای قلبی و ضدانعقاد خون مصرف میکنند باید با احتیاط از زنجفیل استفاده کنند.
به تازگی یک محصول استاندارد و صنعتی به نام قطره «آرومین» از زنجفیل به بازار ارائه شده که در داروخانهها موجود است و بدون نسخه در اختیار مصرفکنندگان قرار میگیرد. این قطره را میتوان روزی 1 تا 3 نوبت و هر نوبت 40 قطره در آب یا مایعات دیگر رقیق و مصرف کرد. همچنین میتوان آن را در چای یا غذا هم مورد استفاده قرار داد.
فلفل (سبز یا قرمز)
فلفل سبز گیاهی است که از میوههای آن استفاده میشود. فلفل قرمز نیز همین گیاه و میوه است که با گذشت زمان و پس از رسیدن کامل فلفل سبز تغییر رنگ میدهد و کمکم قرمز میشود. فلفل از ادویههای تند بسیار پرمصرف دنیاست که نقش مهمی در تغذیه دارد و مخصوصاً در قسمتهای شرقی جهان مورد استفاده قرار میگیرد. به غیر از مصرف خوراکی، داروهایی نظیر شمعهای طبی و پمادهایی از فلفل تهیه میشود که به عنوان ضددردهای اسکلتی مصرف زیادی دارد.
مهمترین آثاری که تاکنون در مورد فلفل مطالعه و به اثبات رسیده است شامل آثار ضددرد، رقیقکننده خون (افرادی که خونشان غلیظ است)، ضدمیکروب، ضدسرطان، آنتیاکسیدان، ضدنفخ و اسپاسم، ضدتب، محرک گردش خون، معرق، محرک و مقوی معده، هضمکننده غذا، اشتهاآور، کاهشدهنده چربی خون و آثار دیگر است. با توجه به طبیعت گرم قابلتوجه، فلفل دارای اثر افزایش قوای جنسی است و جزو ادویههای محرک محسوب میشود.
فلفل قرمز نیز تقویتکننده و محرک میل جنسی است. این فلفل سرشار از ویتامین C و E است. متخصصان، ویتامین E را ویتامین جنسی مینامند. ترکیبات فلفل قرمز با انبساط عروق خونی باعث بهبود جریان خون میشود. اگر میخواهید به رابطهی زناشوییتان گرمای بیشتری بدهید حتما از فلفل قرمز استفاده کنید.
مصرف فلفل در حد خوراکی بدون عارضه است و فقط ممکن است بعضیها به آن حساسیت داشته باشند. مصرف بیش از اندازه فلفل ممکن است باعث التهابات غشای مخاطی روده و معده شود.
زعفران
زعفران نه تنها ادویهای خوشبو و خوشرنگ است بلکه میتواند برای تمایلات جنسی نیز محرک خوبی باشد. به گزارش خبرگزاری فرانسه، به زعفران خواص بسیاری از جمله ویژگی ضد افسردگی، تنظیمکننده جریان خون، برطرفکننده دیابت، سرطان و بیماری آلزایمر نسبت داده شده است.
تحقیقات اخیر پژوهشگران مرکز طب گیاهی لیون هم نشان دادهاند از آنجا که زعفران سبب بهبود جریان خون میشود میتواند باعث گرم شدن بافتهای بدن و افزایش احساسات شده و حتی بافت رحم را نیز تحریک کند. به همین دلیل از سویی میتواند محرک تمایلات جنسی باشد اما مصرف بیش از یک گرم آن از آنجا که سبب خونریزی رحم، حالت تهوع و استفراغ میشود به زنان باردار توصیه نمیشود. مصرف بیش از دو گرم از آن نیز کشنده است. در حال حاضر محققان در پی کشف روشی هستند تا با کمک زعفران دارویی برای تقویت قوای جنسی تهیه کنند.
ویتاگنوسبا عمل تنظیم هورمونها علاوه بر آثار ذکرشده میتواند در بیمیلی و سردمزاجی خانمها موثر باشد.
این داروی گیاهی به دو شکل قرص و قطره تهیه شده و دارای آثار یکسانی است. ویتاگنوس در تمام داروخانههای ایران و بدون نسخه به مصرفکنندگان عرضه میشود. اطلاعات لازم در راهنمای همراه دارو ارائه شده است .
یک داروی گیاهی که در زنان باعث افزایش قوای جنسی، جلوگیری از بی میلی و سردمزاجی می شود، قطره ویتاگنوس (Vitaxnus) است که به شکل قرص هم ارائه شده است. این دارو از گیاه پنج انگشت (Vitex agnus – castus) تهیه شده و به صورت قطره یا قرص مورد استفاده قرار می گیرد. این دارو در درمان سردمزاجی زنان از مصرف بالایی برخوردار است. آثار مهم این قرص و قطره شامل آثار رفع اختلالات قاعدگی، رفع اختلال های یائسگی، موثر در کیست های رحم و تخمدان، موثر در فیبروم، جلوگیری از تنبلی تخمدان، موثر در بعضی ناباروری ها، موثر در رفع آکنه و جوش صورت خانم ها و انواع دیگر مشکل های زنان است که مربوط به اختلال های هورمونی است.

میوه های و سبزیجات افزایش میل جنسی
مصرف سبزی هایی چون تره، پیاز و شاهی به این دسته از افراد توصیه می شود. استفاده از گوشت گوسفند، میگو، زنجبیل، مربای شقاقل، شلغم، هویج زرد ایرانی (زردک)، نخود و لوبیا (به ویژه نخود) برای رفع بی میلی ناشی از سردی مزاج توصیه می شود. خوردن تخم مرغ عسلی به صورتی که سفیده آن کاملا پخته و زرده به حالت نیم بند باشد نیز برای این مشکل مفید است.
کرفس
کرفس باعث آزاد شدن هورمونی در عرق و بوی بدن مردان میشود که زنان را به خود جذب میکند.
اسفناج و سایر سبزیجات سبز برگ به خصوص بروکلی برای افزایش و قوای میل جنسی موثر هستند.
محققان دانشگاه هاروارد بعد از انجام مطالعات بر روی 46000 مرد به نتیجه مثبت در عملکرد این مواد غذایی در افزایش میل جنسی پی بردند.
سیر. بوی بد سیر را میتوانید با خوردن سیب از بین ببرید اما هرگز از خوردن آن صرف نظر نکنید چرا که سیر با افزایش جریان خون در اندامهای جنسی موجب تقویت قوای جنسی شما میشود.
نتایج بررسیهای بالینی نشان میدهند که «آلیسین»، همان ترکیب موجود در سیر، میزان تستوسترون را افزایش داده و باعث کاهش هورمون کورتیزول میشود. کورتیزول همان هورمون استرس است که به بافتهای عضلانی آسیب میزند. سیر کاهندهی فشارخون بالاست و به این ترتیب نیز روی مویرگها و انقباض عضلات قلب تاثیر میگذارد وباعث انبساط رگهای موجود در ناحیهی آلت تناسلی میشود. به عقیده ی برخی از محققان سیر باعث افزایش کمیت و کیفیت اسپرم میشود.
گرچه این گیاه برای قلب خوب است و گردش خون را تشدید می کند و باعث نعوظ بهتر و کاهش اختلال های جنسی می شود اما بوی آنرا میتوان آنرا با خوردن سیب برطرف کرد.
گیاه گزنه
5 گرم برگ و گل های خشک گزنه را در یک فنجان آب در حال جوش ریخته و به مدت 15 دقیقه دم کنید. محلول را صاف کرده و میل کنید. البته لازم است که به مدت یک ماه، صبح، ظهر و شب قبل از غذا یک فنجان از آن را میل کنید. همچنین می توانید به مدت یک ماه از کپسول های گزنه استفاده کنید. 1 عددکپسول 500 میلی گرمی صبح و 1 عدد شب (بین غذا) میل کنید. اگر اهل خوردن گیاهان پخته هستید می توانید از برگ های پخته شده ی آن نیز استفاده کنید. توجه داشته باشید که مصرف گزنه برای خانم های باردار توصیه نمی شود.
جینسنگ
بدون شک جینسنگ، معروفترین و موثرترین ماده ی غذایی برای افزایش قدرت و میل جنسی در آقایان است.
ترکیب محرک قلب است که باعث افزایش قدرت مردها میشود. این گیاه یکی از گیاهان مورد علاقهی امپراطورهای چینی است که روی مرکز عصبی مغز و غدد درون ریز تاثیر میگذارد. باید بدانید که جینسنگ حاوی خواص ضدخستگی است و در افزایش میل و عملکرد جنسی شما فوقالعاده عمل میکند. بهتر است با دکتر خصوص میزان و روش مصرف آن بر طبق نیازتان مشورت کنید.
چوب میخک
چوب میخک یک افزایشدهندهی میل جنسی طبیعی و موثر است. این ادویه ی مفید باعث گشادی رگها و افزایش جریان خون در ناحیهی آلت تناسلی میشود. در صورتیکه مشغلهی ذهنیتان زیاد است و فشار زیادی را از نظر روحی و جسمی تحمل میکنید میتوانید به این گیاه اعتماد کنید. توجه داشته باشید که چوب میخک مانع از ضعیف شدن حافظه شده و عطر آن باعث تحریک حواس میشود.
خردل
خردل از آن دست چاشنیهای مفید و پرخاصیت است که باعث تحریک غدد جنسی و افزایش میل جنسی میشود و تاثیر مثبتی روی سیستم قلبی عروقی دارد. این ادویهی مفید باعث افزایش جریان خون در رگها و تحریک ارگانهای جنسی و عصبهای آن میشود.
کاری ادویهی کاری نیز یک تقویتکننده، محرک و گشادکنندهی عروق محسوب میشود. این ادویه نیز با انبساط رگها باعث بهبود جریان خون میشود. ادویه ی کاری از ده نوع ادویه مانند زنجبیل، سیر، گشنیز، هل، زردچوبه و غیره تهیه میشود که برای افزایش عملکرد قدرت جنسی شما موثر عمل میکنند.
گشنیز
گشنیز یکی از تقویتکنندهها و دیورتیکهای موثر است که باعث جبران کاهش میل جنسی مربوط به مشکلات پروستات میشود. میتوانید این گیاه معطر را به غذاهایتان بزنید و از خواص آن بهره ببرید. میتوانید بدون افتادن در دام زیادهروی از تخم گشنیز نیز استفاده کنید.
گیاهان دیگری که در افزایش قوای جنسی میتوانند موثر باشند شامل: انار، انجیر، پسته، خرما، جوز بویا، کنجد، نخود، نارگیل، برنج، شاهی و خارخاسک هستند.
مغزها و دانه های روغنی:
از فواید این دانه ها هر چه بگوییم کم است چرا که از سلامت قلب تا پوست و مو و حالا هم افزایش میل جنسی و البته تقویت قوای جنسی در تمام زمینه های سلامتی این دانه ها مفید هستند البته با رعایت احتیاط و اعتدال در مصرف.
یک منبع فوق العاده از گلوتامین (نوعی سوخت سلولی) است که می تواند کارایی دستگاه ایمنی بدن را بهبود بخشد. اگر تنها مقدار کمی جگر به رژیم غذایی خود بیفزایید، از انرژی بالایی برخوردار خواهید بود.
- میوه هایی مانند هلو - پرتقال - انگور و از این قبیل میوه ها که دارای ویتامین سی هستند یک محرک خوب برای افزایش میل جنسی محسوب می شوند.
مصرف مرتب برخی مواد غذایی می تواند باعث کاهش میل جنسی شود
که از آن جمله می توان به موارد زیر اشاره کرد:
نعنا: معروف ترین گیاه دارویی است و خواص هضم کنندگی، ضدعفونی کننده ، مقوی و محرک دارد. از این گیاه معمولا در صنعت غذا و شیرینی برای طعم دادن استفاده می کنند اما این گیاه در عین حال باعث کاهش میل جنسی می شود. مطالعات نشان می دهد جوهر نعنا خشک موجود در قرص نعنا سطح تستوسترون را کاهش می دهد و تحریک جنسی را به تاخیر می اندازد. شاید به نظرتان تعجب آور برسد اما در فهرستی که پژوهشگران به عنوان خوراکی های سردکننده ارائه کرده اند، نام نعناع هم به چشم می خورد. نعناع به ویژه برای آقایان سرد کننده است. این گیاه میل جنسی و تستسترون را کاهش می دهد و اگر مدام مصرف شود، می تواند رابطه شما را هر روز سردتر کند. درصورتی که همسرتان عاشق شکلات های نعنایی است یا عادت کرده هرروزشربت عرق نعناع بخورد، می توانید دلیل سردی او را به راحتی پیدا کنید. از نظر محققان، مردهایی که زیاد محصولات حاوی نعناع می خورند، دیر یا زود سردمزاج می شوند.
مواد غذایی حاوی شکر باعث افزایش ناگهانی قند خون و کاهش تستوسترون می شوند که به طور مستقیم بر میل جنسی اثر می گذارند.
مواد غذایی سرخ شده:
اسیدهای چرب موجود در مواد غذایی سرخ شده به شدت بر میل جنسی تاثیر منفی می گذارد.
چربی های هیدروژنه با تاثیر بر هورمون ها باعث کاهش سطح تستوسترون شده و حتی عامل بروز نقص در ساختمان اسپرم هستند. اسیدهای ترانس، گردش خون را کند می کنند و مانع نعوظ مردان می شوند. در زنان نیز تحریک پذیری را کم کرده و میل جنسی را پایین می آورند.
کلم:
کلم گرچه نماد باروری است اما می تواند باعث کاهش میل جنسی شود. کلم غنی از فیبر بوده و باعث تحریک داستگاه گوارش و نفخ می شود. از سوی دیگر کلم پخته بویی متصاعد می کند که خود کاهش دهنده میل جنسی است.
پنیر:
این ماده لبنی حاوی هورمون هایی به نام زنوسترون است که بر میل جنسی اثر منفی می گذارد. لبنیات همچنین حاوی سروتونین است که فرد را خواب آلوده می کند.
مصرف زیاد سویا زیاد از اندازه گوشت قرمز خوردن، به سلامت قلب شما آسیب می زند.
سال هاست متخصصان می گویند برای بالا بردن ذخیره زیاد از اندازه گوشت قرمز خوردن، به سلامت قلب شما آسیب می زند و سال هاست متخصصان می گویند برای بالا بردن ذخیره پروتئین بدن تان، باید گاهی سراغ پروتئین های گیاهی هم بروید. بررسی ها ثابت کرده که سویا بیشتر از بسیاری گیاهان پروتئین دارد و می تواند جایگزین خوبی برای گوشت قرمز باشد اما پژوهش های دیگری ثابت کرده که این گیاه تعداد اسپرم را پایین می آورد. براساس این مطالعات اگر به خاطر کم بودن تعداد اسپرم های تان صاحب فرزند نمی شوید، باید دور این گیاه را خط بکشید و راه دیگری برای تامین پروتئین پیدا کنید، چراکه سویا سطح هورمون تستسترون را در بدن کاهش می دهد و تعداد اسپرم را هم پایین می آورد و میل جنسی نیز کم می شود.
مصرف زیاد شکلات های کاکائویی
شکلات های کاکائویی که اندورفین یا هورمون شادی را در مغز شما آزاد می کنند، در عین حال می توانند باعث بی میلی جنسی شوند و در روابط زناشویی تان خلل ایجاد کنند. پس اگر به اندازه قبل به همسرتان نزدیک نیستید و رابطه زناشویی تان گرمی قبل را ندارد، همین حالا نگاهی به میزی که مقابل تان است، بیندازید. اگر روی آن بسته های رنگارنگ شکلات را می بینید، می توانید به راحتی مقصر کم شدن میل جنسی تان را پیدا کنید.
کاهش میل جنسی به علت مصرف مداوم شامپوی گنه گنه
گنه گنه که اغلب در محصولات بهداشتی و آرایشی مو مورد استفاده قرار می گیرد، یکی دیگر از کاهنده های میل جنسی است. پوست این گیاه که خواص فراوانی دارد، برای درمان ضعف دوران نقاهت بعد از یک بیماری سخت استفاده می شود و ضعف عمومی بیماران را هم از بین می برد. با این وجود پیش از این هم گفته شده که مصرف مداوم گنه گنه، میل جنسی را کم می کند. اگر تازگی ها رابطه زناشویی تان سرد شده و میلی به برقراری رابطه جنسی ندارید، نگاهی به شامپو و نرم کننده ای که از آن استفاده می کنید، بیندازید. شاید این دفعه شامپوی گنه گنه با خود به خانه آورده باشید.
در ضمن گنه گنه اسانسی است که به نوشیدنی های گازدار و نیروزا اضافه می شود و عامل مزه تلخ این نوشیدنی هاست اما این اسانس کاهنده میزان تستوسترون نیز هست.
مصرف گوشت زیادوکاهش تحریک پذیری جنسی درست است که درباره مصرف بیش از اندازه سویا به شمایی که متاهل هستید هشدار دادیم، اما معنایش این نیست که باید همه نیاز بدن تان به پروتئین را با خوردن گوشت تامین کنید. برای اینکه نگذارید پیوند میان شما و همسرتان سست شود و رابطه زناشویی تان سرد، نباید خیال مصرف گوشت زیاد را هم به سرتان راه دهید، چرا که مصرف بیش از اندازه گوشت قرمز هم می تواند تحریک پذیری جنسی را برای آقایان دشوار کند. پس بیشتر از چند تکه گوشت خورشی یا یک برش باریک گوشت در روز مصرف نکنید و هر روز را با استیک و بیف استروگانف سر نکنید.
اگر یک فست فودخور حرفه ای هستید و نمی توانید از مرغ سوخاری خوردن هم دست بردارید، باید بپذیرید که رابطه جنسی شما با همسرتان بعد از مدتی تحت تاثیر اشتهای خوراکی شما قرار بگیرد و به دلیل مصرف غذاهایی که از روغن های ترانس پر شده اند، بررسی های مختلف ثابت کرده اند که مصرف غذاهای سرخ شده باعث کند شدن حرکت اسپرم یا کم توان شدن اسپرم در آقایان می شود اما خانم ها هم از آسیبی که خوراکی های سرخ شده به همراه می آورند در امان نیستند. خانم هایی که خوراکی های سرخ شده زیادی را در هفته مصرف می کنند، اغلب با مشکل ناباروری دست و پنجه نرم می کنند.
اگر مدت هاست میل زیادی به برقراری رابطه زناشویی ندارید و رابطه تان با همسرتان سرد شده، باید از مصرف خوراکی هایی که به این رابطه بی میل تان می کند، پرهیز کنیدریشه شیرین بیان که از پس درمان بسیاری از مشکلات معده و دستگاه گوارش برمی آید، یکی از خوراکی هایی است که نباید سراغش بروید. گیاه شیرین بیان سطح تستسترون و میل جنسی را کاهش می دهد. پس درصورتی که برای درمان مشکلات معده تان مصرف شیرین بیان به شما توصیه شده، مراقب علایم بعدش باشید و درصورتی که احساس کردید از زمان مصرف آن، میل جنسی تان کاهش پیدا کرده، داروی جایگزینی برای درمان مشکلات معده تان پیدا کنید.
عصاره شیرین بیان دارای مقادیری گلوکز، ساکاروز، آسپاراژین، مواد آلبومیدی، رزین و اسانس است و در پزشکی، داروسازی و صنایع بهداشتی و غذایی مصارف متعدد دارد. عصاره این گیاه حاوی ترکیب گلیسیریزین، اسید گلیسریزیک و نمک های پتاسیم و کلسیم است. اسیدگلیسریزیک و گلیسیریزین برای درمان زخم های گوارشی مفید است اما روی میزان تستوسترون و کورتیزول اثر منفی می گذارد و باعث ناتوانی جنسی، ناباروری و کاهش میل جنسی.
…………………………………………………………………………………………………………
لمرض سوط الله فی الارض یؤدب به عباده{از بیانات حضرت محمد (ص) }
بیماری تازیانهخدا در زمین است که به وسیله آن بندگان خویش را ادب میکند .
منبع: کنز العمال ، ج 3 ، ص 306 ، ح 6680
دارو ها و مواد غذایی موثر در افزایش و کاهش میل جنسی(بخش دوم)
دارو ها و مواد غذایی موثر در افزایش و کاهش میل جنسی(بخش دوم)
دکتر حسین جعفری عضو هیئت علمی دانشگاه آزاد اسلامی واحد پزشکی تهران گروه فارماکولوژی و سم شنا سی
با دیدن جلوه های خداوند در فصل بهار، بیش از پیش به عظمت و مهر خداوندی پی می بریم.کمتر از طبیعت نباشیم، ما نیز دگرگون شویم.
قرص افزایش میل جنسی زنان در تاریخ 17 اکتبر 2015 وارد بازارهای جهانی شد. این قرص بسیار مناسب برای خانم
هایی است که میل جنسی پایینی دارند و در اصطلاح سرد می باشند.
داروی فلیبانسرین با نام تجاری ادی (Addy) که به «قرص کوچک صورتی» مشهور شده است و برای زنانی که دچار اختلال کاهش میل جنسی هستند تجویز میشود، از روز شنبه 17 اکتبر این دارو وارد بازار دارویی آمریکا شد. این دارو در ماه اوت تاییدی سازمان غذا و داروی آمریکا را البته همراه با محدودیتهای شدید، کسب کرد، زیرا همانطور که این سازمان هشدار داده است، این دارو میتواند باعث کاهش شدید فشار خون و از دست رفتن هوشیاری شود.
روی بسته داروی ادی هم یک کادر هشدار چاپ شده است که میگوید این دارو نباید با الکل و برخی داروهای دیگر مصرف شود و نیز مصرف آن برای زنان دچار مشکلات کبدی ممنوع است. براساس دستور سازمان غذا و داروی آمریکا، این قرص که یکبار در شب مصرف میشود، فقط به وسیله پزشکانی قابل تجویز و به وسیله داروسازان قابل توزیع است که دوره آموزش خاصی درباره منافع و خطرات این دارو گذرانده باشند.
کارشناسان میگویند این دارو یک گزینه کمکی برای زنانی است که دچار اختلال کارکرد جنسی هستند. این دارو روی 11 هزار نفر آزمایش شده است و تاثیر آن در بهبود کارکرد جنسی در زنانی که دچار مشکلات جنسی معینی بودند، نشان داده شده است. دکتر هالی تاکر، متخصص سلامت زنان در کلینیک کلیولند میگوید: «مانند هر داروی دیگری، زنان در مشورت با دکتر شان میتوانند آگاهانه تصمیم بگیرند که آیا این دارو برایشان مناسب است یا خیر.
کاهش میل جنسی در 40 درصد زنان رایج است.
در طول اعصار، معجون ها و ابزارهای مختلفی مدعی درمان شدهاند، اما واقعاً مشخص نبست که ابن درمانهای ادعایی واقعاً موثرند صرف اینکه کسی مدعی کشف راهحل ارتقاء میل جنسی زنان شود، نمیتوان به حرف او اعتماد کرد. باید مطمئن شویم که ادعای او مبتنی بر شواهد علمی است.
با این حال، حتی اگر چیزی در تحقیقات علمی موثر جلوه کند، باز هم این نگرانی وجود دارد که صرف شرکت در مطالعه و نوعی تاثیر تلقینی موجب افزایش میل جنسی زنان شده باشد؛ این تاثیر، اثر دارو نما نامیده میشود.
اثبات کارایی هرگونه عامل جانبی به توقعات و امیدهای زنان نیز مربوط میشود زیرا چنین انتظاراتی میتواند رفتار افراد را نیز تغییر دهد. هر زن که تحت آزمایش افزایش میل جنسی قرار میگیرد انگیزه بیشتری برای فعالیت جنسی ببیشتر خواهد داشت.
به هرحال، همه کارشناسان اتفاق نظر دارند که میل جنسی زنان بسپار پبچیده است. میل جنسی زنان چنان پبچیده است که زیست شناسی تنها عامل واقعی تحریک این میل محسوب مشود.
برخی محصولات معروف وجود دارد که برای درمان این اختلال طراحی یا آزمایش شدهاند.
تستوسترون
دو مطالعه بزرگ که در نشستهای علمی امسال مطرح شد نشان داد که برچسب تستوسترون «اینترینسا» میتواند فعالیت جنسی زنان را 50 تا 70 درصد افزایش دهد.
زنانی که تخمدان های خود را بر داشتهاند گزینههای خوبی برای تستوسترون درمانی هستند، زیرا تخمدانها منابع اصلی تستوسترون و استروژن هستند. در این زنان، درمان میتواند شرایط را به حالت عادی و قبل از برداشته شدن تخمدانها باز گرداند
اخیرا آزمایشاتی در زمینه برچسبهای تستوسترون بر زنانی که به طور طبیعی به یائسگی رسیده و تحت درمان استروژن بودهاند انجام شده است. نتایج این مطالعات به زودی معین میشود. به علاوه، به زودی آزمایشی در زمنیه درمان تستوسترون، بدون استفاده از استروژن، در زنان یائسه به زودی آغاز خواهد شد.
اگر همه چیز به خوبی پیش برود، و آزمایشات مورد تایید قرار گیرد، ظرف یک تا دو سال آینده برچسبهای تستوسترونی به بازار عرضه میشوند.
برخی زنان از محصولات تستوسترونی طراحی شده برای مردان استفاده میکنند اما این محصولات بر زنان آزمایش نشده و میزان هورمون آن میتواند ده برابر بیش از نیاز زنان باشد.
تستوسترون بیش از حد در زنان میتواند تاثیرات مردانه، مانند دو رگه شدن صدا، رویش یا ریزش غیرطبیعی مو، آکنه یا چربی پوست، کاهش اندازه پستان، افزایش اندازه اندام تناسلی زنانه، و چرخههای قاعدگی غیرطبیعی به دنبال داشته باشد.
به علاوه، در مورد انواع دیگر تستوسترون مانند کرمها و ژل ها نیز شواهد جامعی در مورد کارایی آنها در افزایش مبل جنسی زنان وجود ندارد.
نوعی اندروژن (هورمون مردانه) در بازار برای زنان موجود است. استراتست ترکیبی از استروژن و تستوسترون خوراکی است.
اگرچه این محصول صرفاً برای درمان گرگرفتگیهای مقاوم در برابر استروژن تایید شده، اما به صورت اختیاری توسط پزشکان و بیماران بکار گرفته میشود. اختیاری بدان معنا است که پزشکان دارو را برای مصرفی غیر از آنچه برای آن دارو تایید شده تجویز میکنند.
مشکل آن است که این دارو دوز معین از ترکیب استروژن و آندروژن است. ممکن است زنانی که برای درمان گرگرفتگی خود نیازمند استروژن نبستند از این دارو استفاده نکنند.
استراتست میتواند درمانی بسیار مناسب برای گرگرفتگی و کاهش میل جنسی در زنانی باشد که به وسیله جراحی یائسه شدهاند
همانند تمام استروژنها، هورمون میتواند خطر حمله قلبی، سکته، سرطان پستان، سرطان غشاء رحم یا آندومتر و لخته خونی را افزایش دهد. آندروژنها میتوانند خطر سرطان کبد را افزایش داده و موجب آثار مردانه در زنان شوند.
ولبوترین
شواهدی وجود دارد که نشان میدهد داروی ضدافسردگی، «ولبوترین» میتواند میل جنسی زنان را افزایش دهد.
کارشناسان میگویند که مطالعه گستردهای در مورد ولبوترین و میل جنسی صورت نگرفته است. اما جای تعجب نبست که دارو بر میل جنسی زنان موثر باشد.
آنچه گاهی اتفاق میافتد این است که افزایش میل جنسی افراد به دلیل درمان افسردگی آنها است، زیرا افسردگی اغلب با کاهش میل جنسی همراه است. بنابراین شاید این تاثیر مستقیماً به ولبوترین مربوط نشود؛ شاید کاهش احساس افسردگی عامل افزایش میل جنسی باشد.
در قفسه داروخانهها میتوانید انواع مکملهای خوراکی را بیابید که به شما وعده افزایش میل جنسی زنان را میدهند. برخی از این مکملها حتی قیمتهای سرسامآور را بابت این ادعای خود مطالبه میکنند.
آیا این مکملها واقعاً موثرند؟
آرژینمکس نه تنها تاثیر مثبتی بر میل جنسی زنان داشته بلکه رضایت آنها از زندگی جنسی را نیز افزایش داده است –عاملی مهم که اغلب نادیده گرفته میشود.
محققان درگیر در آزمایش آرژینمکس میگویند که این مکمل برای مصرف مستقل زنان ایمن است، اما باز هم بهتر است ابتدا توسط پزشک معاینه شوند.
نباید تشخیص پزشک را نادیده بگیرید. باید اول مطمئن شوید که کاهش میل جنسی شما دلیل درونی، یا متابولیک یا جسمی نداشته باشد.
همچنین، باید از این نکته اطمینان یابید که ترکیبات گیاهی با هیچیک از داروهای دیگری که مصرف میکنید تداخلی نداشته باشند. برای مثال، آرژینمکس حاوی ژینکو است که میتواند موجب افزایش خونریزی شود. مصرف این ماده با رقیقکنندههای خون مثل آسپیرین یا کومادین مناسب نیست.
همچنین ترکیبات مکملهای طبیعی قانون دقیقی ندارند. زنان ممکن است میزان بسیار بالا، یا بسیار کم از ماده موثر گیاهی را مصرف کرده یا اصلاً هیچ حجمی از آن را مصرف نکنند. بهتر است به جای چشم دوختن به داروهای گیاهی برای درمان میل جنسی پایین، به دنبال کشف خویشتن باشید. اینکه سعی کنید دلیل کاهش میل جنسی خود را بیابید، بسیار مهمتر از آن است که به دنبال راه حلی سریع باشید.
خانمها چکار کنند که میل جنسی آنها افزایش یابد؟
روابط جنسی یکی از مهمترین مشکلات در رابطه زناشویی است که اختلال در آن مشکلاتی را بوجود می آورد و ممکن است باعث گسستگی روابط خانوادگی شود و در استحکام و گسستگی زندگی بسیارتاثیر گذار است. وقتی صحبت از رابطه جنسی میکنیم یعنی از مهمترین موارد خانواده بحث می کنیم که یکی از اصلی ترین اهداف تشکیل خانواده است و باید روابط جنسی بین زن و شوهر برقرار شود نیاز های جنسی از جمله نیاز های طبیعی بین زوج ها محسوب میشود ، بر اساس مطالعات تمایلات جنسی انسان ها تحت تاثیر عوامل مختلفی از جمله شرایط روحی، بیماری های جسمی، داروها، تغذیه و… است.
مطالعات متعدد نشان داده اند که مواد غذایی مختلف هم میتوانند بر روی احساسات جنسی ما تاثیر بگذارند. بر اساس مطالعه ای که در آمریکا انجام شده است، کمبود اسید فولیک (یکی از ویتامین های گروه B) تمایل به برقراری رابطه جنسی را کاهش می دهد. این نکته به ویژه در میان خانم ها مشاهده شده است، زیرا اغلب آنها به میزان کافی ویتامین های گروه B را دریافت نمی کنند.
اسید فولیک که با نام فولات یا ویتامین B۹ نیز شناخته می شود در حبوبات به ویژه عدس، سویا، غلات سبوس دار و سبزیجات سبز تیره مانند اسفناج، جعفری، کلم بروکلی، نخود فرنگی و مارچوبه یافت می شود.
یکی دیگر از مواد مغذی مهم در میل جنسی خانم ها، ماده معدنی آهن است. فقر آهن و کم خونی ناشی از آن، خلق و خوی زنان را به شدت تحت تاثیر قرار می دهد و موجب کاهش تمایلات جنسی آنها می شود. جگر و انواع گوشت ها به ویژه گوشت قرمز، حبوبات، سبزیجات سبز و زرده تخم مرغ منابع غنی آهن به شمار می روند.
میل جنسی یک موهبت الهی است که مانند دیگر نعمت ها و غرایز طبیعی، همچون خواب و گرسنگی و تشنگی و ….نیازمند توجه و رعایت بهداشت مربوطه جهت استفاده صحیح و نیز در صورت هر گونه مشکل و بیماری نیاز به درمان دارد.
ما به شما توصیه میکنیم که همواره در خصوص مشکلات خود با پزشک مشورت نموده و هرگز اقدام به مصرف داروهایی که مورد تائید سازمان FDA و یا استانداردهای وزارت بهداشت درمان و آموزش پزشکی نیست اعتماد نکنید و اگر حتی دارویی برای شما از خارج از ایران ارسال گردید حتما با پزشک خود قبل از مصرف مشورت نمایید .
امروزه بازار عرضه و فروش داروها و مواد خوراکی و همچنین کالاهایی که به بالا رفتن میل جنسی کمک میکند بسیار داغ میباشد که علی رغم تبلیغات گسترده ای که هر یک از تولید کنند گان این فرآورده ها جهت اعتبار بخشی محصول خود دارند لیکن تا به امروز تاثیر قطعی هیچیک از آنها به تایید مراکز درمانی ذیصلاح نرسیده است در ذیل ما به معرفی چند نمونه افزاینده های میل جنسی می پردازیم که البته به معنی تایید قطعی آنها نیست فقط جهت افزودن اطلاع شما بوده و در صورت تمایل به تهیه و مصرف با پزشک خود مشورت نمایید.
آفرودیزیاک
به مجموعه موارد که باعث افزایش میل جنسی میشود اطلاق میگردد که بر گرفته از نام خدای یونانی آفرودیت خدای عشق و شهوت و زیبایی است.
Ginseng
این گیاه که در انواع مختلف آسیایی و امریکایی ..در بازار موجود میباشد گفته شده در تسریع جریان خون و تسهیل در امر گردش خون در ارگانهای بدن از جمله ارگان های جنسی کمک میکند و از این جهت در افزایش میل جنسی میتواند تاثیر گذار باشد.
Chocolate شکلات
شکلات از میوه درخت کاکائوکه در امریکای مرکزی و امریکای جنوبی و مناطق استوایی رشد میکند درست میشود. از اولین باری که کاکائو بوسیله مایا ها مورد استفاده قرار گرفت تا به امروز همواره این اعتقاد وجود داشته که این ماده خاصیت بالابرندگی میل جنسی دارد. شکلات افزایش دهنده سروتونین در بدن است که خود بالارفتن سروتونین باعث احساس آرامش و کاهش استرس و اضطراب میشود. شکلات تیره یا دارک چاک لت سبب ترشح دوپامین شده که این ماده شیمیایی در تحریک منطقه لذت مغز میتواند تاثیر گذار باشد. عده ای از محققین معتقدند نه فقط افزایش اندروفین است که به دنبال مصرف شکلات ایجاد میگردد بلکه ویژگی خاص شکلات که در دهن با حرارت بدن ذوب شده و حالت کرمی و لطیف داشتن آن است که تجربه لذت بخشی را در بدن تداعی میکند.
Cubeb از خانواده فلفل سیاه و یا اصطلاحا فلفل دمدار گیاهی است که بسیار به فلفل سیاه شبیه بوده لیکن زائده ای دم مانند داشته و نزد اعراب استفاده بسیار از آن میشده (به عربی به آن کباب می گویند)به گونه ای که در داستانهای هزار و یک شب از کباب به عنوان داروی افزایش دهنده میل جنسی یاد شده است . بنابر این نام Kababa از کباب عربی گرفته شده است و استفاده خارجی از آن تا اندازه ای مورد توجه اعراب بوده که نام حب العروس به آن داده بودند.
Oyste صدف
صدفاز دیر باز تصور میشده که خاصیت آفرودیزیاک دارد و در سوابق تاریخی آمده است که امپراطور یونان ماموران خود را به سواحل انگلیس می فرستاده تا صدف جمع کنند تا صبح خود را با صرف چند صدف شروع کند.
امروزه دسته ای از محققین معتقدند که به دلیل داشتن ماده شیمیایی دوپامین ( نروترانسمیتری که به افزایش میل جنسی کمک میکند) و نیز داشتن مقدار قابل توجه زینک از ارزش غذایی خاصی بر خور دار است. کمبود زینک در بدن سلامت جنسی فرد را در خطر انداخته در مردان مشکلات پروستات و در زنان ناباروری و کاهش میل جنسی را میتواند ایجاد کند.
Damiana
گیاهی است که در منطقه امریکای مرکزی و امریکای جنوبی روئیده ساکنین این مناطق برگه های آنرا به شکل چای دم کرده به منظور رفع سرفه و همچنین یبوست و افسردگی استفاده میکنند. از جمله موارد دیگر استفاده این گیاه تاثیر آفرودیزیاک آن است که گفته شده در رفع ناتوانی جنسی در مردان و سرد مزاجی در زنان گر گرفتگی در زنان یائسه و درد های قاعدگی و…کارآمد میباشد.
Yohimbe
درختی همیشه سبز که در افریقا و نیجریه و کنگو روئیده و در این مناطق برای رفع تب و سرفه و نیز تاثیرات آفرودیزیاک آن استفاده میشود. از جمله موارد شایع استفاده این گیاه رفع ناتوانی جنسی در مردان است . گفته شده این گیاه با باز کردن رگهای خونی دستگاه تناسلی مرد به افزایش جریان خون در این ناحیه کمک کرده فرایند نعوظ بهتر انجام میپذیرد .
Muira Puama
درخت کوچک برزیلی است که سابقه طولانی در افزایش میل جنسی در این منطقه داشته در رفع مشکل ناتوانی جنسی در مرد و نیز افزایش میل جنسی در زن از آن استفاده میشود.
در آخر باز هم یاد آوری می نماییم که اگر کاهش میل جنسی دارید به کلینیک های مشاوره مراجعه نموده و فراموش نکنید که گاهی علت آن نیاز به روان درمانی دارد نه دارو ! چرا که شایعترین علت کاهش میل جنسی در هر دو جنس علل روحی و روانی است.
ادامه این بحث مهم را در مقاله بعدی دنبال خواهیم نمود.
ماه رجب یکی از ماه های حرام است و از زمان های قدیم و قبل از اسلام نیز مورد احترام مردم بوده است و از فضیلت های بی شماری برخوردار است تا آنجا که «شهر الله» نام گرفته است.
بررسی دارو ها و مواد غذایی موثر در افزایش و کاهش میل جنسی(بخش اول)
دکتر حسین جعفری عضو هیئت علمی دانشگاه آزاد اسلامی واحد پزشکی تهران گروه فارماکولوژی و سم شنا سی
به نام یگانه خالق هستی که به بنده نوازی معروف و به مهربانی مو صوف است.
در این تحقیق به یکی از مشکلات جدید شایع و قابل تامل پیش روی جامعه یعنی مشکلات جنسی بین زوجین مورد بررسی قرارگرفته و دارو های کاهنده و افزاینده میل جنسی و همچنین دارو هایی که به عنوان عارضه ی جانبی ناهنجاری های جنسی را
را سبب میشوند را مشخص کرده و چند داروی مهم ومشهور در این زمینه بررسی گردیده است.
همچنین سعی شده تعدادی از مواد غذایی وگیاهی که میتواند به مشکلات جنسی کمک کند نیز مورد بررسی قرار گیرد به امید روزی که شاهد چنین مشکلاتی در جامعه و کشور عزیزمان نباشیم .
پیش گفتار
میلیونها مرد در سراسر دنیا مبتلا به انواع مشکلات ناتوانی جنسی یا مشکلات مربوط به زودانزالی هستند. در این میان گروهی از مردان به خصوص جوانان به دلیل عدم آگاهی از ساختار بدن خود و از طرفی درک ناکافی از فیزیولوژی خواستار افزایش سایز هستند. از طرف دیگر بسیاری از این افراد به دلایل مختلف فرهنگی و... از مراجعه به پزشک مربوطه خودداری میکنند. همین موضوع عرصه را برای سودجویان باز کرده و باعث شده شاهد ورود و تبلیغات انواع و اقسام داروهای تقویت جنسی از مراجع نامعتبر و به خصوص شبکههای ماهواره باشیم. این درحالی است که بسیاری از این داروها میتوانند حتی جان فرد را به خطر انداخته و تاثیر عکس بگذارند. در این مقاله میخواهیم به بررسی این داروها و تاثیر آنها بپردازیم.
از هر 10 مرد یک نفر ناتوانی جنسی دارد!
بسیاری از آقایان به دلیل عدم آگاهی از ساختار بدن یا آناتومی خود و از طرفی درک ناکافی از فیزیولوژی خواستار افزایش سایز دستگاه تناسلی خارجی خود هستند. از هر 10 مرد یکی به ناتوانی جنسی مبتلاست که مهمترین علل آن عوامل روحی و روانی، قلبی و عروقی، مشکلات سیستم اعصاب و هورمونی است. خیلی از این افراد در کشور ما به فکر راه درمان نیستند و برخی نیز به طور سرخود جهت درمان اقدام میکنند یعنی یا داروهای مورد تایید وزارت بهداشت و درمان ایران را بدون تجویز پزشک تهیه میکنند و بدون آگاهی از عوارض، آنها را مصرف میکنند یا اقدام به خرید داروهای تبلیغ شده در ماهواره و اینترنت میکنند که متاسفانه اکثر آنها نه تنها تاییدیه وزارت بهداشت و درمان ندارند بلکه در مراکز نامعلوم و غیر پزشکی تهیه و تحت عنوان داروی موثر جنسی خارجی در معرض فروش قرار میگیرند.
داروهای تایید شده کدامند؟
به طور کلی داروهایی که از نظر سازمان بهداشت جهانی تایید شدهاند شامل داروهای خوراکی سنتتیک نظیر سیلدنافیل، تادالافیل، ویاگرا و...، داروها با ریشه گیاهی نظیر یوهمبین، آفرودیت و...، داروهای تزریقی به داخل بافت اندام تناسلی نظیر پاپاورین، آلپروستادیل و ... و داروهای تزریقی عضلانی نظیر تستوسترون که البته اشکال خوراکی و کرم آن نیز موجود است، هستند. این موارد همگی تاییدیه وزارت بهداشت را دارند اما مهم است که بدانید مصرف سرخود این داروها به خصوص توسط بیماران قلبی- عروقی، مبتلایان به مشکلات خونی، کمی دستگاه تناسلی و ... میتواند عوارضی بسیار شدید نظیر سکتههای قلبی و مغزی، مرگ، مشکلات جنسی شدید و ... را در پی داشته باشد.

مکملهای پوست درخت یوهمبی برای ناتوانی جنسی
داروهای مرگآور ماهوارهای!
داروهای تبلیغاتی ماهواره و اینترنت اکثرا بدون در نظر گرفتن علت ناتوانی جنسی از ترکیب 2 یا چند داروی فوق به صورت خوراکی یا در ترکیب با هورمون تستوسترون به صورت کرم عرضه میشوند. در مواردی حتی در کپسولهای محتوی این داروهای غیراستاندارد مقداری پودر گیاهانی نظیر آویشن یا زعفران ریخته میشود تا بوی آن مشتری را مطمئن کند دارو گیاهی است! با توجه به اینکه برخی از داروها در برخی افراد مشکلاتی مانند آنچه نام بردیم به اضافه مشکلات گوارشی، بینایی، آلرژی، سردرد، تغییر فشار خون، درد عضلانی، درد آلت تناسلی و... ایجاد میکنند، ترکیب آنها با هم میتواند عوارض را تشدید کرده و گاه حتی باعث مرگ شود! در عین حال گروهی از بیماران ناتوانی جنسی به درمانهای دیگری مثل روانکاوی، استفاده از واکیوم، ورزشهای کف لگن، جراحی و حتی پروتز نیاز دارند.
برای اولین بار و اولین فروشگاه وکیوم برقی دارای مجوز از وزارت بهداشت این وسیله مناسب برای مردانـــی است که قادر به ایجاد یا حفظ نعــوظ خود در حیــن نزدیکـــی نیستنـــــــد. این مشکل غالبـا” به واسطه ضعـف در بافت آلت بوجود می آید.
این محصول دارای مجوز وزارت بهداشت ایران میباشد و فروش آن در داروخانه ها و تمامی مراکز درمانی بلامانع است. دارای مجوز از وزارت بهداشت و درمان و آموزش پزشکی به شماره 42609/۷/ک
مصرف تستوسترون باعث سرطان میشود اگر...
گاهی اوقات تستوسترون جهت افزایش سایز یا افزایش توانایی جنسی توسط افراد نا آگاه استفاده میشود که در این موارد دارو نه تنها به مرور اثر منفی و معکوس بر میل و توان جنسی میگذارد بلکه شرایط ایجاد و پیشروی سرطان پروستات را نیز مهیا میکند! برخی از داروهای مربوط به اعصاب و روان نیز جهت توانایی جنسی و درمان زودانزالی استفاده میشوند که حتما باید زیر نظرپزشک تجویز شوند چرا که مصرف بدون برنامه و سرخود آنها میتواند باعث کاهش توانایی و میل جنسی شود.
بیان گیاهی و صد درصد بیضرر؛ واقعا راست است؟!
مردم تصور میکنند هر چیزی که برچسب «گیاهی» روی آن نصب شده باشد، بیخطر است. اگر دقت کرده باشید در تبلیغات محصولات دارویی چه در شبکههای خارجی و چه داخلی عنوان میشود «صد درصد گیاهی و بدون ضرر» در حالی که اگر ماده گیاهی صد درصد گیاهی باشد، دلیل بر این نیست که حتما بیعارضه است. ما گیاهانی داریم که بشر از دیرباز از آنها برای درمان بیماریهای پیچیده استفاده میکرده است و گیاهان بیخطری هم نبودهاند بنابراین صرف این ادعا که گیاهان دارویی کاملا بیضرر هستند، ادعای غلطی است.
با یک دارو نمیتوان همه مشکلات را برطرف کرد
در زمینه عملکرد جنسی انسانها، ابعاد روانی و جنبههای بیولوژیک نظیر سلامت عروق، اعصاب، سلامت غدد درونریز و ... مطرح است. این در حالی است که در تبلیغ یک محصول گفته میشود روی انواع مختلفی از اختلالات عملکرد جنسی که هر کدام آسیبشناسی خاص خود را دارند، موثر است. همین جاست که باید زنگ خطری مبنی بر اینکه این دارو نمیتواند اثربخشی و کارآیی که ادعا میکند را داشته باشد به صدا در بیاید. هر کدام از اختلالات عملکرد جنسی، ریشه روانشناختی و فیزیولوژیک جداگانه دارد بنابراین وقتی سازنده یک دارو مدعی میشود که این دارو همه این اختلالات را یکجا برطرف میکند، مردم هوشیار باشند که قطعا این دارو تاثیر تایید شده و علمی ندارد.
گیاهی بودن دلیل بر بیعارضه بودن نمیشود
هر ماده موثری که در داخل داروها بهویژه داروهای ترکیبی گیاهی باشد، میتواند بالقوه هم اثر مثبت و هم یکسری عوارض داشته باشد. داروهای شیمیایی که از آنها به طور متداول در طب جدید استفاده میکنیم هم از این قاعده مستثنا نیستند. اما مطالعات علمی نشان دادهاند اگر این داروها برای فرد مناسب و در جای مناسبی تجویز شوند، عوارضشان نسبت به منافعی که برای بیمار دارد کمتر است. اما وقتی از مواد به کار رفته در ترکیب این داروها مطلع نیستیم، آزمایشات و کارآزماییهای بالینی برای آنها طی نشده و عوارض کوتاه مدت و بلندمدت آن را نمیشناسیم، تجویز و مصرفشان قابل قبول نیست.
به مجوز وزارت بهداشت در مورد گیاهیها توجه کنید
حساسیت داروهای گیاهی بالاست. ثابت شده است خواص گیاهی که در دامنه یک کوه میروید با خواص همان گیاه که در قله کوه دیگری میروید متفاوت است. حال چطور میتوان پذیرفت که یک دارو که نمیدانیم مبدا آن کجاست و چگونه ساخته و بستهبندی شده است، محصولی باشد که سلامت ما را به خطر نمیاندازد؟ در واقع تحقیقات علمی بسیاری روی فرآوردههای گیاهی در کشور انجام شده است و برخی از این محصولات که در داروخانهها نیز عرضه میشوند، فرمولاسیون مشخص دارند و از طرف وزارت بهداشت مجوز ساخت و تولید دریافت کردهاند. غیر از این موارد استفاده از معجونی که نمیدانیم در داخل آنچه هست و چه عوارض کوتاهمدت و بلندمدتی دارد، به هیچ وجه قابل قبول نیست. معمولا داروهای گیاهی عرضه شده در داروخانهها، بدون نیاز به نسخه پزشک هستند. اکنون داروهای گیاهی مختلفی در زمینه درمان بیماریهای مختلف وجود دارد. اگرچه هیچ کدام جای دارویی را که بیمار برای پزشک تجویز میکند، نمیگیرند. اما در مواردی که ارزیابیها و اقدامات پزشکی انجام شده و خطر خاصی بیمار را تهدید نمیکند، بسیاری از این داروها میتواند علائم بیماران را تخفیف دهد و دردشان را تسکین بخشد.
مهم ترین توصیه
مهمترین توصیه این است که در موارد ناتوانی جنسی برای مراجعه به پزشک خجالت نکشید. از خرید داروهای مربوط به ناتوانی جنسی بدون تجویز پزشک حتی در موارد استاندارد بودن دارو، خودداری کنید. اگر سلامتی جنسی و جسمی و از همه مهمتر زندگی خود را ارزشمند میدانید به داروهای تبلیغاتی ماهواره و اینترنت برای همیشه نه بگویید. در ضمن بهترین فرد برای مشورت جهت درمان مشکلات ناتوانی جنسی و زودانزالی متخصص کلیه و مجاری ادراری یا ارولوژیست است.
داروهایی که باعث کاهش میل جنسی می شوند و افزایش میل جنسی را مختل می کنند:
این داروها شامل دسته های دارویی متفاوتی است و ممکن است تعداد زیادی از بیماران مصرف کننده را دربر گیرد
این داروها شامل دسته های دارویی متفاوتی است و ممکن است تعداد زیادی از بیماران مصرف کننده را دربر گیرد. البته تمام افراد مصرف کننده این داروها لزوما دچار اختلالات جنسی نمی شوند ولی ممکن است این عارضه جانبی برای تعدادی از مصرف کنندگان ایجاد شود. در اینجا دو گروه از این داروها براساس اختلالی که در مردان و زنان ایجاد می کنند و در نهایت منجر به سردمزاجی و کاهش تمایلات جنسی می شوند را بررسی می کنیم.
آقایان :
گروه اول داروهایی هستند که باعث اختلالات جنسی در مردان شده و عملکرد جنسی آنها را مورد تاثیر قرار می دهند.
این داروها باعث ایجاد اختلال در نعوظ (Erection) و اختلال در انزال و کاهش تولید اسپرم در مردان می گردند و عبارتند از:
1) داروهای مورد استفاده در درمان مشکلات اعصاب و روانپزشکی و آنتی سایکوتیک ها:
شامل دسته های دارویی:
فنوتیازین ها:کلوپرومازین، فلوفنازین، تیوریدازین، تری فلوپرازین و پرومتازین
ضدافسردگی ها: فلوکستین، سرترالین، پاروکستین، ترازودون، نورتریپتیلین، آمی تریپتیلین، کلومیپرامین، ، ایمی پرامین
خواب آورها و ضداضطراب ها و آرامبخش ها: کلونازپام، دیازپام، اگزازپام، لورازپام، فلورازپام، نیترازپام، کلردیازپوکساید
ضدصرع ها: فنی توئین، کاربامازپین، والپروات سدیم، فنوباربیتال، گاباپنتن، لاموتریژین
2)داروهای قلبی- عروقی و داروهای موثر بر فشار خون:
کاپتوپریل، آنالاپریل، پروپرانولول، آتنولول، نیفدپین، آمیودارون
3) داروهایی که اثرات متقابل با هورمون های مردانه ایجاد می کنند (آنتی آندروژن ها):
فیناستراید، کتوکونازول، اسپیرونولاکتون
4) داروهای مورد استفاده در ریفلاکس، سوش سر دل، ضداسیدها و مشکلات دستگاه گوارش:
رانیتیدین، سایمتیدین، متوکلوپرامید
5) داروهای مورد استفاده در درمان اختلالات پروستات و مهارکننده های گیرنده الفا آدرنرژیک:
پرازوسین، ترازوسین،
6)داروهای شیمی درمانی: سیس پلاتین، بلئومایسین، سیکلوفسفامید، فلوروراسیل، مرکاپتوپورین، متوتروکسات، ، وینبلاستین، وینکریستین
7) داروهای کاهش دهنده کلسترول و استاتین ها و داروهای موثر بر چربی خون:
سیمواستاتین، فلوواستاتین، لوواستاتین، کلوفیبرات
8 ) مواد اعتیادآورد و مخدرها:
سیگار، الکل، مورفین، کدئین، اکسی کدون، ماری جوانا، هرویین، کوکایین
گروه دوم شامل داروهایی است که باعث اختلالات جنسی در زنان و کاهش تمایلات آنها می گردند.
عملکرد و میزان تمایل جنسی زنان با مسائل مربوط به سلامت جسمانی و روانی، عدم وجود اختلالات هورمونی و مشکلات زنانه ارتباط قوی تری دارد. برخی از داروهای مورد استفاده در زنان باعث کاهش لذت جنسی و به طبع آن سردمزاجی می شوند که این اثر را از طریق اختلال لغزنده سازی واژن در خانم ها و ایجاد درد هنگام نزدیکی ایجاد می کنند و عبارتند از:
داروهایی که باعث کاهش ترشحات و خشکی مخاطات می شوند و دارای خاصیت آنتی کولینرژیک هستند:
ضدافسردگی ها:فلوکستین، سرترالین، پاروکستین، ترازودون، نورتریپتیلین، آمی تریپتیلین، ایمی پرامین،
داروهای مجاری ادراری و ضداسپاسم ها:اکسی بوتینین، تولترودین
آنتی هیستامین ها:دیفن هیدرامین، کلرفنیرامین، پرومتازین، هیدروکسی زین، استمیزول، لوراتادین و ستیریزین
داروهای ضدحاملگی و موثر در اختلالات هورمونی و بیماری های زنان:
قرص های HD و LD و DEمدروکسی پروژسترول، بروموکریپتین
داروهای مورد استفاده در درمان نازایی و سرطان پستان: تاموکسیفن
داروهای برای درمان اختلالات جنسی زنان و مردان برای افزایش میل جنسی
درمان اختلالات جنسی و سردمزاجی با استفاده از داروهای سنتتیک، گیاهی و مکمل های غذای، توصیه های طب سنتی و تغذیه ای صورت می گیرد. داروهای گیاهی و صناعی ساخته شده تا حدودی در رفع اختلالات جنسی می توانند موثر باشند ولی مسئله مهم در درمان اختلالات جنسی این است که اگر فرد دچار نقایص جسمی و بیماری های ناتوان کننده نیست باید با رفع عامل زمینه ای (که معمولا شامل مشکلات روانی و عاطفی است) این اختلالات را بهبود بخشید.
داروها و مکمل های موثر بر افزایش میل جنسی و کاهش سردمزاجی عبارتند از:
داروهای موثر در افزایش میل جنسی
داروهای سیلدنافیل، تادالافیل، یوهمبین، دی هیدرو اپی آندوسترون، تیبیولون (داروی تیبیولون که توسط سازمان غذا و داروی آمریکا برای درمان پوکی استخوان تایید شده است، باعث افزایش میل جنسی نیز می گردد)
داروهای گیاهی مانند قطره خوراکی گل سرخ، کپسول های جین سینگ و...
مکمل ها:
مکمل های ویتامینه و املاح و سایر مواد مغذی موثر بر سلامت و توان جنسی عبارتند از ویتامین E، اسید فولیک، ویتامین C، ویتامین های گروه B، ویتامین A، ویتامین D و املاح سلنیوم، روی، منیزیم، کلسیم، اسیدهای چرب ضروری.
استفاده از هر دارو جهت رفع اختلالات جنسی و بهبود آن باید زیر نظر پزشک و با مشاوره داروساز باشد زیرا ممکن است عوارض جانبی داروها و تداخلات دارویی آنها با سایر داروهای مصرفی باعث ایجاد مشکلات جدی شود.
بررسی برخی داروهای افزایش میل جنسی
هیچ کس نمیتواند استدلال کند که یک قرص میتواند مشکلات جنسی را برطرف کند چون اختلال عملکرد جنسی یک مسئله پیچیده است و علل زیادی دارد.
آرژنین
قرص آرژنین محصول یک آمینو اسید است که باعث افزایش جریان خون میشود. در یک مطالعه ۳۱ درصد از افرادی که ناتوانی جنسی داشتند بعد از ۶ هفته مصرف آرژنین بهبود پیدا کردند. افرادی که اختلالات گردش خون داشته و مشکلات جنسی هم دارند میتوانند از این دارو استفاده کنند. دوز پیشنهادی یک گرم سه بار در روز است. مانند ویاگرا در صورتی که از داروهای قلبی مانند نیتروگلیسرین استفاده میکنید نباید از آرژنین استفاده کنید چون باعث افت فشار خون میشود.
DHEA این مکمل برای مردانی که سطح پایینی از این هورمون دارند، مزایای زیادی دارد. DHEA کمک میکند بدن استروژن و تستوسترون تولید کند. در یک مطالعه در دانشگاه وین مشخص شد این مکمل به مردانی که ناتوانی جنسی دارند، کمک میکند. دوز پیشنهادی استفاده از آن ۵ میلی گرم است که بهتر است هر روز صبح مصرف شود.
مکمل یوهیم
برخی مطالعات نشان داده است این گیاه بر رفع ناتوانی جنسی موثر است. با این حال این گیاه میتواند باعث افزایش خطر فشار خون شده و همچنین اثرات اضطرابی داشته باشد. بسیاری از پزشکان ترجیح میدهند به صورت خالص از گیاه یوهیمبین استفاده کنند که مورد تایید سازمان غذا و داروی آمریکا نیست چون داری خلوص تضمین شده و قدرت مورد انتظار نیست. به همین دلیل پیشنهاد میشود از مکمل هایی که مورد تایید وزارت بهداشت و سازمان غذا و داروست استفاده کنید و یا از پزشک بخواهید برایتان تجویز کند. در خرید این گیاهان حواستان به برچسب آن باشد تا مطمئن شوید دوز کافی از گیاه را دریافت میکنید. اگر دارو دوز توصیه شده را نداشته باشد به احتمال زیاد آن محصول موثر نیست. بهترین راه حل این است که شما با توجه به شرایط خاص خودتان و شرح حالی که به پزشک میدهید از او بخواهید داروی گیاهی مورد نظر و مورد تایید را برای شما تجویز کند.
ویاگرا بسیار موثر و سریع الاثر است و جریان خون را بین ۳۰ دقیقه تا چند ساعت افزایش میدهد بهتر است بدانید که اگر نیاز به دارو باشد این پزشک است که باید برایتان تجویز کند.با وجود شایعات و تبلیغات مختلفی که ادعاهای مختلفی را مطرح میکنند، هیچ ویاگرایی برای زنان وجود ندارد.
ویاگرا برای زنان موثر نیست. زنان نسخه کوچکشده مردان نیستند. زنان با مردان از نظر خواستهها، تمایلات، چیزهایی که باعث خشنودی آنها میشود و سطح مواد بیوشیمی متفاوت هستند.
در واقع، میل جنسی زنان بسیار پیچیدهتر از مردان است و حتی پس از آزمایشات علمی مختلف بر حدود سه هزارزن،تولیدکنندگان ویاگرا نتوانستهاند به یافتههایی جامع دست یابند اما این بدان معنا نیست که امیدی برای برخی زنان وجود ندارد. تحقیقات در مورد محصولات دیگر برای افزایش میل جنسی زنان ادامه دارد.
عوارض قرص وایاگراداروی تقویت جنسی
ویاگرا را می توان به جرات سرشناس ترین داروی درمان ناتوانی های جنسی در بین مردم دانست؛ اما اطلاعات ناقص در مورد آن موجب مصرف غلط این دارو و افزایش عوارض جانبی آن شده است؛ چرا که باورهای نادرست زیادی در مورد این دارو، که توسط بیش از بیست و سه میلیون نفر در سراسر جهان مورد استفاده قرار می گیرد، وجود دارد.
برخی از داروها در ابتدای تولید خود به منظورهای دیگری ساخته شده بودند؛ ولی پس از آزمایش ها، عوارض جانبی را ایجاد کردند. «سیلدنافیل» که بیشتر با نام تجاری خود یعنی وایاگراشناخته می شود، برای اولین بار توسط شرکت دارویی فایزر ساخته و برای درمان آنژین صدری (بیماری قلبی) مورد استفاده قرار گرفت. در طی آزمایش های این دارو مشاهده شد در اثر مصرف، افزایش نعوظ رخ می دهد. از آن به بعد، از 27 مارس 1998 این دارو به عنوان اولین داروی درمان ناتوانی های جنسی در آمریکا مورد استفاده قرار گرفت.
مضرات وایاگراداروی تقویت جنسی
داروی تقویت جنسی وایاگراچه میکند؟
در اغلب مردها گاه گاهی اشکالاتی در نعوظ دیده می شود که اگر این اتفاق به طور مکرر رخ دهد، احتیاج به درمان دارد. دیابت، فشار خون بالا، مشکلات قلبی، عدم تعادل هورمونی و مسائل مربوط به پروستات عوارض بعضی از داروها به ویژه داروهای ضدفشار خون و روانگردان می باشد؛ همچنین اضطراب، افسردگی و عدم اعتماد به نفس از جمله عواملی هستند که احتمال اختلالات نعوظ را افزایش می دهند.
وایاگرا با شل کردن عضلات آلت تناسلی مردانه، باعث نفوذ مقدار بیشتری خون به آن شده و در نتیجه میزان نعوظ را افزایش می دهد و اغلب برای درمان اختلال نعوظ در مردان مورد استفاده قرار می گیرد؛ اما موارد مصرفی دیگری نیز دارد که با نظر پزشک تعین می شود. بررسی پژوهشگران ایتالیایی نشان داده است میزان هورمون جنسی تستوسترون در مردانی که از این دارو استفاده می کنند، افزایش می یابد. این قرص به راحتی و به سرعت از دستگاه گوارش جذب می شود. وایاگرا توسط آنزیم های کبدی متابولیزه می شود و کبد و کلیه در دفع آن نقش دارند. سیلدنافیل یا وایاگرا به صورت قرص هایی با پوشش آبی رنگِ 25، 50 و 100 میلی گرم در دسترس مصرف کنندگان قرار می گیرد.
عوارض قرص وایاگرا داروی تقویت جنسی حتی یک قرص
معمولا سیلدنافیل را به صورت یک قرص در زمان مورد نیاز مصرف می کنند؛ این زمان می تواند از نیم الی چهار ساعت (معمولا یک ساعت) قبل از تصمیم به مقاربت باشد. مصرف غذاهای چرب همراه این دارو، باعث تاخیر در تاثیر آن می شود.
در مورد اغلب بیماران، درمان با قرص 50 میلی گرمی آغاز می شود؛ البته توجه داشته باشید حتی در صورت استفاده از وایاگرا باز هم جهت ایجاد نعوظ، احتیاج به تحریکات فیزیکی و ذهنی و تمایل بیمار به ایجاد نعوظ وجود دارد.
آن روی سکه!
وایاگرا داروی نسبتا پرعارضه ای است. طبیعتا همه این عوارض اهمیت یکسانی ندارند و براساس نوع شان حتی می توانند با خطر مرگ همراه شوند. برخی از عوارض جانبی و شایع وایاگرا شامل سردرد، ایجاد قرمزی و احساس گرما در صورت و قسمت فوقانی بدن، ناراحتی معده، ترس از نور، احساس نبض، آبریزش بینی، احتقان بینی، عطسه های مکرر، تغییرات بینایی، آبی رنگ به نظر رسیدن اجسام و اسهال می شود.
ار جمله واکشن های حساسیتی نسبت به این دارو می توان به احساس بسته شدن حنجره، تورم لب ها، زبان و صورت، پیدایش کهیر، درد قفسه سینه و ضربان نامنظم قلب، گزگز و سنگینی در سینه، بازور، گردن و فک تحتانی، تورم پاها، کوتاهی نفس و احساس منگی طولانی مدت یا شدید اشاره کرد. نعوظ بیش از حد دردناک و طولانی مدت (بیش از 4 ساعت) هم از دیگر عوارض این دارو است.
سکته قلبی ناشی از مصرف سیلدنافیل به ندرت در بیماران فاقد سابقه ابتلا به بیماری های قلبی- عروقی و بدون مصرف هم زمان با داروهای مستعدکننده مشکلات قلبی- عروقی گزارش شده است. افت فشار خون، آسیب عضلات قلب و ایجاد لخته در عروق نیز در صورت مصرف سیلدنافیل گزارش شده است.
داروی تقویت جنسی برای سلامتی زن و مرد
برخی از داروها باعث تغییر اثربخشی و عوارض این دارو می شوند؛ برای مثال داروهای قلبی حاوی نیترات، سایر داروهای مورد استفاده برای اختلال نعوظ، برخی داروهای ضدایدز، سایمتیدین، فنوباربیتال، کاربامازپین و ریفامپین با سیلدنافیل تداخل اثر دارند و مصرف هم زمان آنها باید با احتیاط صورت گیرد. نیترو گلیسیرین یا داروهای نیتراتی مانند ایزوسورباید، مونونیترات، دینیترات، قرص ها یا سپری زیرزبانی نیتروگلیسیرین، نوارها و برچسب ترابوستی
نیتروگلیسیرن نیز منع مصرف هم زمان با این دارو را دارند.
آیا وایاگرا کور می کند؟
به تازگی محققان سازمان غذا و دارو در امریکا تحقیقات گسترده ای را برای بررسی تاثیر داروی وایاگرا بر ایجاد نوعی کوری شروع کرده اند. این فرم از کوری، اصطلاحا "NAION” نام دارد و اغلب در مردان مبتلا به مرض قند یا مبتلایان به بیماری های قلبی که به اختلال در نعوظ منجر می شوند، پدید می آید. طبق گزارش سازمان غذا و داروی آمریکا، پنجاه مورد از این بیماری در مصرف کنندگان وایاگرا گزارش شده است؛ اما در مورد اینکه آیا واقعا "NAION” را نیز باید از عوارض این دارو دانست یا نه بایدگفت هنوز راه نسبتا زیادی برای تایید یا رد این مساله در پیش است.
هشت توصیه مهم درباره وایاگرا
استفاده از این دارو در افراد مسن، خصوصا کسانی که از داروهای خاصی مثل نیترات ها (که در داروهای بیماران قلبی کاربر دارد)، استفاده می کنند، باید با نظر مستقیم پزشک مربوطه و تجویز او صورت گیرد. در غیر این صورت می تواند
مخاطره آمیز باشد.
در صورتی که نعوظ بیشتر از چهار ساعت به طول انجامد، به دلیل احتمال آسیب به آلت تناسلی، مراجعه به پزشک ضروری است.
مصرف سیلدنافیل در بیماران مبتلا به اختلالات خونریزی یا زخم معده بایستی با احتیاط صورت گیرد.
در صورتی که در خلال نزدیکی، علائمی چون منگی، گیجی، تهوع یا دردهای قلبی (درد سینه، احساس سفتی و فشار در سینه، رختی، کزکز و درد قفسه سینه یا شانه و فک تحتانی) در مصرف کننده پدید آمد، از ادامه فعالیت جنسی باید خودداری کرد و سریعا به پزشک مراجعه کرد.
مصرف بیشتر از یک قرص سیلدنافیل در روز توصیه نمی شود.
در صورت مصرف اتفاقی بیش از مقادیر توصیه شده، بیمار را باید سریعا به بیمارستان منتقل کرد.
دارو را باید دور از نور و رطوبت در دمای زیر 30 درجه سانتیگراد، درون جعبه دربسته نگهداری کرد.
با توجه به احتمال بروز عوارض قلبی شدید ناشی از مصرف این دارو، توصیه می شود که فقط تحت نسخه پزشک مصرف شود. مهمترین توصیه این است:«هیچگاه از سر تفنن یا کنجکاوی این دارو را مصرف نکنید.»
دارو سرگرمی نیست!
بسیاری از کارشناسان، آگهی های تلویزیونی شرکت های تولیدکننده داروهای ضدناتوانی جنسی مانند وایاگرا را علت اصلی روی آوردن جوانان به مصرف این داروها می دانند. هرچند این دارو بدون نسخه پزشک نباید استفاده شود؛ اما در تلویزیون های خارجی و بسیاری از سایت های اینترنتی تبلیغ شده و فروش اینترنتی هم دارد؛ به طوری که در فاصله بین سال های 1999 تا 2001 نزدیک به یک میلیارد دلار فروش داشته است.
وایاگرا در ابتدا برای مردان سالمندی که دچار مشکلات جنسی هستند، تولید شد؛ اما آمارهای اخیر حکایت از آن دارد که از هنگام ورود این دارو به بازار در سال 1998 تعداد موارد تجویز آنها برای افراد زیر 45 سال، 30 درصد افزایش یافته است. حتی بسیاری از مردان جوان که دچار هیچ مشکلی هم نیستند، اذعان می کنند که به مصرف تفریحی این دارو روی آورده اند؛ ما در اینجا این پرسش پیش می آید که آیا مصرف چنین داروهایی به خصوص در درازمدت خطری برای سلامتی مردان جوان ندارد؟ در حال حاضر اجماع نظری در این مورد وجود ندارد.
امروزه این داور که اسامی عامیانه ای هم پیدا کرده، مثل «آقای آبی» "Mr. Blue”، «سکستازی» "Sextasy”، (ترکیب وایاگرا و اکستازی) و «ویتامین V» از سوی بسیاری از افراد به صورت تفریحی مصرف می شود؛ این در حالی است که این داروها اصولا برای مصارف تفریحی طراحی نشده اند.
شش سال پس از انقلابی که ویاگرا در توانایی جنسی مردان ایجاد کرد، هنوز بسیاری از زنان امیدوارند محرکی نیز برای آنها کشف شود. تا به امروز، هیچ محصول معتبری برای افزایش مبل جنسی زنان تایید نشده است.
ابن مشکل کوچکی نبست. کاهش مبل جنسی رایجترین گلایه زنان حدود 30 تا 40 درصد آنان است.
ادامه این بحث مهم را در مقاله بعدی دنبال می نماییم.
.............................................................................................................................
بهار را باور کن
باز کن پنجره ها را که نسیم روز میلاد اقاقی ها راجشن میگیرد و بهار روی هر شاخه کنار هر برگ
شمع روشن کرده است همه چلچله هابرگشتندو طراوت را فریاد زدند کوچه یکپارچه آواز شده است
و درخت گیلاس هدیه جشن اقاقی ها را گل به دامن کرده ست باز کن پنجره ها را ای دوست
هیچ یادت هست که زمین را عطشی وحشی سوخت برگ ها پژمردند تشنگی با جگر خاک چه کرد
هیچ یادت هست توی تاریکی شب های بلند سیلی سرما با تاک چه کرد با سرو سینه گلهای سپید
نیمه شب باد غضبناک چه کرد هیچ یادت هست حالیا معجزه باران را باور کن
و سخاوت را در چشم چمنزار ببین و محبت را در روح نسیم که در این کوچه تنگبا همین دست تهی
روز میلاد اقاقی ها راجشن میگیردخاک جان یافته است تو چرا سنگ شدیتو چرا اینهمه دلتاگ شدی
باز کن پنجره ها را و بهاران راباور کن
گیاهان دارویی موثر بر بیماریهای قلبی عروقی
گیاهان دارویی موثر بر بیماریهای قلبی عروقی
دکتر حسین جعفری عضو هیئت علمی دانشگاه آزاد اسلامی واحد پزشکی تهران گروه فارماکولوژی و سم شنا سی
مقدمه:
از آغاز نمدن بشری، گیاهان نه تنها در طبخ غذاهای مورد استفاده ی انسان ها نقش مهمی داشته اند، بلکه در درمان های طبی هم همراه انسان بوده اند.
گیاه پزشکی و گیاه درمانی منشا پیدایش داروهای بسیاری از جمله داروی افدرین بوده است که از گیاه افدرا به دست آمده و یا داروی دیگوکسین که از گیاه Digitalis purpurea تولید شده است.
با پیشرفت های حاصل شده در امر پزشکی، طب سنتی و گیاه پزشکی جایگاه خود را از دست داده است، ولی در بسیاری از نقاط جهان هنوز اعتماد خاصی نسب به این گونه داروها وجود دارد.
گیاهان دارویی موثر بر قلب و عروق
گیاهان دارویی موثر بر فشارخون
گیاهان دارویی موثر بر قلب
گیاهان دارویی موثر بر چربی خون
گیاهان دارویی موثر بر قند خون
گیاهان دارویی موثر بر فشارخون
سیر ،برگ زیتون ،دارواش ،جعفری ،شبدر زرد ، کاکل ذرت ،کرفس ، خارخسک و شاه بلوط هندی
سیر (Allium Sativum پیشگیری از پلاک عروقی ، کاهش قند خون
عوارض جانبی: اختلالات گوارشی (سوزش معده، تهوع واستفراغ) ، واکنش های آلرژیک دوزدرمانی : روزانه 4 گرم سیر تازه یا 3 بار از فراورده دارویی

برگ زیتون (Olea eupaea)
اتساع عروق محیطی، کاهش فشار خون ، ضدتب ، ضد ویروس و ضد باکتری

دوز درمانی: دم کرده 10-5 گرم برگ در 200 میلی لیتر آب وازوگل Vasogol قرص
دارواش (Viscum Album)
متسع کننده عروق ، کاهش دهنده ضربان قلب ،مدر قوی و کاهنده فشارخون

عوارض جانبی: اختلالات تنفسی ، تضعیف سیستم عصبی – عضلانی دوز درمانی :2تا 3میلی گرم در 100میلی لیتر آب
جعفری (Petroselinum Crispum ریشه اثر دیورتیک ،تخم ضد نفخ و قاعده آور
عوارض جانبی: سمیت کبدی، تحریک اعصاب مرکزی ، انقباض رحم (با مقادیر بالا)
دوز درمانی: 4-2گرم از ریشه خشک شده 3 بار در روز
شبدر زرد(Melitotus Officinalis
حاوی کومارین و فلاونوئید
اثرات درمانی: ضد انعقاد ،کاهش نفوذپذیری مویرگها و کاهش فشار خون شریانی
عوارض جانبی: خونریزی، سردرد، سرگیجه و تهوع دوز درمانی: 5-3 گرم سرشاخه در یک لیوان آب
گل قاصد (Taraxacum Officinalis)
دیورتیک قوی ، ادم ، نارسایی قلبی ، کاهش دهنده فشارخون بالا ، صفرا آور ، ملین ( ریشه گیاه )، اشتها آور و حاوی پتاسیم بالا
عوارض جانبی:
حساسیت (حاوی ترکیبات ترپنهای لاکتونی) ، افزایش اسید معده، احتمال خونریزی
دوز درمانی:10-4 از برگ 3بار در روز
کاکل ذرت (Zea Mays) دارای پتاسیم بالا
مدر قوی ، درمان التهاب مجاری ادراری ،نقرس و شب ادراری کودکان
عوارض جانبی: درماتیت دوز درمانی 8-4 گرم 3بار در روز، دیورتیک
دم اسب (Equisetium Arvens) حاوی سیلیس و اسید سالیسیلیک
دیورتیک و ضدعفونی کننده مجاری ادرار ، بند آورنده خون ،موثر در آتروسکلروزیس
در تجویز موضعی: التیام دهنده زخم و ضدعفونی کننده
دوز درمانی :روزانه 1-2 گرم 2 بار یا 1 قرص 4-2 بار مدریک Moderic
![]()
کرفس (Apium Graveolens) گلوکوزید
اثرات درمانی : دیورتیک (ریشه )، مسکن وضدالتهاب ، صفرابر و ضد نفخ
شاه بلوط هندی
کاهش نفوذ پذیری عـروق ، آنتی اکسیداتن و ضد التهاب ،همورویید و واریس عمقی و سطحی ورید ها
گیاهان دارویی موثر بر قلب : دیژیتال ( گل انگشتانه ) و زالزالک (کراتاگوس )
برگ حاوی گلیکوزیدهای مختلف دیگوکسین و دیژیتوکسین سمیت بالا (اندکس درمانی پائین)
اثرات قلبی منحصر به فرد اینوتروپیک مثبت و کرونوتروپیک منفی (افزاینده قدرت انقباضی و ضربان در قلب )
مصارف درمانی: نارسائی قلب (CHF) داروی گیاهی خط مقدم در بخش قلب. ازعمر دارو 200 سال است که می گذرد.
در فلوتر و فیبریلاسیون بطنی که از انواع بی نظمی های مهم قلبی هستند در دوز مقول استفاده میشود.
درتمام شهر های شمالی ایران از آستارا تا بجنورد این گیاه وحود دارد. عوارض جانبی:آریتمی های بطنی،اختلالات گوارشی و مرکزی دوز درمانی:25/. میلی گرم در روز. مصرف 4 قرص در یک زمان کشنده است.
زالزالک (Cratagus Oxyacantha
فلاونوئید فراوان (کورستین، ویتکسین)
مکانیسم اثر:مهار آنزیم فسفودی استراز، محافظت کلاژن جدار عروق
خاصیت اینوتروپیک مثبت ،کرونوتروپیک منفی ،افزایش برون ده قلب و نارسایی قلبی. با دیژیتال و داروهای ضد سمپاتیک اثرسینرژیک دارد. برای آنژین صدری بسیار مناسب است.
عوارض جانبی:
سرگیجه، تهوع، تعریق دوز زیاد: هیپوتانسیون(کاهش فشار خون)، آریتمی، خواب آلودگی منع مصرف: 3 ماهه اول حاملگی
دوز درمانی: حد اکثر 1 گرم از میوه خشک شده 3 بار در روز یا روزانه 3 بار از فرآورده داروئی
برای پیشگیری از گرفتگی عروق و اختلالات ترومبوتیک در بیماران قلبی و دیابتی
گیاهان دارویی موثر بر چربی خون
شوید ،کنگر فرنگی سیر
شوید: آنتی اکسیدانت ، کاهنده کلسترول ، ضداسپاسم و ضد نفخ
آنتوم به مخلوط شوید ، کاسنی ، شاهتره و لیمو عمانی گفته میشود.
اسانس شوید دیلسان ولیپو هرب به آمیخته شوید ، خرافه ، شنبلیله وکنگر فرنگی گفته میشود.
کنگر فرنگی Cynara scolymus فراورده دارویی : تیشوک Tichoke
آنتی اکسیدانت، مهار بیوسنتز کلسترول، کاهش کلسترول ،صفرا آور و مدر ،محافظت کبدی
عوارض جانبی: اختلالات گوارشی، حساسیت دوز درمانی:1 کپسول 3 بار در روز
گیاهان دارویی موثر بر قند خون
گزنه ،قره قات ،بابا آدم ،مریم گلی ،شنبلیله ،برگ شاه توت ،برگ گردو و غلاف لوبیا
گزنه Urtica dioica
کاهش قند خون ، موثر در درمان هیپرتروفی پروستات ،موثر در رینیت و آرتریت
دوز درمانی: 5گرم از برگ سه بار در روز
قره قات Vaccinium arctostaphylos
مصرف این گیاه سبب کاهش جذب گلوکز وکاهش جذب نئوگاوکوژنز (تبدیل مواد غیر قندی به قندی) میشود.
تسهیل ورود گلوکز را به درون سلول ها باعث میشود.کاهش قندخون ،فشارخون و پلاکت ها را سبب میشود.
عوارض جانبی:
اختلالات پوستی، گوارشی، عصبی دوز درمانی: روزانه 4 لیوان از دم کرده 2%
مریم گلی Salvia officinalis
کاهش جذب گلوکز ،افزایش آزاد شدن انسولین و کاهش قند خون را ایجاد می کند.
گلیکوگل: مخلوط مریم گلی، شنبلیله میباشد.
شنبلیله Trigonella foenum-graecum
کاهش هضم و جذب قندها ،افزایش اثر و آزاد شدن انسولین ،کاهش قند خون ،کاهش کلسترول و تری گلیسرید
و افزایش ترشح شیررا سبب میگردد. دوز درمانی: روزانه 2 لیوان از دم کرده 2%
غلاف لوبیاPhasaeolous vulgaris
حاوی موادی مانند:
فازول، فازولین، آرژنین و اسپاراژین
کاهش قند خون ، مدر ،اثر موضعی مفید در اگزما دوز درمانی : روزانه سه فنجان از جوشانده 3%
غلاف لوبیا
بولاغ اوتی (علف چشمه) Nasturtium officinale
کاهنده قند خون ،در مصرف موضعی اثر جلوگیری از ریزش مو، کک و مک و درماتوز
عوارض: تحریک مخاط مجاری اداری دوز درمانی :روزانه سه فنجان از دم کرده 3-4%
علف چشمه
..................................................................................................................................
دو قدم مانده به خندیدن برگ یک نفس مانده به ذوق گل سرخ
چشم در چشم بهاری دیگر.... تحفه ای یافت نکردم که کنم هدیه تان
یک سبد عاطفه دارم همه ارزانی تان!
.... به آرام بخشی میدازولام ....... به لذت پروبوفول ......به گران بهایی فنی تویین ...به هیجان VF همراه باCRPهای
موفق داشته باشید.
سمپلر وجود تان بارانی گلوکز زندگیتان High سانتریفیوژ زندگیتان چر خان پیشامد های بدتان Negative
Pt دشمنتون لخته الایزای دلتون رنگی غم و مشکلتان لیز روپوش روح تان همیشه سفید.
دکتر حسین جعفری عضو هیئت علمی دانشگاه آزاد اسلامی واحد پزشکی تهران گروه فارماکولوژی و سم شناسی
طبیب درد بی درمان کدامست ؟؟ رفیق راه بی پایان کدامست ؟؟
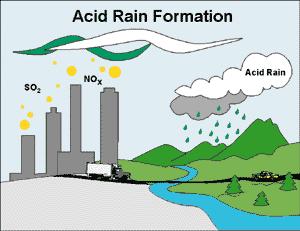
گازهای آلوده موجود در هوا
دی اکسید نیتروژن، دی اکسید گوگرد و مونوکسیدکربن از جمله گازهای بسیار خطرناکی هستند که افزایش آنها بر روی پوست، مو، چشم و ریه اثرات بسیار مخربی دارد.
یک عامل مهم دیگر آلودگى هوا در اغلب شهرهاى بزرگ گاز ازن در سطح زمین است. ازن در سطح زمین هنگامی تشکیل میشود که گازهاى آلاینده حاصل از اتومبیلها و سایر وسائلى که سوخت مصرف مىکنند با نور خورشید واکنش می کند؛ در نتیجه گاز ازنی به وجود میآید که براى انسان سمى است.این گاز در شرایط ساکن بودن هوا، درخشندگى نور خورشید و آب وهوای گرم بیشتر به وجود میآید. این ازن در سطح زمین را نبایدبا ازن خوب که کیلومترها بالاتر در قسمت فوقانى جو زمین قرار دارد و اشعه ماوراء بنفش مضر خورشید را جذب میکند اشتباه گرفت.
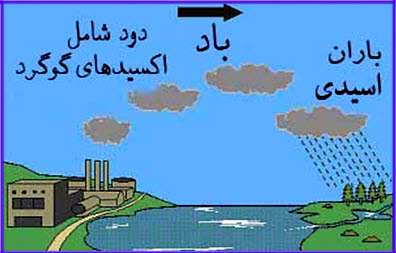
اگزوز اتومبیل در شهرها آلایندههای متعددى را از خود خارج میکند از جمله مونوکسیدکربن، دی اکسید نیتروژن، دىاکسید گوگرد، ذرات معلق از جمله ذرات کوچکتر ١٠ میکرومتر،بنزن، فرمالدئید، هیدروکربنهای چندحلقهای.
اوزن که جزء اصلی مه دود است، گازی است که از ترکیب اکسید نیتروژن و هیدروکربنها در حضور نور آفتاب بوجود میآید. در اتمسفر ، ازن بطور طبیعی به صورت لایهای که ما را از اشعه ماورای بنفش محافظت میکند، وجود دارد.
ولی زمانی که در سطح زمین تولید شود، کشنده است.
اوزن از کجا میآید؟
تومبیلها ، کامیونها و ... ، یکی از اصلی ترین منابع اوزن هستند.
در سال ١٩٨٦ ، مقدار حیرت انگیز ٥.٦ میلیون تن هیدروکربنهای مختلف و ٥.٨ میلیون تن اکسیدهای نیتروژن توسط خودروهای موتوری وارد هوا شدند. نیروگاهها ، کارخانه های شیمیایی و پالایشگاههای نفت نیز سهم بزرگی در همین مساله دارند و نیمی از انتشار هیدروکربنها و نیتروژن در کشور آمریکا مربوط به آنهاست.
خطر مه دودصدمات ریوی ناشی از هوای آلوده به اوزون ، خطری است که هر ٣ نفر از ٥ نفر با آن روبرو هستند. اکثر مردم نمیدانند که مه دود به غیر از انسانبه سایر موجودات زنده هم آسیب میرساند. مه دود ازنی ، مسئول صدمات زیاد به درختان کاج و نابودی محصولات کشاورزی در بسیاری از مناطق کشاورزی است.
تهدید اکوسیستمها
کشورهای پیشرفته بیش از هفتاد هزار ماده شیمیایی مختلف تولید میکنند که بیشتر آنها بطور کامل از نظر ایمنی آزمایش نشدهاند. استفاده نامحتاطانه از این مواد ، مواد غذایی و آب و هوای ما را آلوده کرده ، اکوسیستمهایی را که ما به آنها متکی هستیم، شدیدا" تهدید می کند.
راهیابی مواد شیمیایی به محیط زیست
مواد شیمیایی به بخش جدا نشدنی از زندگی روزانه ما تبدیل گشتهاند. ما از وسایل رفاهی مانند پلاستیکها ، پودرهای رختشویی و آروزولها که از مواد شیمیایی ساخته شدهاند، استفاده میکنیم. ولی اغلب از هزینه پنهانی که ناشی از آنهاست بیخبریم. نهایتا آنها از طریق محلهای دفن زباله ، زهکشیها و فاضلابها به آب و یا زمین راه پیدا می کنند.
مواد سمی در پلاستیکها
اگر چه مصرف کنندگان به ندرت محصولات پلاستیکی را که روزانه ساخته میشود و بسته بندی که در آن خرید می کنند، به مساله آلودگی سمی ربط میدهند، باید دانست که اکثر مواد شیمیایی که در تولید و ساخت پلاستیکها مورد استفاده قرار میگیرند، بسیار سمی هستند. برحسب درجه بندی EPA باید دانست که از ٢٠ ماده شیمیایی که تهیه آنها موجب تولید بیشترین مقدار کل مواد زاید خطرناک میشود، پنج ماده شیمیایی از شش مورد اولی ، موادی هستند که بطور مستمر در صنایع پلاستیکسازی مورد استفاده قرار میگیرند.
آلودگی هوا و باران اسیدی
باران اسیدی چیست؟
یکی از آثار و نتایج آلودگی هوا باران اسیدی است. در دو دهه اخیر و در برخی نواحی صنعتی و بر اثر فعالیتهای کارخانه ها میزان دی اکسید گوگرد و دی اکسید ازت در هوا افزایش یافته است. این دو ماده در اتمسفر با اکسیژن و بخار آب واکنش شیمیایی ایجاد میکند و به صورت اسید نیتریک و اسید سولفوریک در میآید. این ذرات اسیدی مسافتهای طولانی را بوسیله باد طی میکنند و به صورت باران اسیدی بر سطح زمین فرو میریزند. چنین بارشهایی ممکن است به صورت برف یا باران یا مه نیز در بیاید.

باران اسیدی وپیامدهای آن
باران اسیدی باعث از بین رفتن بناها و آثار تاریخی بخصوص در ساختمانهایی که از سنگ مرمر یا آهک ساخته شده باشند، میشود.
باران اسیدی میزان حاصلخیزی خاک را کاهش میدهد و حتی ممکن است مواد سمی را وارد خاکها کند .
باران اسیدی موجب نابودی درختان و کاهش مقاومت آنها بخصوص در برابر سرما میشود.
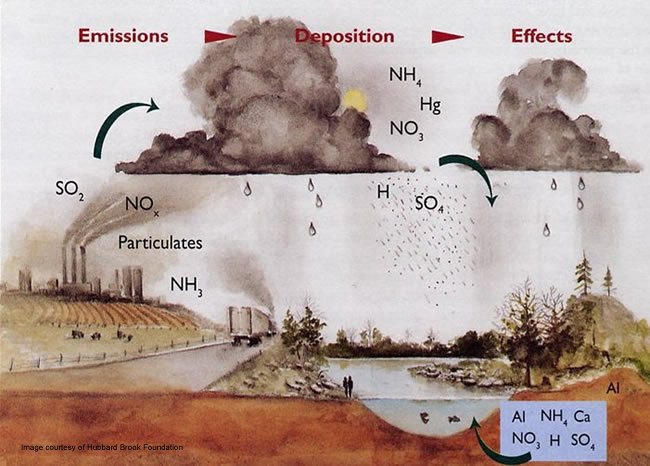
باران هنگامی اسیدی است که میزان PH آب آن کمتر از 5،6 باشد. این مقدار PH بیانگر تعادل شیمیایی بوجود آمده میان دیاکسید کربن و حالت محلول آن یعنی بیکربنات (HCO3) در آب خالص است. باران اسیدی دارای نتایج زیانبار اکولوژیکی میباشد و وجود اسید در هوا نیز بر روی سلامتی انسان اثر مستقیم دارد. همچنین بر روی پوشش گیاهی تأثیرات نامطلوبی میگذارد.
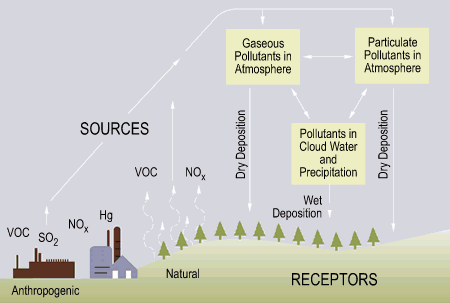
در چند دهه اخیر میزان اسیدیته آب باران ، در بسیاری از نقاط کره زمین افزایش یافته و به همین خاطر اصطلاح باران اسیدی رایج شده است. برای شناخت این پدیده سوالات زیادی مطرح گردیده است که به عنوان مثال میتوان به این موارد اشاره کرد: چه عناصری باعث تغییر طبیعی باران میشوند؟ منشأ این عناصر چیست؟ این پدیده در کجا رخ میدهد؟
معمولا نزولات جوی به علت حل شدن دیاکسید کربن هوا در آن و تشکیل اسید کربنیک بطور ملایم اسیدی هستند و PH باران طبیعی آلوده نشده حدود 5.6 میباشد. پس نزولاتی که به مقدار ملاحظهای قدرت اسیدی بیشتری داشته باشند و PH آنها کمتر از 5 باشد، باران اسیدی تلقی میشوند.
آزمایشات مراکز مختلف دانشگاهی در تهران نشان دادهاند که برف پایتخت حاوی ترکیبات اسیدی و حتی سولفوری بوده که علاوه بر آسیبهایی که میتواند به پوست و موی تهرانیها بزند، اقلیم خاکی، آبی و هوایی تهران را هم در دراز مدت تهدید میکند.

در آزمایشات یک گروه ژاپنی چندین گونه یونی شامل سولفات، آرسنیک، مولیبدن، آنتیموان، تالیوم و باریوم از ذوب کردن برفها به دست آمده که نشان میدهد برف آلوده این روزها دیگر چندان بی پشتوانه علمی نیست. در ایران هم چند تیم پژوهشی مختلف از سوی شرکت کنترل کیفیت هوای تهران تحقیقاتی را روی برف های قدیمی بعضی از نقاط رشته کوه البرز انجام دادهاند که نشان میدهد تهران هم استعداد بارش برف آلوده را دارد.
اگر برف در شرایطی ببارد که هوا گرم شده و ذرات معلق به سطوح بالاتر جو بروند احتمال بارش برفی آلوده شدیدتر میشود. در تهران ما در شرایط جغرافیایی خاصی قرار داریم که هر گونه آلودگی را چند برابر کرده و تاثیرگذاری آن را روی نزولات آسمانی افزایش میدهد.
ریزگرد haze دیدهای است که از ترکیب ذرات ریز گرد و غبار با آلاینده های شهری به وجود میآید و این ترکیب برای بیماران تنفسی بسیار مضر است.
در ایران منشاء اصلی این پدیده کویرها و باتلاقهای در حال خشک شدن عراق است. سه کشور ایران، عراق و عربستان به صورت مشترک هزینه های مالچ پاشی این اراضی را تأمین و تمام اراضی در فصل خاصی از سال مالچ پاشی میشد. مالچ ماده چسبنده گرفته شده از مواد نفتی است که برای تثبت شنهای روان در اراضی بیابانی استفاده میشود. به علت بروز برخی مشکلات و تغییر رویه دولتها در این ارتباط، این اقدام صورت نگرفت و پدیده ریزگرد به صورت گسترده بخشهایی از کشور مارا مورد هجوم قرار داد.
آلودگی هوا چه علائمى در فرد ایجاد میکند؟
آلودگی هوا میتواند باعث تحریک چشم و گلو و ریه ها شود. سوزش چشم سرفه و احساس سنگینى در سینه در هنگام قرار گرفتن در معرض آلودگى شدید شایع است.
افراد مختلف واکنشهای متفاوتى به آلودگى هوا نشان میدهند.برخى ممکن است از احساس سنگینى در قفسه سینه و سرفه شدیداً ناراحت باشند و برخى دیگر ممکن است هیچ واکنشى نشان ندهند و متوجه آلودگى هوا نباشند.
با توجه به اینکه ورزش و فعالیت جسمى نیاز به تنفس سریعتر و عمیقتر دارد، ممکن است باعث تشدید علائم فوق شود. بیمارانى که مبتلا به بیمارى قلبى مانند آنژین صدری، بیمارى هاى ریوى مانند آسم یا آمفیزم هستند، معمولاً حساسیت بیشترى به آلودگى هوا دارند و زود تر از دیگران متوجه آن می شوند.
تاثیر آلودگى هوا بر سلامتی
خوشبختانه در اغلب افراد سالم با برطرف شدن آلودگى هوا علائم ناشى از آن هم برطرف میشود. اما برخى افراد حساسیت بیشترى به اثرات آلودگى هوا نشان دهند.
ریه هاى کودکان ممکن است با میزان کمتر آلودگى هوا احساس ناراحتى کنند. کودکان در مناطق داراى هواى آلوده بیشتر دچار برونشیت و گوش درد مى شوند.
مبتلایان به بیمارى قلبى یا ریوى با شدت بیشترى به هواى آلوده واکنش نشان میدهند.این افراد در طول دوره آلودگى شدید هوا باید فعالیتهاى خود را در بیرون خانه محدود کنند و مراقبتهاى پزشکى بیشترى را خواستار شوند.
به غیر از مرگ و میرهاى ناشى از آلودگى بسیار شدید هوا در کوتاه مدت، هر روز بیشتر و بیشتر مشخص میشود که آلودگى هوا به مقدار کم در درازمدت میتواند اثرات زیان آوری بر روی انسانها داشته باشد.
هر ساله با آغاز سرد شدن هوا، افزایش آلودگی به خصوص در شهرهای بزرگ به موضوعی مهم تبدیل میشود. عوارض ناشی از افزایش آلاینده ها بر سلامت مردم، اهمیت توجه به این مشکل را بیشتر میکند.
آلودگی هوا روی بافتهای بدن، دستگاه تنفسی و قلب و عروق تاثیر فراوانی دارد.
همچنین مطالعه اخیر محققان علوم پزشکی نشان میدهد؛ افراد جوانی که در مناطق آلوده به دود زندگی میکنند، بیشتر در معرض خطر ابتلا به بیماریهای گوارشی قرار دارند.
اکسیدهای نیتروژن چیست ؟
شامل منو اکسید نیتروژن (NO) ، دی اکسید نیتروژن NO2 ، نیترو اکسید (N2O) نیتروژن سیسکواکسید (N2O3) ، نیتروژن تترااکسید (N2O4) و نیتروژن پنتواکسید (N2O5) هستند
از بین 7 اکسید مختلف ازت، آنچه در آلودگی هوا اهمیت دارد NO و NO2 ا ز نظر سلامت انسان و N2O به عنوان گاز گلخانه در گرمایش زمین می باشند.
NO گازیست بی رنگ و بی بو در حالیکه NO2 گازیست قرمز متمایل به نارنجی نزدیک به قهوه ای دارای نقطه جوش 21/2 درجه سلسیوس و فشار جزئی کم که آن را در حالت گازی نگه می دارد. این گاز خورنده اکسیدان قوی و از نظر فیزیولوژیکی محرک مجاری تنفسی و سمی است، سمیت آن چندین برابر NO می باشد.
اثرات
افزایش مت هموگلوبین میزان مت هموگلوبین در خون بطور طبیعی بی ن صفر تا 8 درصد هموگلوبین است وقتی در اثر تماس در محیط آلوده غلظت آن در خون به 10 تا 15 درصد هموگلوبین برسد (این غلظت در هوای آزاد بدست نمی آید ) علائمی مانند تنگی نفس که به نارسایی اکسیژن و یا هیپوکسی با افزایش متهموگلوبین منجر می شود.البته غلظت بالاتر که منجر به سیانوز و مرگ در حیوانات بوده، مشاهده شده است.
اثرات مجاری تنفسی
تغییرات در فعالیت ریه ها تماس با غلظت تا 50 پی پی ام درکوتاه مدت یا غلظت های کم در مدت طولانی تر با افزایش تعداد تنفس و کاهش ظرفیت ریه ها همراه بوده است.
دی اکسید نیتروژن گازی است مرئی با رنگ قهوه ای مایل به زرد یا قهوه ای مایل به قرمز که طی فرایندهای پیچیده اتمسفر به ذرات معلق نیترات (NO3) تبدیل می شود. و همچون اکسید نیتریک یکی ازآلاینده های اصلی مه دود است. این گاز در شهرها به علت فعالیتهای انسانی ازغلظت بالایی برخوردار است.
اکسیدهای ازت به دو طریق مستقیم و غیرمستقیم بر سلامت انسان اثر می گذارند . اثر مستقیم آنها بستگی به نوع و ترکیب اکسیددارد زیرا NO2 نزدیک به چهار برابر بیشتر از NO سمی است و در غلظت های مساوی با CO از آن زیان آورتر است . اثرات ثابت شده NO2 بر روی انسانهاکاملا به اثر تنفسی محدود نمی شود بلکه باعث پیامدهائی نظیر اختلال در بویائی ،بیحالی ، خستگی ، ناراحتی های حفره بینی ، اشکالات تنفسی ، تحریک گلو ،چشم ، ناراحتی های اعصاب ، گشادی مردمک چشم ، افزایش
برونشیت حاد و تولیدنیتروزامین در بدن میگردد.
اکسید نیتروژن مخاط برونش ها را تحریک می کند و بدین وسیله سبب افزایش عفونت های تنفسی در کودکان و افزایش شکایاتتنفسی مثل سرفه و خلط در بزرگسالان می شود. بیماران مبتلا به آسم به اثرات ناشی از این گاز به شدت حساس
هستند.
گازSo2
گاز بی رنگ فوق العاده محرک سمی و غیر قابل اشتعال است
دی اکسید گوگرد معمولا در مکانهای که سوخت های فسیلی مصرف میشود به عنوان آلودگی هوا وجود دارد این گاز بروی مخاط به سهولت حل میشود قسمت فوقانی دستگاه تنفسی عمدتا محل اثر این گاز ها میباشد اما در غلظت های بالا شبیه سایر گاز های محرک باعث اسیب مجاری تنفسی ادم ریوی و سوختگی قرنیه میشود مواجه شغلی با این گاز در صنایع فراوری نفت صنایع کاغذ مواد غذایی و تولید اسیدسولفوریک روی میدهد غلظت 3تا5 ملیون دی اکسید گوگرد در هوا به راحتی قابل تشخیص است
در غلظت های پایین ایجاد اشک ریزش عطسه و سرفه میشود
مسمومیت شدید نادر است زیرا به علت تحریک کنند گی بالا افرادی که در معرض آن قرار گیرند ناگزیر به دور شدن هستند چنانچه فرار مشکل باشد فرد دچار اختلال شدید تنفسی شده و جان میسپارد
دی اکسید گوگرد خود یکی از عوامل اصلی تشکیل دهنده ی باران های اسیدی است و در بدن مسمومیت ایجاد می کند. یونانیان قدیم در حدود 1000 سال پیش از میلاد مسیح برای ضدعفونی کردن خانه های خود از دی اکسید گوگرد حاصل از سوختن گوگرد جامد استفاده می کردند. غلظت زیاد این ماده در هوای شهرهای بزرگ که ناشی از سوخت خودروها ست نه تنها در تغذیه ی گیاهان ایجاد مشکل می کند بلکه باعث سوختگی گیاهان و مسمومیت در گیاهان نیز می شود.بنابراین اثراتسمی آن (به خصوص در گیاهان) به مراتب بیشتر از دی اکسید نیتروژن است همچنین از محرک ترین مواد در تحریک سلول های مجاری تنفسی است.
دی اکسید گوگرد هم منشا طبیعی دارد و هم حاصل فعالیت های انسانی است افزایش مصرف سوخت میزان آن بالا می رود. به طوری که درزمستان ها در کانون های شهری حتی به پنج دهم تا شش دهم میلی گرم در هر متر کعب از هوا می رسد. معمولا 70 درصد از دی اکسید گوگرد موجود در هوا بر اثر سوخت زغال در کارخانه های مولد برق تولید می شود. این کارخانه ها در هر سال 100 میلیون تن از این گاز را وارد هوا می کنند.
آتشفشان ها نیز منبع مهمی در تولید دی اکسید گوگرد به شمار می آیند به طوری که در اثر فعالیت های آتشفشانی سالانه در
حدود 2 میلیون تن از این گاز وارد اتمسفر می شود. این گاز توسط مو تورهای دیزلی و نیروگاه ها تولید می گردد.
دی اکسید گوگرد همراه دود عامل مرگ و میر بالا در موارد حاد آلودگی هوا، در شهرهای بزرگ و صنعت جهان است. اثر عمده این آلاینده ها بر ریه هاست. بدین ترتیب که راه های هوایی را تنگ می کند و تنفس را مشکل می سازد و یا تولید اسید به بافت های
بینی، حلق حنجره و ریه آسیب می رساند. این عارضه در بیماران آسمی و کودکان آشکار تر است.
تاثیر دی اکسید گوگرد بر سلامت
دی اکسید گوگرد گازی محرک است که توسط مجاری بینی گرفته میشود. سطوح فعالیت متوسط که منجر به تنفس دهانی میشود (مانند پیاده روی تند) موجب میشود که دی اکسید گوگرد اثرات خود بر سلامتی را نشان دهد.
گروههای در معرض خطر
کسانی که آسم دارند و فعالیتهای خارج از منزل دارند بیشتر از دیگران اثرات SO2 را تجربه میکنند. در یک تماس کوتاه، اثر عمده SO2 تنگی مجاری تنفسی مثل تنگی برونش ها خواهد بود. این موضوع منجر به خس خس کردن هنگام تنفس، کوتاهی تنفس و فشردگی در قفسه سینه میشود. علائم با افزایش میزان SO2 و یا میزان تنفس افزایش می یابد.
وقتی که تماس با SO2 قطع مینشود عملکرد ریه ظرف یک ساعت به صورت نرمال باز میگردد. در سطوح بالای SO2، ممکن است فشردگی قفسه سینه خسخس و کوتاه تنفس برای کسانی که آسم هم ندارند اتفاق بیفتد. تماسهای بلند مدت با
دی اکسیدگوگرد میتواند بیماریهای تنفسی را موجب شود، مکانیسمهای دفاعی ریه را کاهش داده و بیماری های قلب را تشدید نماید.
دی اکسید گوگرد گازی است بی رنگ و غیر قابل انفجار که بویی خفه کننده دارد و تقریبا دو برابر هوا وزن دارد و یکی از آلاینده های هوا محسوب می شود و همچنین تخمین زده می شود که به طور متوسط 2 تا 4 روز در هوا باقی بماند. بیش از 80 درصد اکسید های گوگرد به دست بشر در جریان احتراق سوخت های فسیلی از منابع ثابت آلوده کننده، تولید می شود. از این مقدار سهم نیروگاه های تولید برق 85 درصد و سهم خودروها تنها 2 درصد است. پالایش گاه های نفت، صنایع مس، کاغذ سازی و کارخانه های سیمان نیز از جمله منابع غیر احتراق تولید اکسید های گوگرد به شمار می روند.
یماری ابولا چیست و از کجا آمده?
یماری ابولا چیست و از کجا آمده?
دکتر حسین جعفری عضو هیئت علمی دانشگاه آزاد اسلامی واحد پزشکی تهران گروه فارماکولوژی و سم شناسی
بنام او که تنها با نام و یادش نهال اندیشه و احساسمان همواره جاودانه میماند.
بیماری ابولا(Ebola) یک بیماری ویروسی است که از سوی ویروس ابولا ایجاد می شود.
بیماری ویروسی ابولا یا تب هموراژیک ابولا بیماری انسانی است که از ویروس ابولا ناشی میشوداین بیماری از یکی از رودخانههای کشور زئیر، که امروزه جمهوری دموکراتیک کنگو نام دارد، گرفته شده است این بیماری برای اولین بار سال 1976 در کشور کنگو دیده شد.بین ژوئن تا نوامبر آن سال ۲۸۴ نفر به این بیماری مبتلا شدند که در نهایت ، ۱۵۱ نفر، جان خود را از دست دادند.طی سالهای بعد، این ویروس به دیگر کشورهای آفریقایی هم گسترش یافته و هرچند سال یکبار تعدادی کشته و قربانی برجا می گذارد.البته فقط آفریقا درگیر نشده و بیماری پای خود را از آفریقا نیز بیرون گذاشته است.
ویروس ابولا گاه به گاه به طور مرگباری در میان انسانها و میمونها در آفریقا شایع میشود. این ویروس با ایجاد تب شدید و خونریزی بیمار را از پا درمی آورد و خیلی سریع گسترش مییابد.
نشانه های این بیماری معمولاً دو روز تا سه هفته بعد از تماس با ویروس و به صورت تب، گلودرد، دردهای ماهیچه ای و سردرد ظاهر میشوند. معمولاً حالت تهوع، استفراغ و اسهال و همچنین کاهش عملکرد کبد و کلیه ها به دنبال این موارد میآیند. در این زمان، مبتلایان دچار خونریزی میشوند.
نام ویروس این بیماری از یکی از رودخانه های کشور زئیر، که امروزه جمهوری دموکراتیک کنگو نام دارد، گرفته شده. این بیماری برای اولین بار در کشور کنگو دیده شد.
پژوهشگران بر این باورند که ویروس ابولا از طریق حیوانات به انسان سرایت میکند و معمولا در بدن جانوری زندگی میکند که در قاره آفریقا سکونت دارد.
اکثر افرادی که ابتلای آنان به بیماری ابولا تاکنون تأیید شده اهل کشورهای آفریقایی بوده اند.تب خونریزی دهنده ابولا معمولا به صورت شیوع ناگهانی بروز میکند و شیوع آن هم از یک بیمارستان یا درمانگاه آغاز میشود.
به دلیل خاصیت سرایت بالای این بیماری پرسنل بهداشتی ناگزیر از رعایت شدید و دقیق اصول بهداشتی برای پیگیری از انتشار بیماری و ابتلای خود هستند. آنها برای پوشش کامل بدن از لباس، دستکش و پوتینهایی استفاده میکنند که پس از استفاده باید نابود شود.
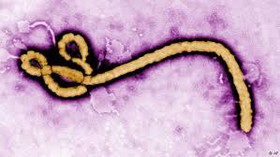
با وجودی که تعدادی از روستاهای استان کاسای در قرنطینه به سر میبرند، اما سازمان جهانی بهداشت اعلام کرده فعلا نیازی به اعمال محدودیت در روابط تجاری و سفر به کنگو وجود ندارد.
کارشناسان محلی دائما در حال فرستادن پیامهایی از طریق رادیو و تلویزیون هستند که به مردم آموزش میدهد چگونه از آلوده شدن به این ویروس پیشگیری کنند.
این خطر به ویژه در مراسم تدفین قربانیان ابولا و با تماس نزدیک افراد با جسد قربانیان وجود دارد.
نخستین مورد ابتلا:
در سال 1976 محفظه ای آبی رنگ حاوی نمونه های خون یک راهبه ی بلژیکی با نامه ای از یک پزشک در کینشاسا به شهر آنتورپ بلژیک فرستاده شد. پژوهشگران در بلژیک در بررسی این نمونه های خون با ویروسی با ساختار کر مانند رو به رو شدند که
تا آن زمان مشابهی نداشت .
پس از آن با سفر به قلب منطقه ای که این ویروس در آنجا شایع شده بود دریافتند که خون –استفراغ و اسهال بیماران اصلی ترین منشا انتقال ویروس است و روش هایی همچون محدود کردن بیماران و شناسایی افرادی که با آنها در تماس بودند برای جلوگیری از گسترش بیماری تعریف شدند.
عامل این بیماری و راه تشخیص آن:
این ویروس از طریق تماس با خون یا مایعات بدن حیوان آلوده منتقل میشود (که معمولا شامل میمون ها و یا خفاش های میوه خوار هستند).انتقال بیماری از طریق هوا هنوز در محیط طبیعی به ثبت نرسیده است. دانشمندان بر این باورند که خفاش های میوه خوار بدون این که به این بیماری مبتلا شوند میتوانند ویروس آن را با خود حمل کنند و انتقال دهند .هنگامی که انسانی به این ویروس آلوده شود میتواند باعث انتقال این بیماری میان انسان های دیگر گردد. بازماندگان مذکر تقریبا تا 2 ماه این بیماری را از طریق منی انتقال میدهند. برای تشخیص این بیماری معمولا ابتدا بیماری های دیگر با نشانه های مشابه همچون مالاریا – وبا و دیگر انواع تب های هموراژیک ویروسی از دایره ی تشخیص مستثنی و حذف میشوند .
پزشکان برای تشخیص بیماری نمونه های خونی را برای یافتن پادتن ها و آر ان ای ویروس و یا خود آن آزمایش می کنند.
اما اگر پزشک به این بیماری مشکوک شود، باید فورا از بیمار آزمایش خون به عمل آورد. اگر بیمار اسهال خونی نیز داشته باشد، مدفوع او هم مورد آزمایش قرار میگیرد.
برای درمان این بیماری هیچ درمان مشخصی وجود ندارد. در حال حاضر اکثر درمانهایی که به بیماران داده میشود، درمانهای تقویتی هستند.
این درمانها شامل کمک به حفظ فشار خون بیمار، حفظ مایعات بدن و نیز کمک به تنفس بیمار هستند.
پیشگیری:
پیشگیری از این بیماری با کاهش گسترش آن از طریق میمون ها و خوک های آلوده به انسان صورت میگیرد. این کار را میتوان با بررسی و معاینه ی حیوانات برای یافتن موارد آلودگی انجام داد و در صورت شناسایی آنها را کشت و جسد شان را نابود کرد. پختن گوشت به اندازه ی مناسب و پوشیدن لباس های محافظتی هنگام تماس با گوشت نیز میتواند کمک کننده باشد و همچنین هنگام حضور در اطراف شخص مبتلا به این بیماری میتوان لباس های محافظتی پوشید و بعد دست ها را شست .نمونه ی مایعات و بافت های بدن افراد مبتلا به این بیماری بایستی با احتیاط ویژه حمل شود.
نتایج اولیه ی واکسن ابولا که در اداره ی بهداشت عمومی کانادا کار ساخت آنرا بر عهده دارد نشان میدهد این واکسن مصونیت 100 درصدی ایجاد کرده است .این واکسن حاوی بخش کوچکی از ویروس ابولا و یک ویروس بی خطر دیگر است و تماس سیستم ایمنی با این ترکیب سبب میشود این سیستم راه مقابله با ویروس ابولا را یاد بگیرد. آزمایش این واکسن در کینه انجام شد و هر از گاهی فرد مبتلا –اعضای خانواده-دوستان و همسایگان واکسینه میشدند تا یک حلقه پیشگیری در اطراف بیمار تشکیل شود .بین ما های آوریل تا ژانویه امسال حدود 100فرد مبتلا واکسینه شدند .2014نفر که در تماس نزدیک با مبتلایان بودند بلافاصله یا با فاصله ی 3 هفته واکسینه شدند .هیچکدام از این افراد به ابولا مبتلا نشدند.
چند سال پیش در شیوع ابولا در کیکویت، پزشکان راه جدیدی را برای درمان بیماران امتحان کردند.
آنها به 8 نفر از بیماران، خون افرادی را که به ابولا مبتلا شده و از آن جان سالم بهدربرده بودند، تزریق کردند. نتیجه رضایت بخش بود. 7نفر ازبیماران زنده ماندند هر چند این نتیجه امیدوار کننده است اما چون پژوهش مذکور فقط روی 8 نفر انجام شد، نمیتوان آن را برای درمان همه بیماران تعمیم داد!
نشانه ها :
علایم این بیماری شامل تب – اسهال شدید و استفراغ میباشد .بیمار ممکن است دچار خونریزی شود. اولین و مهم ترین علامت ابولا همان تب بالای 38.6 درجه میباشد که متعاقب آن فرد مبتلا به سردرد شدید- اسهال- تهوع- درد شکم به خصوص در ناحیه ی معده- بی اشتهایی میشود و در موارد شدید و پیشرفته ی آن مبتلا به خونریزی گوارشی و پوستی میگردد.
درمان :
هیچ درمانب تا کنون برای بیماری ویرسی ابولا وجود ندارد. مراقبت های این بیماری شامل حفظ وضعیت طبیعی بدن – جلوگیری تامین مایعات بدن – مقابله با کم آبی – مصرف دارو های ضد انعقاد خون در اوایل عفونت و جلوگیری از خونریزی –کلینیک درد استفاده از آنتی بیوتیک و دارو ی ضد قارچ و کنترل سطح اکسیژن بدن و درمان عفونت های ثانویه است. زدمپ به همراه تی کی ام-ابولا یکی از دو داروی در حال بررسی برای مقابله با ویروس ابولا از سوی سازمان غذا و دارو ی آمریکا میباشد. در عین حال این دارو هنوز مراحل آزمایش انسانی را نگذارنده است.
مراقبت های ویژه:
مراقبت ها ویژه اغلب در کشور های توسعه یافته استفاده میشود .این ممکن است شامل کنترل حجم خون و کنترل تعادل الکترولیتها (نمک)و همچنین درمان هرگونه عفونت های باکتریایی که ممکن است توسعه یابند باشد .دیالیز ممکن است برای نارسایی کلیه نیاز باشد و اکسیژن رسانی خارج غشاء و فرآیند های خارج غشائی ممکن است برای اختلال در عملکرد ریه استفاده شود.
پشتیبانی استاندارد
در حال حاضر درمان خاصی برای ابولا تایید نشده است. مراقبتهای اولیه با درمان علائم بیماری و درمان آب رسانی بقا را بهبود میبخشد. آب رسانی از طریق دهان یا مسیر درون وریدی ممکن است. این اقدامات ممکن است شامل مدیریت درد، تهوع، تب و اضطراب باشد. محصولات خون مانند سلولهای قرمز خون بسته بندی شده، پلاکت یا پلاسمای منجمد تازه نیز ممکن است مورد استفاده قرار گیرند. سعی شده است که دیگر تنظیم کنندهای انعقاد شامل هاری باشند؛ در تلاش برای جلوگیری از انتشار انعقاد درون عروقی و فاکتورهای انعقادی برای کاهش خونریزی. داروهای آنتی مالاریا و آنتی بیوتیک اغلب قبل از تشخیص قطعی استفاده میشوند هرچند هیچ مدرکی وجود ندارد که نشان دهد این داروها به درمان کمک میکنند. تعدادی از درمانهای تجربی درحال مطالعه است. اگر مراقبت از بیمار در بیمارستان امکانپذیر نیست، سازمان بهداشت جهانی دارای دستورالعملهای برای مراقبت در خانه است که نسبتاً موفق بوده است. در این مواقع استفاده از حوله خیس شده در محلول ضدعفونی کننده و اعمال کردن محلول ضدعفونی کننده روی لکه ها هنگام رفت و آمد مردم یا بدنهای آلوده توصیه میشود. همچنین شستن دستها با محلول ضدعفونی کننده و پوشاندن دهان و بینی با پارچه توصیه میشود.
...............................................................................
انسان های بزرگ اراده می کنند وانسان های کوچک آرزو.......
انسان ها به نسبت ظرفیتی که برای کسب تجربه دارند، عاقل به شمار می آیند.
کسانی خوشبخت هستند که از تجربه دیگران استفاده می کنندو تجربه دیگران را دوبارهتجربه نمی کنند.
دکتر حسین جعفری عضو هیئت علمی دانشگاه آزاد اسلامی واحد پزشکی تهران گروه فارماکولوژی
بنام خالقی که آغاز و انجام کارها به اراده اوست. بنام آنکه در جان و روان است توانایی ده هر ناتوان است.
سیر از سبزی هایی است که تاریخی بسیار کهن دارد. این گیاه حداقل 3 هزار سال در طب چین کاربرد داشته است.
پیاز نیز یکی از قدیمی ترین گیاهان زراعی است که از هزاران سال قبل به عنوان طعم دهنده غذاها و همچنین دارو از آن استفاده می شود. ترکیبات فعال گوگردی مانند آلیل پروپیل دی سولفید موجود در پیاز و اکسیدآلیل دی سولفید موجود در سیر نقش اصلی را در کاهش قندخون دارند.
پیاز و سیر باعث افزایش میزان انسولین در خون می شوند. هر چقدر مصرف این مواد بیشتر باشد، قند خون بیشتر کاهش می یابد. مصرف قرص های سیر به میزان 2400 میلی گرم در روز به مدت 3 ماه، قند خون را مختصرا کاهش می دهد.
هرچند همه سیر را به عنوان چاشنی می شناسند، اما سیر یک گیاه دارویی است. زمانیکه درباره خواص و فواید سیر صحبت می کنیم، باید بوی کمی که این گیاه دارویی ایجاد می کند را هم در نظر بگیریم، هرچند که این بو برای دوستداران این گیاه دارویی نه تنها آزاردهنده نبوده، بلکه حتی ممکن است، دوست داشتنی هم باشد.
Allium Sativum
این گیاه دارویی برای پیشگیری و درمان انواع مختلفی از بیماری ها استفاده می گردد(Garlic-health-benefits). دانه تازه سیر و یا قرص سیر به عنوان دارو مصرف می گردد. سیر برای درمان بیماری های مختلف مربوط به قلب و خون استفاده می گردد، این بیماری ها شامل فشار خون بالا، کلسترول خون بالا، بیماری قلبی کرونر، حمله قلبی و سخت شدن شریان ها (تصلب شریان) و دیابت استفاده می شود.
مردم سال هاست که از سیر به عنوان یک ماده درمانی استفاده می کنند. اینکار دلایل بسیار زیادی دارد. به خاطر وجود خواص آنتی ویروسی، ضد التهاب و ضد قارچی این گیاه، می توان از آن به عنوان یک درمان خانگی در سرماخوردگی و آنفلونزا استفاده کرد. به همین خاطر جای تعجب و شگفتی نیست که مطالعات و تحقیقات انجام شده نشان داده است که مکمل سیر می تواند از
سرماخوردگی جلوگیری کند.
بعضی از افراد از سیر برای پیشگیری از سرطان کولون، سرطان معده، سرطان سینه، سرطان پروستات و سرطان ریه استفاده می نمایند. همچنین از سیر برای درمان سرطان پروستات و مثانه نیز استفاده می گردد. همچنین از سیر برای درمان پروستات بزرگ شده، ورم مفاصل، آرتروز، رینیت آلرژیک (تب یونجه)، اسهال مسافران، فشار خون بالا در اواخر بارداری، سرماخوردگی، پیشگیری و درمان عفونت های باکتریایی و قارچی استفاده می شود.
سایر مصارف سیر شامل استفاده از آن برای درمان تب، سرفه، سردرد، شکم درد، احتقان سینوسی، نقرس، روماتیسم، هموروئید، آسم، برونشیت، تنگی نفس، فشار خون پایین، قند خون پایین، قند خون بالا و جای گزیدگی مار استفاده می شود. همچنین از سیر برای مبارزه با استرس و خستگی و حفظ سلامت کبد نیز استفاده می گردد.
بعضی از افراد از روغن بدست آمده از سیر برای درمان عفونت های قارچی، زگیل ها و میخ چه استفاده می نمایند. هرچند تحقیقات علمی نشان می دهد که سیر می تواند قادر به درمان عفونت های قارچی از قبیل پای ورزشکاران می باشد، اما کارایی روغن سیر برروی زگیل ها و میخ چه ثابت نشده است.
خواص و فواید درمانی ثابت شده سیر
در آغاز این مقاله به بررسی باورهای مختلف راجع به سیر پرداختیم در ادامه به بررسی بیماری هایی که تاثیر سیر در آنها ثابت شده و بیماری هایی که ثابت شده سیر در آنها تاثیری ندارد می پردازیم..
بیماری هایی که سیر عموما در آنها موثر است:
فشار خون بالا – بعضی تحقیقات نشان می دهند که سیر می تواند میزان فشار خون را بین 7 تا 8 درصد کاهش دهد.
تصلب شریان – بنظر می رسد که سیر به کاهش تصلب شریان ها می تواند کمک نماید. حفظ سلامت قلب و عروق نیز نقش دارد.
سرطان ها – خوردن سیر می تواند فوایدی در رابطه با کاهش خطر ابتلا به سرطان کولون، راست روده و معده داشته باشد. با اینحال بنظر نمی رسد که مکمل های سیر دار و قرص های سیر همچین اثری داشته باشند. برای این منظور مصرف هفتگی 5/3 تا 29 گرم در هفته توصیه می شود.
گزش کنه – مصرف بالای سیر بنظر می رسد که گزش کنه را کاهش می دهد. عفونت قارچی – ژل های تهیه شده از سیر می توانند به بهبود عفونت های قارچی کمک نمایند.
بیماری هایی که سیر عموما در آنها بی تاثیر است:
درمان هیلوباکتر – هرچند در نتایج آزمایشگاهی مصرف سیر باعث کاهش این باکتری شده بود، ولی در عمل چنین چیزی مشاهده نشد.
کلسترول بالا – تحقیقات زیادی در رابطه با تاثیر سیر بر چربی خون، کلسترول خون و تری گلیسیرید انجام شده است، با اینحال نتایج در این مورد مختلف است.
سرطان سینه – مصرف سیر بنظر نمی رسد خطر سرطان سینه را کاهش دهد.
سرطان ریه – بنظر نمی رسد که سیر تاثیری برروی سرطان سینه داشته باشد.
حکمت سیر از دیدگاه قرآن کریم
در زبان عربی سیر را ثوم می نامند اما نام قرآنی آن فوم است. علامه یوسف علی و مولانا عبداللطیف و چندین مترجم دیگر فوم را سیر ترجمه کرده اند. بنابر نقل ابن مسعود تلفظ صحیح قرآنی «فومها» باید «ثومها» باشد. شواهد تاریخی نیز دلالت بر این دارد که آیه 61 سوره بقره اشاره به سیر است .
" و اذ قلتم یا موسی لن نصبر علی طعام واحد فادع لنا ربک یخرج لنا ممّا تنبت الارض من بقلها و قثآئها وفومها و عدسها و بصلها قال اتستبدلون الّذی هو ادنی بالّذی هو خیر اهبطوا مصراً فانّ لکم ما سالتم و ضربت علیهم الذلّة والمسکنة و باءو بغضب من الله ذلک بانّهم کانوا یکفرون بایات الله و یقتلون النبیین بغیرالحق ذلک بما عصوا و کانوا یعتدون." (بقره/ 61.
و آن زمان را که گفتید: ای موسی، ما بر یک نوع طعام نتوانیم ساخت از پروردگارت بخواه تا برای ما از آنچه از زمین می روید چون سبزی و خیار و سیر و عدس و پیاز برویاند. موسی گفت: آیا می خواهید آنچه را که برتر است به آنچه فروتر است بدل کنید؛ به شهری باز گردید که در آن جا هر چه خواهید به شما دهند. مقرر شد بر آنها خواری و بیچارگی و خشم خدا را بر خود هموار ساختند و این بدان سبب بود که به آیات خدا کافر شدند و پیامبران را به ناحق کشتند و نافرمانی کردند و تجاوز ورزیدند.
اهمییت سیر در نهج البلاغه
یکی از گیاهانی که در نهج ا البلاغه عنوان شده است "الثوم" است که همان "سیر" میباشد . در کتب بحارالانوار ، مستدرک الوسائل ، مکارم الاخلاق و الفردوس بهائورالخطاب از اما م علی (ع) نقل شده است که سیر:
درمان هفتاد بیماری است وبا آن درد های خود را درمان کنید. کلوالثوم وتداووا به فان فیه شفاء من سبعین داء
و در جای دیگر فرموده اند : لا یصح اکل الثوم الا مطبوخا" یعنی خوردن سیر روا نیست مگر پخته باشد.
عوارض جانبی مصرف سیر:
مصرف سیر خوراکی برای عموم مردم مطمئن و ایمن می باشد. سیر می تواند باعث بوی بد دهان، احساس سوزش در دهان و یا معده، سوزش معده، بادشکم، تهوع و استفراغ، بوی بد بدن و اسهال شود. این عوارض جانبی عموما در مصرف سیر خام بیشتر می باشد. همچنین سیر می تواند خطر خونریزی را نیز افزایش دهد. آسم و سایر واکنش های آلرژیکی نیز در افرادیکه سیر مصرف می کنند ممکن می باشد.
زمانیکه سیر برروی پوست استفاده می گردد، عموما می تواند خطرناک باشد. سیر می تواند باعث آسیب دیدن پوست به شکل سوختگی شود.
مصرف سیر در باردرای زمانیکه در مقادیر درست مصرف شود، عموما بی خطر می باشد. واگر در مقادیر درمانی مصرف می شود پر خطر می باشد.
تداخلات دارویی در مصرف سیر
1- ایزونیازید (داروی خط مقدم در درمان سل) و داروی موثر بر تب مالت
2- داروهای موثر بر ایدز (HIV)
3- داروهای پیشگیری از باردرای
4- سیکلوسپورین
5- داروهای ضد پلاکت و ضد انعقاد خون و وارفارین
6- داروهایی که توسط کبد تغییر می یابند.
پیاز گیاهی با خواص دارویی بسیار زیاد
خواص داروئی :
پیاز از نظر طب قدیم ایران گرم و خشک است و دارای خواص بسیاری است که در یک مقاله نمی توان گنجانید.
دانشمندان معتقدند که، مصرف پیاز خام برای رفع ناراحتیهای حاصل از آشامیدن آبهای مختلف در هنگام مسافرت وجلوگیری از ناراحتیهای ناشی از هوای آلوده، مفید میباشد.
پیاز خام، برای پوست، موهای سر، کلیهها و مثانه مفید است. پیاز پخته، ملیّن (نرم کننده) است و برای کسانی که رودهی ضعیفی دارند، غذای مناسبی است. البته سرخ کردن پیاز با روغن، آن را سنگین می نماید، مگر آنکه زیاد سرخ نشود و روغن کمی مصرف گردد. پیازنیز مانند سیر خاصیت ضدعفونی دارد و از تجمع پلاکت جلوگیری کرده و در تجزیه ی فیبرین(لخته ی خون)موثراست .
پیاز به علّت داشتن فسفر ، کارهای فکری را آسان می کند.
برای افرادی که دچار بی خوابی هستند، مفید است و در صورت مصرف زودتر خواب به سراغ آنها خواهد آمد.
پیاز، برای کودکان کم رشد و پیرمردان ضعیف مفید است.
برای جلوگیری از خون دماغ می توانید چند قطره سرکه را روی پیاز رنده شده بریزید و آب آن را در بینی بچکانید، تا از خونریزی جلوگیری نماید.
پیاز لثه ها را تقویت می کند و رنگ چهره را روشن می سازد.
پیاز سرشار از ویتامینهای A و B و C می باشد ونیز دارای آهن، فسفر ، پتاسیم ، سدیم ، گوگرد، ید،سلنیوم، سیلیس و قند است که به طور مستقیم جذب بدن می شود
پیاز به علت داشتن گوگرد ضد عفونت خون است. وقتی گوگرد وارد خون و ریه ها گردد با عفونتهای مجاری تنفسی، مانند آسم ، برونشیت و گریپ و غیره مبارزه می کند.
یک پزشک هندی به نام مِنون در پی تحقیقات دو ساله ی خود در دانشکده ی پزشکی، دانشگاه نیوکاسل انگلستان، اعلام نمود که: پیاز خام، پخته و یا سرخ کرده از تشکیل لخته های خون در رگ ها جلوگیری نموده و مانع از بروز سکته ی قلبی و مغزی می شود.
پیازقادر است که کلسترول و چربی های خون را کاهش داده و از انعقاد خون داخل رگ ها جلوگیری نماید.
پیاز قادر است خطر ابتلا به سرطان معده را کاهش دهد.
خوردن پیاز همراه با غذاهای چرب، مخصوصاً در مهمانی ها یا مسافرت ها، سبب هضم چربی ها می شود.
در استعمال خارجی، پیاز پخته، تسکین دهنده ی سوختگی ها و بواسیر است.
مرهمی که از پیاز خام رنده شده درست می کنند اگر به پایین شکم بگذارند، خروج ادرار را آسان میسازد و اگر بر روی پیشانی گذاشته شود سر دردهای شدید نیمه ی سر و سر دردهای عصبی را آرام میکند.
تحریکی که در هنگام پوست کندن پیاز حاصل می شود، دردهای شدید نیمه ی سر ( میگرن ) را بر طرف کرده و
زکام را که تازه شروع شده است از بین می برد.
برگ های سبز پیازچه که بیش تر هنگام بهار یافت می شود، دارای مقدار زیادی ویتامینC است.
پیاز تقریبا تمام خواص سیر را در معالجه ی فشار خون، مرض قند، درمان بیماری کرمک و غیره را دارد.
آب پیاز برای دندان درد مفید است. برای تسکین درد باید آب پیاز را روی دندان ریخت و کمی نگاه داشت، این عمل را میتوان با پنبه انجام داد.
برای برطرف ساختن صدای داخل گوش میتوان پنیه ای را به پیاز آغشته کرد و در گوش قرار داد. به زودی صدای گوش شما برطرف می شود.
خوردن پیاز خام در روز خستگی شما را برطرف می نماید و اعصاب را تسکین می بخشد.
برای معالجه ی ترک خوردگی دست، یک پیاز تازه را رنده کنید و آب آن را به مدت ۱۲ دقیقه روی دست خود بمالید. اگر هر روز دو بار این کار انجام شود، ترک های دست شما بهبود خواهد یافت.
برای معالجه ی ورم و آماس بدن می توان ۲عدد پیاز را رنده نمود و یک لیتر شیر که به جوش آمده است را داخل آن ریخت و پس از ۲۴ ساعت که دم کشیده و سرد شد، آن را صاف نمود و هر روز سه لیوان کوچک از آن را نوشید.
برای درمان نیش زنبور و مگس می توانید یک پیاز تازه را رنده کنید و آب آن را به صورت پماد و مرهم روی محل نیش زدگی بگذارید. پس از مدتی ورم کم شده و درد تسکین پیدا می کند.
برای معالجه ی دمل نیز می توان از روش بالا سود جست.
پیاز به دلیل داشتن موادی از جمله پروستاگلاندین ها، رگ های خونی را گشاد می کند و موجب کم شدن فشار خون می شود.
پیاز دارای مخمر است که برای آسان نمودن هضم نشاسته مفید است. باید توجه داشت هضم پوست های نازکی که ورق پیاز را پوشانده خیلی دشوار است و باید هنگام مصرف آن را جدا نمود.
پیاز اشتها آور و کاهش دهنده ی ناراحتیهای مربوط به نفخ شکم و غیره است.
پیاز برای پیش گیری از ابتلا به تصلب شرایین هم به کار می رود. سازمان بهداشت جهانی مصرف پیاز را برای درمان نارسایی های رگ های خونی سالمندان توصیه نموده است.
پیاز به واسطه ی داشتن انسولین گیاهی، موجب شفای بیماری دیابت می گردد، پس برای اشخاص مبتلا به بیماری قند مضر نیست.
پیاز دارای هورمون دیاستازی است که غدد اشک و آمیزشی و گوارشی را تقویت می کند. این مواد در اثر حرارت از بین می روند. بنابراین پیاز پخته در نیروی جنسی و هاضمه تأثیری ندارد و اشک آور هم نیست.
بو کردن آب پیاز به ویژه زمان پوست گرفتن آن، برای به هوش آمدن فردی که سست یا بی هوش شده و همچنین برای رفع تشنج ، بسیار مفید است.
دیگر تحقیقات پزشکی نشان می دهد پیاز خام تنظیم کننده قند خون است و خوردن آن به هنگام سرماخوردگی یکی از عوامل موثر در بهبودی است چرا که حالت آنتی بیوتیک دارد و باکتری ها را از بین می برد اما در رابطه با ویتامین های این خوردنی اعجاز آمیز باید گفت : پیاز دارای ویتامین های A , B , C و همچنین دارای آهن ، گوگرد ، فسفر، کلسیم ، پتاسیم ، سدیم و ید می باشد که به هضم غذاهای نشاسته ای کمک می کند . از این رو می گویند با برنج پیاز بخورید همچنین وجود (( سیلیس )) در پیاز باعث می شود که استخوانها محکم و عضلات تقویت شود .
در پایان به معرفی از مقالاتی که توسط اینجانب و همکاران در ارتباط با سیر در مجلات علمی- پژوهشی به چاپ رسیده است و منجر به ثبت اختراع شده است می پردازیم. 2مورد ثبت اختراع ضمیمه شده است.
1) Jafari H, Shaidi M, Gharebaghi R,Niakan M.R
Evaluation the effect of choloroformic Garlic extract on reducing the temperature and inhibit the weight loss in infected rabbits with Salmonella Typhimurium. DANESHVAR No .40 Scientific-Research Journal of Shahed University 9th year, Aug-Sep 2002 ISSN: 1028-318
2) Jafari H , Jalali Nadoshan M.R
The effect of aq. Garlic extract on Salmonella Typhimurium induced intestinal pathologic changes in rabbit. Iranian Journal of Medicinal and Aromatic plants Research Vol .19 No.41 ,2003 ISSN: 1735-0905
3) The effects of hydro alcoholic-extracts garlic on depression
Induced by reserpine in rats
Jahani Hashemi H, Jafari H, Abbasi E , Momeni A, Esmaeily H, Naserpour T
Iranian Journal of Neurology, Vol.7, No.26 & 27, Summer & Autumn 2009, 527-534
4)Jafari H ,Alsharify M.A, Mosavi, M.E
Investigation of Garlic aqueous extract effects on gr+ & gr- bacteria and its comparison with number of antibiotics,(1988-1989).
5) Jafari H, Abbasi E,Miri S.R, Shahidi M.
Effect of garlic aq. Extract on rate &contraction power isolated atrium of male rat after administrated adrenalin. The journal of qazvin university of medical sciences No.25 spring 2003 ISSN : 1561-3666
کلام آخر
1 ) بهترین سیر در ایران سیر همدان است که بعد از سیر تبت بهترین در جهان است. نظر به اینکه معمولا" هموطنان به واسطه بوی سیر متاسفانه از مصرف آن امتناع می ور زند و چینی ها این مورد را میدانند در زمین های زراعتی چین با استفاده از تکنولوژی مخصوص سیر بدون بو تهیه و به کشور ما صادر مینمایند. کاربران عزیز بدانند سیر چین وارد شده به ایران علیرغم زیبا بودن ظاهر آن خاصیت درمانی خوب ندارد. در انگلستان 3عدد سیر چینی در یک بسته 2 پوند فروخته میشود ؟؟؟؟؟ به نظر میرسد سیر در کشور ما مظلوم واقع شده است.
سیر همدان یکی از انواع پرخاصیت سیر در کشورمان است. سیر شهرستان بهار تنها سیری است که خاصیت ضد سرطانی است. با خوردن سیر می توانیم در فصول سرد سال، بدن را در مقابل عفونتها ایمن کنیم.
سیر سفید همدان در بازارهای روسیه، قزاقزستان، ترکیه، امارات، مالزی، آلمان و... صادر می گردد. همچنین سیر سفید خشک همدان، طارم و آذر شهر به کشورهای عراق، قطر، کویت، عمان، بحرین و عربستان فروخته میشود.
2) سیر سرخ شده خاصیت سیر ترشی و سیر خام را ندارد . ثابت شده است که سیر ترشی 18 ماهه بهترین اثر درمانی را دارد.
3) در سیر 32ماده وجود دارد که مهمترین آن آلیسین. است و خواص درمانی آن به واسطه این ماده است و حرارت زیاد این ماده را از بین میبرد.
4) سیر و پیاز بهترین آنتی بیوتیک هستند. اگر همراه با فراورده های گوشت ،کالباس پیاز و سیر نبود انگل های موجود در این فراورده ها انسان را با بیماری های میکربی و انگلی حاد و خطرناک مواجه می نمود. نام لاتین سیر گارلیک می باشد به امید آنکه در آینده آنتی بوتیک هایی از سیر (مثلا" گارلیسیلین) طراحی گردد.
5) خانواده هایی که مصرف سرانه سیر و پیاز آنها زیاد است کمتر راهی بیمارستان شده ، کمتر پول دارو میدهند و عمر بیشتری مینمایند.
6) حداقل روزهای تعطیل را از خوردن سیر غافل نمانم هرچند بوی سیر با مصرف چای خشک در دهان خیلی کم میشود.
بار خدایا : میدانیم گه حکمت تو متعالی است ، کاری کن که روشنایی چشم هایمان را پشت پرده های مه آلود
اندوه از دست ندهیم.
بارالها: بر آلامی که از آن شکایت می کنیم زیبا نگاه کن و یاری مان کن تا همانی باشیم که از خلقت مان برخود ببالیم .


بیماری های ناشی از مصرف فست فود
بیماری های ناشی از مصرف فست فود

دکتر حسین جعفری عضو هیئت علمی دانشگاه آزاد اسلامی واحد پزشکی تهران گروه فارماکولوژی و سم شناسی
به نام نامی که نام ها از او نامیده شد. به نام عالمی که علم ها از او خروشیده شد.
به نام عاشقی که عشق ها از او جوشیده شد.
مقدمه
غذاهای آماده یا فست فودها (fast food) حالا جزء لاینفک برنامه غذایی روزانه اغلب ما شده اند. غذاهایی که دیگر احتیاج نیست چند ساعت در آشپزخانه وقت گذاشت و آنها را تهیه کرد.
کالباس، سوسیس، همبرگر،پیتزا و ... در ظاهر شیک،متنوع و خوشمزه شان، باطن بیماری دارند که اگر بخواهیم در هفته چندین وعده غذایی را به خوردن فست فودها اختصاص دهیم باید از همان موقع که به خوردن این غذاها وابسته شده ایم به سلامتی مان هم شک کنیم.
در اینجا به بررسی بیماری های ناشی از مصرف فست فودها می پردازیم.
فشار خون
این مشکل از دسته تهدید کننده های سلامتی است که در صورت بالا بودن، احتیاج به یک فرایند طولانی مدت دارد که باید در طول سال ها عمر ادامه داده شود. این فرآیند شامل تغییراتی در رژیم غذایی، ورزش کردن و کنترل وزن است. وجود رابطه بین رژیم غذایی و فشار خون، دارای مفاهیم مهمی برای پیشگیری و درمان پر فشاری خون است که حتی در صورت نیاز به درمان دارویی نیز باید رعایت شود.
لازم به ذکر است که در برخی موارد، بیماری های کلیوی یا مشکل در غدد درون ریز و… می توانند منجر به پر فشاری خون شوند، ولی در بیش از درصد موارد علتی برای فشار خون بالا یافت نمی شود، که به آن «فشار خون بدون علت» می گویند. در واقع جنبش روی آوری به مواد خوراکی برای پیشگیری و درمان بیماری ها، چند سالی است که مورد توجه مجدد قرار گرفته، اما یافته های نوین در تأیید آن موجب شده که دامنه و سرعت این گرایش به طرز شگفت انگیز افزایش یابد. متاسفانه این نوع غذاها به دلیل لذیذ بودن، طرفداران بسیاری دارند و این در حالی است که فست فودها دارای کالری، نمک و مواد نگهدارنده بسیاری هستند. چربی های فراوان موجود در فست فودها نیز موجب می شود که فرد مصرف کننده در دراز مدت به دیابت، فشار خون
و دیگر بیماری های ناشی از افزایش وزن دچار شود.
اختلال در دستگاه گوارش
مواد غذایی موجود در فست فودها املاح و فیبر اندکی دارند و به همین دلیل حرکات دستگاه گوارش را کند می کنند؛ ضمن
اینکه فست فودها می توانند در دستگاه گوارش به ترکیبات سرطانی خطرناکی تبدیل شوند.
برای حفظ و نگهداری درازمدت غذاهای حاضری و خوش طعم کردن آن ها، از افزودنی های متعددی استفاده می شود، که این
افزودنی ها به همراه دیگر فرآیندهای که روی غذا انجام می شود، موجب از دست رفتن بخش زیادی از ارزش غذایی فست فود می شود.
فست فودها از نظر مواد مغذی ها خصوصاً ویتامین های گروه B و C و همچنین اسید فولیک بسیار فقیر هستند؛ به طوری که یک وعده از وعده های غذایی فرد را پر می کنند، اما مواد مورد نیاز بدن راتامین نخواهند کرد. مصرف فست فودهاخصوصاً برای خانم های جوان که در آستانه بارداری هستند بسیار مضر است و می تواند باعث احتمال نقص عصبی در جنین شود.
فست فود متهم اصلی ایجاد کبد چرب است. علت ایجاد کبد چرب عدم تحرک و مصرف کالری اضافه بر نیاز بدن است که این امر موجب چاقی میشود و همین چاقی خود عامل اصلی در بروز این بیماری است. فستفودها متهم اصلی ایجاد کبد چرب هستند چون این غذاها دارای کالری زیادی هستند و بدن افراد جامعه با این بی تحرکی ها نمیتواند آنها را بسوزانند بنابراین در بدن ذخیره میشوند و فرد را مستعد ابتلا به بیماریهای مختلف از جمله کبد چرب میکنند.
پوکی استخوان
با توجه به اینکه امروزه فست فودها یکی از رایج ترین غذاها بین مردم شده اند، مصرف این گونه غذاها به دلیل محتوای بالای چربی که عمدتاً هم چربی های اشباع می باشند برای قلب و عروق بسیار خطرناک است و می تواند باعث افزایش کلسترول خون شود، فست فودها به دلیل مقادیر فراوان چربی احساس سیری را در افراد ایجاد می کنند و این امر می تواند برای کودکان و نوجوانانی که در سن رشد هستند سوء تغذیه را به همراه داشته باشد. همچنین مصرف نوشیدنی از جمله نوشابه همراه
فست فودها باعث پوکی استخوان می شود و مانع از قد کشیدن کودکانی است که در سن رشد هستند.
سرطان
چنانچه فست فودها در روغنی که چند بار از آن استفاده شده سرخ شود و این روغن تغییر رنگ داده باشد به راحتی می تواند در بدن فرد سرطان ایجاد کند. نمک بالای موجود در فست فودها می تواند زمینه ساز ابتلا به فشار خون باشد. رنگ صورتی موجود در سوسیس و کالباس به هیچ وجه ناشی از گوشت موجود در آنها نیست، بلکه به دلیل مقادیر فراوان نیترات و نیتریت در این فراورده های غذایی است که سرطان را ایجاد می کند و این مواد حتی بدون آنکه سرخ شوند هم سرطان زا هستند. اگرچه ذائقه اکثر افراد به فست فودها عادت کرده و نمیتوان آنها را به طور کامل از برنامه غذایی افراد حذف کرد، اما پیشنهاد می شود مصرف
این مواد غذایی به یک بار در ماه و یا هر دو ماه یک بار محدود شود.
فستفودها عامل مهم بروز سرطان معده است
فست فود ( غذای آماده ) دومین عامل ایجاد سرطان بعد از سیگار
فست فود در تمام دنیا حتی در کشورهای پیشرفته هم اکنون به یک معضل تبدیل شده و طبق تحقیقات 98 درصد تبلیغات محصولات غذایی در آمریکا با استانداردهای جهانی از نظر نمک، سدیم و چربی و شکر تفاوت قابل ملاحظه ای دارد، به گفته سازمان جهانی بهداشت فست فود در مجموع دشمن سلامت است، غذایی عموما بی ارزش، پر از چربی غیر اشباع که منجر به دیابت، سکته مغزی و قلبی، بیماری های قلبی و عروقی می شود. فست فود به خصوص اگر ماده اولیه آن گوشت باشد، فرآوری شده است یعنی با افزودن مواد نگه دارنده که در بدن صد درصد منجر به جهش های ژنتیکی می شود تولید می شود، البته همیشه جهش های ژنتیکی مساوی با بروز سرطان نیست اما می دانیم که گوشت فرآوری شده موجود در فست فود منجر به ایجاد موادی می شود که می توانند در پی جهش ژنتیکی به ابتلای فرد به سرطان بینجامد، به خصوص به علت وجود موادی مثل نیترات سدیم که فست فود را خوشمزه تر می کند و در کالباس، سوسیس و بر گر استفاده می شود. این ماده در بدن تبدیل به نیتروزامین که صد درصد سرطان زا ست می شود. مهم ترین علت ایجاد سرطان های دستگاه گوارش همین ماده است و تاثیر آن در به وجود آمدن سرطان قطعی است. در کشور ما آلودگی مواد غذایی به مواد سرطان زا و روش پخت مواد غذایی 2 علت اصلی افزایش سرطان های دستگاه گوارش است. در هر نوع فرآوری گوشت یا موادی مثل سیب زمینی، ماده ای سرطان زا به نام آکریل آمید تولید می شود که شاید سرطان زا ترین ماده طبیعی است، در فرآوری ممکن است گوشت سرخ، برشته یا کباب شود و یا به وسیله جوش شیرین گریل شود. چنین گوشتی اگر در دمای بالا (200 درجه سانتی گراد) پخته شود تا 300 برابر استاندارد، آکریل آمید ایجاد خواهد کرد. آکریل آمید از اسیدآمینه هایی که به طور طبیعی در مواد غذایی مختلف به خصوص گوشت وجود دارد در دمای بالا تولید می شود. بنابراین به عنوان اولین توصیه باید بگوییم دمای پخت گوشت یا مواد غذایی شبه گوشتی نباید حداکثر
100تا150درجه سانتی گراد بیشتر باشد. شد سرطانهای معده و روده که در سالهای اخیر افزایش یافته است عمدتاً به علت استفاده بی رویه از غذاهای آماده و کنسرو شده به ویژه آن دسته از مواد غذایی است که به روش غیراستاندارد تهیه میشوند.
چاقی و اضافه وزن، بیماریهای قلبی و عروقی و اختلالات گوارشی و کبد و ابتلا به برخی سرطانها از عوارض مصرف این نوع غذاها است. کودکان و نوجوانان از جمله گروههای سنی هستند که از مصرف غذاهای آماده آسیب میبینند.
با توجه به این که کودکان در سن رشد قرار دارند و پیش از سایر سنین نیازمند مواد مغذی هستند با مصرف بیرویه غذاهای آماده و نوشابه های گاز دار از دریافت مواد غذایی لازم برای رشد محروم میشوند و نوجوانان نیز با مصرف این نوع غذاها در معرض خطر ابتلا به بیماریهای مزمن در سنین بالاتر قرار میگیرند.
مصرف غذاهای آماده توسط مادران باردار به دلیل وجود نیتروز آمینها احتمال ایجاد تومور مغزی در نوزادان را افزایش می دهد.
مادران باردار از گروههای در معرض خطر مصرف غذاهای آماده هستند گفت: مادران باردار در معرض افزایش فشار خون حاملگی قرار دارند بنابراین نه تنها نمک بالا، بلکه افزودنی های دیگر موجود در این غذاها نیز میتواند در آنها مشکل ساز شوند ، همچنین بسیاری از این ترکیبات به ویژه نیتروز آمینها از جفت عبور میکنند و احتمال ایجاد تومورهای مغزی در نوزادان را افزایش میدهد. نیترات و نیتریت سدیمی که به عنوان نگهدارنده به سوسیس و کالباس اضافه میشوند گرچه دارای خاصیت ضد باکتریایی هستند و مانع رشد باکتریهای خطرناک میشوند اما متاسفانه این دو ماده در بدن به یک ماده سرطان زا به نام «نیتروز آمین» تبدیل میشوند. مادران باردار باید بدانند مصرف بیش از اندازه شکلات، شیرینی، آبنبات و همبرگر باعث تولد فرزندان زود رنج می شود.
مصرف فست فودها سبب عدم رشد مناسب جنینی میشود در این میان ممکن است تولید نوزادی نارس را در پی داشته باشد و در موارد بسیار زیادی سبب مسمومیت حاملگی و مرگ جنین نیز میشود
با توجه به اینکه فست فودها سبب چاقی در مادر و جنین میشود، ادامه داد: خوردن فست فودها در دوران بارداری سبب چاقی میشود و چاقی مادر در دوران بارداری با التهاب جفت و نقص عملکردی جفت و اتصال مرگ جنینی در ارتباط است و ممکن است نوزادان این مادران در آینده بیشتر در معرض دیابت و فشار خون قرار گیرند.
مصرف فست فود توسط مادران باردار جنین را با مشکلات جدی مواجه میکند
براساس تحقیقاتی که در مجلهchild psychology and psychiatryچاپ شده است خوردن غذاهای چرب و شیرین می تواند بر روی ژن های در حال شکل گیری جنین اثر مخرب گذاشته و حتی نحوه اتصال نورون های مغزی به همدیگر را تغییر دهد و در نهایت جنین را با انواع بیماری های جسمی و روحی در آینده مواجه کند.
بیماری ADHD یا همان اختلال بیش فعالی از دسته بیماری های اعصاب و روان است که از دوران خردسالی خود را نشان می دهد و در کودک مشکلاتی چون پرخاشگری، عصبی بودن، عدم تمرکز بر روی کارها، مشکلات یادگیری ، تغذیه ای و بسیاری دیگر از عوارض جسمی و روحی را ایجاد می کند، براساس تحقیقات این بیماری حتی می تواند تا سنین بزرگسالی نیز ادامه پیدا کند و باعث مشکلاتی چون ترک تحصیل، عدم یادگیری مطالب درسی و مهارت های جدید، چاقی و اضافه وزن در افراد شود.
فست فود ها غذایی سریع و خوشمزه هستند که به راحتی تهیه می شوند ولی دانشمندان خوردن فست فودها را برای مغز مردان خطرناک می دانند . دانشمندان زیست شناس از مرکز پزشکی جنوب غربی دانشگاه تگزاس با آزمایش روی موش ها دریافتند در حالی که در موش های نر پس از مصرف منظم غذاهای فوری، التهاب مغزی رو به افزایش می رود، موش های ماده به
علت هورمون استروژن از این خطر محفوظ هستند.
تحقیقات دانشمندان نشان می دهد فست فود برای مغز مردان به حد مرگبار خطرناک است. به گفته این دانشمندان، اگر مصرف فست فود برای زنان افزایش وزن می آورد، برای مردان منجر به التهاب مغزی می شود.
ادویه های استفاده شده در این مواد غذایی باعث ایجاد حساسیت شدید در بعضی افراد می شوند؛ به طور مثال بعضی مواقع افراد که از ادویه های هندی که با نحوه مصرف آنها آشنا نیستند، از این نوع ادویه ها استفاده می کنند که باعث اسپاسم حنجره می شود. همچنین بچه ها که فست فود ها را بسیار دوست دارند مصرف سوسیس و کالباس باعث حساسیت شدید پوستی در بچه ها می شود و پوست شان حالت کهیر پیدا می کند و لوله گوارش آنها هم تحت تاثیر این ادویه ها قرار می گیرد و مشکلاتی را برای شان ایجاد می کند. بعضی ادویه ها هم باعث تحریک معده می شوند که ناراحتی های گوارشی را در پی دارند و حتی منجر به زخم معده می شود؛ به طور نمونه فلفل سبز تازه با اینکه تند هست اما هیچ عارضه ای برای معده ندارد ولی ادویه هایی که در فراورده های گوشتی استفاده می شود بسیار عوارض شدیدی را در پی دارند و سلامت بدن را در معرض خطر قرار می دهند.
چربی و روغن هایی که در این مواد غذایی استفاده می شود، بسیار چاق کننده هستند، چاقی که با کمبود مواد مغذی طبیعی همراه هست، فست فودها را می خوریم تا سیر شویم. افراد جامعه باید به عنوان تنقل به این مواد نگاه کنند نه به عنوان یک ماده غذایی سالم. انواع فست فودها در سرخ کردنشان از روغن های اشباع استفاده می شود که بسیار چاق کننده هستند و فردی که به عنوان غذای اصلی از آنها استفاده می کند به افزایش وزن بی دلیل و افزایش کلسترول مبتلا می شود که عوارض شدیدی در پی دارد.
در حال حاضر در اغلب کشورها تولید کننده های فست فود را مجبور کرده اند که به تولید فست فود سالم رو بیاورند و مقدار کالری غذاهای سریع را تحت کنترل درآورده اند که هر وعده نباید بیش از نیاز روزانه کالری داشته باشد و باعث چاقی نشود؛
کی از مضرات فست فود ها،سرخ شدن نشاسته در روغن است؛ هر هیدروکربنی که در روغن سرخ شود، حال هر روغنی باشد ایجاد پلی آکریل می کند که ماده ای بسیار سمی است. وقتی یک ماده غذایی نشاسته دار را در روغن سرخ می کنیم زنجیره های نشاسته پشت سر هم قرار می گیرند که ایجاد این رشته ها ترکیبات تازه ای به وجود می آورد که باعث ایجاد یک سری بیماری در بدن می شود. استفاده از روغن مخصوص سرخ کردن حتمی و لازم است؛ اما این روغن ها هم عوارض را کاهش نمی دهند و باز باعث بیماری می شوند ما باید از غذاهای آب پز، بخار پز یا تفت داده شده استفاده کنیم. اما باید این نکته را متذکر شد؛ استفاده از روغن های مایع که اشباع هستند در سرخ کردن مواد غذایی استفاده شوند؛ این روغن ها در اثر حرارت تبدیل به پرکسید می شوند که اکسیژن وارد زنجیره چربی می شود و باعث سمی شدن روغن می شود. روغن نه تنها از شکل طبیعی خارج می شود بلکه تبدیل به ماده ای بسیار مضر می شود. همانطور که مشاهده می کنید وقتی از روغنی که مخصوص سرخ کردن نیست، استفاده می کنیم در ته ظرف یک لایه چربی ایجاد می شود که چسبیده به ظرف و شستن آن بسیار مشکل است؛ این دقیقا همان اتفاقی هست که در سیستم بدن می افتد و این چربی به همین شکل به جدا ره رگ ها می چسبد.
یکی از عادت های غذایی شایع میان آنهایی که شب ها دیر به خواب می روند مصرف فست فودها است. در واقع، خلاف رویه ماجرا کمبود خواب و رژیم غذایی ارتباطی دو جانبه با یکدیگر دارند. بنابراین، اگر جزء شب بیدار ها دسته بندی می شوید تلاش کنید تغییری در برنامه زندگی خود ایجاد کنید، ورزش کردن را فراموش نکنید و با دوری از این سبک خودتان را آسیب های احتمالی نجات دهید.
نتایج یک مطالعه نشان میدهد ارتباط مستقیمی بین افسردگی و مصرف مواد غذایی که با آرد سفید تهیه میشوند( فست فودها ) وجود دارد این تحقیق ثابت کرده افراد علاقمند به مصرف فست فود در مقایسه با کسانی که کمی از این مواد غذایی مصرف یا اصلا آنها را مصرف نمیکنند ۵۱ درصد بیشتر احتمال دارد افسرده شوند دانشمندان در اسپانیا مصرف زیاد فست فودها با
افسردگی مرتبط دانسته اند.
در مجله منتشر شده Public Health Nutrition نتایج نشان می دهد که مصرف کنندگان فست فودها در مقایسه با افرادیکه کم یا به هیج وجه فست فود نمی خورند، تقریبا بیش از ۵۱ درصد به افسردگی دچار شده اند.
علاوه بر این، ارتباط واکنش مصرف یک وعده فست فود با افسردگی مشاهده شده بود به عبارت دیگر بدین معنا که با مصرف بیشتر فست فود خطر افسردگی بیشتر می شود.
اگر انسان ها در طول عمر خویش کارکرد مغزشان یک ملیونیم معده اشان بود اکنون کره زمین تعریف دیگری داشت.
چارلی چاپلین
خطرات تلفن همراه بر جنین در دوران بارداری
دکتر حسین جعفری عضو هیئت علمی دانشگاه آزاد اسلامی واحد پزشکی تهران گروه فارماکولوژی و سم شناسی
به نام انکه نامش آرامش بخش قلب هاست.
به نام آنکه که قلم در کف انسان نهاد و و بر حرمت آن قسم یاد کرد.
درمقالات نخستین از مجموعه مقالات پزشکی به خطرات وعوارض زیانبار امواج الکترومغناطیس با فرکانس بالا که امواج موبایل از این دسته هستند به تفصیل بحث گردید. در این مقاله اختصاصا" این اثرات زیانبار را بر جنین به هنگام استفاده از این وسیله در بانوان بار دار مورد بررسی قرار میدهیم.
از ورود یکی از پرطرفدارترین وسیله های الکترونیکی به کشور زمان زیادی گذشته است اما محبوبیت و فراگیری آن همچنان رو به فزونی است. با افزایش ضریب نفوذ تلفن همراه در کشور به رقم خیلی بالا (70 ذرصد جمعیت ) کمتر کسی را می توان سراغ گرفت که تا به حال یک بار گوشی تلفن همراه به دست نگرفته و با آن کار نکرده باشد. انواع مارک های مختلف تلفن همراه، امکانات فراوان موجود در گوشی های مختلف و سهولت استفاده از آن وسوسه داشتن یک تلفن همراه را برای هر فردی به وجود می آورد. اما هر چه تعداد و انواع تلفن همراه بیشتر شود، باید به همان نسبت آنتن های تلفن همراه هم افزایش پیدا کند تا کاربران بتوانند از امکانات بیشتر و بهتری استفاده کنند. افزایش این آنتن ها در سطح شهرها همواره با این نگرانی همراه بوده که تشعشعات این آنتن ها برای سلامت افراد بسیار مضر است. با اطلاع رسانی درباره فرهنگ استفاده از تلفن همراه و آگاهی سازی درباره آنتن هایی که گوشه و کنار شهر به چشم می خورد و تشعشع تلفن همراه، می توان به افراد، درباره چگونگی، نحوه استفاده و توصیه های سلامت اطلاعات کافی داد.
زمانی که تلفن همراه خاموش است تشعشع آن کم است و وقتی با تلفن مشغول مکالمه هستیم، تشعشع آن به اطراف پراکنده می شود. زمانی که تلفن همراه روشن است اما با آن مکالمه نمی شود، تلفن هر ۱۰ یا ۱۵ دقیقه در یک لحظه کوتاه به شبکه وصل و اطلاعات آن در شبکه Update می شود؛ در این زمان فرستنده گوشی خاموش و گیرنده، روشن است، و خطری ندارد.
توصیه کارشناسان به افراد کم توان، کودکان ، زنان باردار و سالمندان قرار نگرفتن در معرض تشعشع است تا میزان احتمال جذب اشعه در بدن آن ها به حداقل برسد. میزان جذب اشعه در افراد سالم و پرخطر تفاوتی ندارد اما معمولا افراد ضعیف تر در مقابل ناهنجاری ها مقاومت کمتری دارند و زودتر تحت تاثیر قرار می گیرند. در واقع باید گفت: زمانی که در مجاورت اشعه هستیم، به طور طبیعی می توانیم تا حد مجازی اشعه دریافت کنیم اگر دمای بدن به علت دریافت اشعه بالاتر رود، سیستم گردش خون، بدن را خنک می کند در نتیجه مشکلی به وجود نمی آید. اما اگر ناراحتی و بیماری در بدن وجود داشته باشد، ممکن است به دلیل سوء عملکرد سیستم گردش خون، دمای بدن از حد مجاز بالاتر برود و احتمال آسیب به شخص، افزایش پیدا کند. توصیه اکید این است که در بیمارستان و مهدهای کودک از صحبت با تلفن همراه پرهیز شود و افرادی که بیماری های قلبی دارند یا از باتری قلب استفاده می کنند، مدت مکالمه ها را کوتاه کنند و تا حد امکان از همراه داشتن طولانی مدت گوشی تلفن همراه به علت ایجاد میدان مغناطیسی پرهیز کنند.
استفاده مکرر از تلفن همراه، خطر آسیب رسیدن به مغز جنین را افزایش می دهد. هنگامی که جنین در حال رشد است، شکل گیری سلول های عصبی، حیاتی است.
تشعشع موبایل می تواند بر جنین اثر بگذارد و نقایص جنینی را بو جود آورد. اشعه موبایل با تاثیر بر سلول های جنینی، مشکلات ساختاری را برای جنین در حال رشد ایجاد کنند.
حساس ترین زمان برای ابتلای جنین به مشکلات و بیماری ها، از ابتدای حاملگی تا حدود 15 هفته پس از بارداری می باشد.
اگر جنین طی این مدت در معرض اشعه قرار بگیرد، دچار نقایص هنگام تولد و عقب ماندگی ذهنی می شود.
کاهش رشد و آسیب های شدید مغزی جنین از عوارض تماس مستقیم با اشعه در 15 هفته اول بارداری می باشد.
پس از گذشت 26 هفته از بارداری، اگر جنین در معرض اشعه قرار گیرد، کمتر احتمال دارد دچار عوارض شدید شود، اما باز هم در معرض خطر می باشد و باید مراقب بود.
Posttraumatic stress disorder یا PTSDسندرمی است که در نوزادان و اطفال تولد یافته از مادرانی که در دوران حاملگی بسیار زیاد از موبایل استفاده نموده اند ممکن است رخ دهد. کودکان، بیشتر از این که ما بتوانیم تجربه آنها را تصور کنیم و احساسات آنها را درک کنیم از یک واقعه رنج میبرند. همین امر وجه تمایز استرس پس از سانحه با سایر حوادث زندگی است (استرس بیش از حد طبیعی به حادثه)
علائم این سندرم شامل :
1 ) ناآرامی و بیقراری، رفتارهای پرخاشگرانه، احساس بیزاری از دیگران.
2) گوشهگیری و مشکلات در روابط بین فردی، بهسختی انس گرفتن با دیگران.
۳) احساس گناه و شرمزدگی، بیاحساسی و فقر هیجانی که از طریق جمع کردن خود و انقباض عضلات صورت میگیرد.
۴) واپسرویهای رشدی (بازگشت به رفتارهای اولیه کودکان، شباداری، مکیدن شست و..
5) رفتارهای تهییجی و برانگیختگی بیش از حد (حالت گوش به زنگ بودن که به محض مواجه شدن با محرک تنشزا شوکه میشود)
۶) اختلال خواب، کابوس و خوابهای ترسناک (رویاهای هولناک بدون محتوای مشخص.
۷) اجتناب از افکار و احساسات و حتی اماکنی که وقایع ناخوشایند را یادآوری میکند.
۸) تکرار خاطرههای آسیبزا از قبیل مزاحمت، تجاوز و... در ذهن.
۹))مایل به بازیهای تکراری پیرامون حادثهای که تجربه کردند (درمورد کودکان)
۱۰) اختلال در کار روزانه، مشکلات در تمرکز و آموزش
اثرات ژنتیکی ناشی از اشعه موبایل در بارداری
همان طور که می دانیدDNA مسئول رشد و نمو جنین است و اگر اشعه روی DNA نوزاد اثر کند و آن را تغییر دهد، رشد طبیعی جنین با مشکلات زیادی روبرو خواهد شد.
DNA مسئول تعیین رنگ پوست، مو و هزاران ویژگی دیگر در جنین است که در صورت جهش DNA به علت تابش اشعه، احتمال سقط جنین بالا می رود و اگر هم منجر به سقط نشود، ناهنجاریهای ژنتیکی زیادی برای نوزاد به وجود می آورد.
طبق تحقیقات متعدد مشخص شده است که قرارگیری جنین در معرض تابش اشعه، شانس ابتلای او را به سرطان افزایش می دهد.
طی یک بررسی معلوم شد، از بین 500 جنینی که در معرض تابش اشعه در دوران جنینی خود بودند، حدود 2 درصد احتمال ابتلا به سرطان در مراحل بعدی زندگی را نسبت به هم سن و سال های خود نشان دادند.
احتمالا تغییراتی که توسط اشعه در DNA فرد صورت می گیرد، در آینده او را به سرطان دچار می کند. محققان دانمارکی اعلام کردند که استفاده مستمر و طولانی از تلفن همراه در هنگام بارداری موجب اختلالات رفتاری در کودک می شود. مطالعات اخیر نشان داده است که فرزند زنانی که در دوران بارداری از تلفن همراه استفاده می کنند تا 80 درصد در معرض مشکلات رفتاری قرار دارند.
گزارش های پزشکی حاکی از آن است که امواج تلفن همراه روی ضربان قلب جنین پیش از تولد و پس از آن تاثیر می گذارد.
این گزارشات بخشی از نتایج مطالعات علمی 15 ساله در مورد تاثیر تلفن همراه بر سلامت افراد است و در مجله پزشکی “بیماری های مسری ” در دانمارک به چاپ رسیده و در آن 13 هزار مادر در دوران بارداری مورد بررسی قرار گرفته اند.
بر اساس این مطالعات استفاده حتی دو تا سه بار در روز از تلفن همراه توسط مادران باردار می تواند مشکلاتی مانند پیش فعالی و اختلالات رفتاری را در کودکان به دنبال داشته باشد.
مادرانی که از تلفن همراه استفاده می کنند فرزندان خود را تا 54 درصد دچار مشکلات ارتباطات اجتماعی و اختلالات روحی و روانی قرار می دهند استفاده از تلفن همراه پیش از 7 سالگی نیز در کودکان مشکلات رفتاری به وجود می آورد.
25درصد این کودکان در معرض اختلالات روحی، 24 درصد با مشکل ارتباط با کودکان دیگر و 49 درصد در معرض مشکلات رفتاری قرار می گیرند.
یکی از بدترین چیزها برای جنینی که در شکم مادر است، امواج الکترومغناطیسی موبایل است. بدن جنین هنوز بافت خوب و کاملی را به خود نگرفته و بسیار حساس است. امواج موبایل منجر به کاهش عکسالعمل ملکولی در بدن جنین میشود.
این مسأله باعث ضعیف شدن سیستمهای مختلف بدن میشود که شاید هنگامی که فرزند به دنیا آمد در آن دیده نشود، ولی پس از سالها بیماریهای مختلفی خود را نشان دهند. در کشورهای سوئیس و اتریش به خانوادهها بسیار تأکید شده که بچه های زیر 16سال اصلاً با موبایل صحبت نکنند. علت آن را میتوان چنین توجیه نمود :
اگر یک سلول را در نظر بگیرید، دیوارهای آن را احاطه کرده است. سلولهای مغز بچهها هنوز شکل و ساختار محکمی به خود نگرفتهاند. در واقع تکامل یافته نیستند و دیواره محکمی ندارند. به همین دلیل میزان بیشتری از تشعشع را از خود عبور میدهند که باعث اختلالات عصبی در آنها میشود و مسائلی مانند چشم درد و کم اشتهایی در آنها دیده میشود . در برخی کشورهای اروپایی استفاده از موبایل را در فضاهایی که افراد زیادی تجمع کردهاند، مانند سالن سخنرانی ، کلاس ، مترو و....، صحیح نمیدانند، زیرا امواج موبایل تنها به شخص استفاده کننده آسیب نمیرساند، بلکه نسبت به میزان فرکانس آن افراد را تحت الشعاع قرار میدهد.
استفاده مکرر از تلفن همراه، خطر آسیب رسیدن به مغز جنین را افزایش می دهد. هنگامی که جنین در حال رشد است، شکل گیری سلول های عصبی، حیاتی است. شکل گیری ناقص سلول های عصبی، احتمال بروز اختلالات عصبی را در سال های آینده زندگی کودک افزایش می دهد. محققان اسکاندیناوی دریافته اند، استفاده از تلفن همراه، میزان یافته های عصبی موجود در مغز جنین را از بین می برد. بنابراین، زن باردار باید استفاده از تلفن همراه را کاهش دهد.
قرار گرفتن در معرض امواج تلفن همراه در دوران بارداری باعث می شود که در آینده کودکان دچار مشکلات عاطفی شوند. در واقع این کودکان که نمی توانند عواطف خود را کنترل کنند، دچار آسیب می شوند.
مشکل برقراری ارتباط با همسالان: اگر در دوران بارداری جنین در معرض اشعه تلفن همراه قرار گیرد، به احتمال زیاد در آینده این کودک نمی تواند با کودکان دیگر ارتباط برقرار کند. از آن جا که استفاده از تلفن همراه هنگام بارداری در رشد مغز کودک اثر می گذارد این دسته از کودکان به دشواری می توانند با همسالان ارتباط برقرار کنند.
پژوهشگران علوم پزشکی اعلام کردند نتایج بررسی های آنان بر روی موش های باردار ثابت کرده است که قرار گرفتن مادر در معرض امواج تلفن همراه در دوران بارداری بر تکامل مغز جنین تاثیر می گذارد آنان نتیجه گرفتند که استفاده از تلفن همراه در دوران بارداری به جنین آسیب می زند. اثرات اشعه موبایل بر جنین بسیار خطرناک است.
محققان دانشکده پزشکی ییل با انجام مطالعه ای تاثیر امواج تلفن همراه بر مادران در دوران بارداری را بررسی کردند. این مطالعه بر روی موش های باردار انجام شد. دکتر هیوگ تیلور و همکارانش در دانشکده پزشکی دانشگاه ییل ، در مطالعهای تاثیر پرتو های تلفن همراه را بر زنان باردار مورد بررسی قرار داده است.
این محققان موش ها را در دو قفس جداگانه قرار دادند و بر روی سقف یکی از قفس ها یک تلفن همراه روشن گذاشتند .بر اساس این پژوهش، موشها در معرض پرتوهایی با فرکانس ۸۰۰ تا ۱۹۰۰ مگاهرتز قرار داشتند. در طول ۱۷ روز آزمون مورد استفاده قرار گرفت.
محققان صبر کردند تا موش ها بچه های خود را به دنیا بیاورند و زمانی که بچه موش ها کمی بزرگ شدند آنها را تحت آزمایش رفتاری قرار دادند.
پس از آن که جنین موشهایی که در معرض این پرتو افشانی قرار گرفته رشد کرده و بزرگ شدند، پژوهشگران میزان کنش های الکتریکی مغز آنها را اندازه گیری کردند و تعدادی آزمونهای روانشناختی و رفتاری از آنها به عمل آوردند. آنها متوجه شدند، موش هایی که در معرض امواج تلفن همراه قرار گرفته بودند ، فعال تر بودند و حافظه آنها کمی کاهش یافته بود .
بر این اساس، موش هایی که در معرض تلفن های همراه بودند فعال تر شدند اما مغز آنها کوچک تر شده بود و کارهای
غیر ارادی بیشتری از آنها سر می زد.
بنابراین محققان به این نتیجه رسیدند که تلفن های همراه می تواند در دوران بارداری بر مغز جنین اثر بگذارد.
محققان به زنان باردار توصیه می کنند که تلفن های همراه خود را از بدنشان دور نگه دارند.
سازندگان تلفن همراه نیز در دفترچه تلفن همراه به کاربران خود توصیه کرده اند که به دلیل خطرات بالقوه امواج تلفن همراه، این وسیله را از بدنشان دور نگه دارند اما اغلب این هشدارها از سوی مادران باردار نادیده گرفته می شود.
بر اساس آمار جدیدی که توسط سازمان مخابرات سازمان ملل منتشر شده است، امروزه در جهان به اندازه جمعیت دنیا ، تلفن همراه وجود دارد.
شاخه سرطان سازمان بهداشت جهانی در سال 2011 با اعلام این که تلفن های همراه می توانند موجب بروز سرطان شوند، خواستار انجام تحقیقات بیشتری در این زمینه شد.
در حال حاضر برخی از کشورها از جمله فرانسه تبلیغ تلفن همراه را برای کودکان به دلیل خطرات احتمالی آن ممنوع اعلام کرده اند.
امواج موبایل بالای 900 مگاهرتزاست که بررسی های بسیاری نشان دادهاند که مضرات زیاد برای سلامتی انسان دارند همچنان در خصوص مضرات آن تحقیقات گسترده ای در حال انجام است.
بر این اساس محققان به زنان باردار هشدار داده اند که در این دوره استفاده از تلفن های همراه را تا حد امکان محدود کنند و از نگه داشتن آن در نزدیک جنین خودداری کنند.
این روزها مردم نمیدانند که باید چه بهای سنگینی را به خاطر این عدم آگاهی ها بپردازند. جالب است بدانید این روزها از هر 5 کودک یکی به بیماریهای روحی – روانی دچار است. این اختلالات گاه بسیار پیچیده هستند و نمیتوان حتی به راحتی آنها را توصیف کرد و والدین حق داشتن و آگاه بودن را دارند.
برخی از پزشکان معتقدند که نسلهای بعدی با اتفاقات عجیب و تکان دهنده جدی مواجه خواهند شد و خطرات استفاده از موبایل ها و تلفنهای همراه مسئول بخش عظیمی از این مشکلات خواهند بود. که این خطرات کمتر از آسیبهای ناشی از مصرف الکل و دخانیات در دوران بارداری نیست.
حضرت پیامبر اکرم(ص) فرموده اند که دوستان فرزند آدم 3 چیز است:
یکی تا وقت مردن با او ست و آن مال است. و
دیگری تا لب گور همراه او میاید و آن اهل و عیال است و سوم
تا محشر او را همراهی میکند که آن اعمالاست. احیاء العلوم ج 3 صفحه 201
هشدار:وجود جیوه سمی در تون های ماهی
دکتر حسین جعفری عضو هیئت علمی دانشگاه آزاد اسلامی واحد پزشکی تهران گروه فارماکولوژی و سم شناسی
به نام نامی که نام ها از او نامیده شد. به نام عالمی که علم ها از او خروشیده شد.
به نام عاشقی که عشق ها از او جوشیده شد.
جیوه، ژیوه یا سیماب نام یک عنصر شیمیایی با نماد و عدد اتمی ۸۰ است. جیوه در زبان فارسی به معنی زنده و در زبانهای دیگر نیز با نامهای نقره زنده یا hydrargyrum هم شناخته میشود. در یونانی "hydr" به معنی آب و "argyros" به معنی نقره است. جیوه یک عنصر سنگین است و تنها فلزی است که در شرایط استاندارد دما و فشار مایع است. عنصر دیگری که در این شرایط مایع باشد، برم است. نام یونانی جیوه هیدراژیروم به معنی نقره آبگون است، از این رو در علم شیمی، علامتHg را برای آن در نظر گرفتهاند. نام لاتین این فلز، آرژینتوم ویووم به معنای نقره چابک میباشد.
جیوه را چینیان و هندیهای باستان شناخته بودند و در گورهای متعلق به 1500سال قبل از میلاد یافت شدهاند. تا سال 500 قبل از میلاد ، از جیوه به همراه مواد دیگر برای ساخت آمالگامها استفاده میشد. یونانیان باستان از این فلز سمی در پمادها و رومیان از آن در لوازم آرایشی استفاده میکردند. کیمیاگران تصور میکردند تمامی مواد از این ماده ساخته شدهاند. همچنین میپنداشتند در صورتی که جیوه سخت شود، به طلا تبدیل خواهد شد.
جیوه ، تنها فلز مایع دردمای معمولی است و بخاطر این خاصیت ، کاربردهای فراوانی درصنعت ، پزشکی و صنایع روشنایی دارد. جیوه از تمام فلزات ، فرارترو بخار آن کاملا سمی است. جیوه از ششها به جریان خون نفوذ کرده ، سپس از سد خون و مغز گذشته و با وارد شدن به مغز ، آسیب شدیدی به سیستم اعصاب مرکزی می رساند.
منابع عمده جیوه به عنوان یک خطر سمی عبارتند از مواد مورد استفاده در آزمایشگاههای دندانسازی،نگاهدارنده های چوب،علف کش ها،حشره کشها ،آتش بازیها،باتریها،ترمومترها،فشارسنجهای جیوه ای،دستگاههای اندازه گیری که با جیوه درست شده اند. و محصولات کلرین و هیدروکسید سدیم (یکی از محصولات کلرین همین وایتکس هست که در فرایند تولید صنعتی با روش قدیمی تر و ارزانتر از جیوه استفاده می شود. ترکیبات آلی جیوه جهت محافظت از بذر،به عنوان قارچ کش،در پیشگیری از کپک زدن استفاده میشوند.
در قرن 18 و قرن 19 از نیترات جیوه برای کندن موی حیوانات جهت ساختن کلاههای نمدی استفاده میکردند. این مسئله موجب بروز آسیبهای مغزی در بین کلاهدوزان شدکه گفته میشود عبارت: " دیوانه مثل یک کلاهدوز "
) . کیمیاگران نام خدای رومیانمرکوری را برای این عنصر در نظر گرفتند. نماد جیوه Mad hatter (
که کلمه یونانی است وبمعنای آب نقرهاست گرفته شده است.hydra gyros از واژه ، Hg

جیوه یکی از معدود عناصری است که دارای یک نماد کیمیاگری است
از جیوه و نمکهای آن در ساخت دماسنجها ، رنگها ، مواد منفجره ، لامپهای جیوه ای ، وسایل برقی، باطریها و بعنوان کاتد در الکترولیز بکار میرود. ترکیبات دی اتیل و نیز دی وینیل مرکوری در تصفیه دانهای روغنی استفاده میشود. کلراید جیوه و برخی ترکیبات آلی آن مصارف پزشکی دارند.
خاصیت مهم دیگر جیوه قابلیت حل کردن کلیه فلزات بجز آهن و پلاتین و تشکیل ملغمه است، که در دندانپزشکی کاربرد وسیعی دارد.

در حال حاضر بیش از 600 شغل وجود دارد که با جیوه مواجهه دارند. برخی از این مشاغل عبارتند از: تولید وسایل اندازه گیری (مانند دماسنج ها و فشار سنجها)، لامپهای الکتریکی، باتری ها (به ویژه باتریهای آلکالاین تا قبل از سال ١۹۹۶)، ترموستاتها، لامپهای فلورسنت و نئون، رنگهای لاتکس قدیمی، آینهها، دیگهای بخار، اکسیداسیون ترکیبات آلی (به عنوان کاتالیست)، استخراج طلا و نقره از سنگهای معدنی، کاتد در الکترولیز، یک سو کنندههای جریان برق، تولید کلر و کاغذ، آمالگامهای دندان پزشکی، گریس، رنگهای محافظ چوب، مواد منفجره، فتوگرافها، حشره کش ها، قارچ کش ها، تولید فولاد، تعمیر دستگاه های هواشناسی، کلیدهای الکتریکی بی صدا، زباله سوزها، آبکاری، چرم سازی، تاکسی درمی، نیروگاه های زغال سوز وگاز سوز، کارهای آزمایشگاهی مرتبط با جیوه، خنک کننده های راکتورهای هسته ای، نقاشی، جواهرسازی و غیره است.
یکی دیگر از مصارف عمده جیوه، تولید لامپ بخار جیوه یا لامپ های کم مصرف می باشد. این لامپها باعث صرفهجویی در مصرف انرژی شده و طول عمر بیشتری دارند. وقتی یک لامپ کممصرف میشکند، بخار جیوه سمی آن متصاعد میشود.
خطرناکترین شیوه مسمومیت با جیوه همان شیوه ی استنشاق بخارات جیوه یا بخارات ترکیبات فرار جیوه مثل آلکیل جیوه است.جیوه فرار بوده و از طریق ریه ها جذب می شودو جذب ضعیفی از دستگاه گوارش دارد.جیوه پس از جذب، طی چند ساعت در بافتها توزیع می شود.بیشترین غلظت در لوله های کلیوی پروگزیمال ایجاد می شود.جیوه به راحتی به گروههای سولفیدریل متصل می گردد.دفع جیوه عمدتا از طریق ادرار است،اما مقداری نیز از طریق دستگاه گوارشی و غدد عرق خارج می شود.اکثر
جیوه ی غیر آلی طی یک دوره ی یک هفته ای دفع می شود اما کلیه و مغز، جیوه را به مدتهای طولانی تری نگاه می دارند
وقوع سندروم های مسمومیت حاد و مزمن با جیوه ،بستگی به شکل فلز دارد.جیوه فلزی و کلرید مرکورو ای که از طریق خوردن وارد بدن شود تاثیر اندکی دارد...کلرید مرکوریک بسیار سمی است و موجب آسیب حاد کلیوی می شود.ترکیبات آلی جیوه،مخصوصا متیل جیوه،جذب کامل تری از دستگاه گوارش دارند.ترکیبات آلی کوتاه زنجیر جیوه،معمولا به سیستم اعصاب مرکزی انتشار می یابند و سمیت کلیوی ندارند.
جیوه از راه تنفس، گوارش و نیز از طریق پوست قابل جذب می باشد، بخار جیوه به سیستم اعصاب مرکزی تمایل دارد، اما هدف
اصلی کلیهها و کبد است. تا کنون مدارک محدودی در ارتباط با سرطانزا بودن جیوه ارائه شده است .
مطالعات جهانی نشان می دهند که در نتیجه تماس مستقیم یا استنشاق بخارات جیوه، اختلالات مختلفی به وجود می آید که برخی از آن ها عبارتند از: اختلال سیستم اتو ایمیون، اختلال در عملکرد کلیه، ناباروری، تاثیرات منفی روی جنین، مشکلات رفتاری– عصبی، ناکارآمدی قلبی، آلزایمر، تاثیرات مخرب بر سیستم عصبی مرکزی و محیطی، تاثیرات چشمی، مشکلات دهانی، نارسایی حاد تنفسی، درماتیت، دمانس، تهوع، استفراغ، اسهال، درد شکم، هماچوری، کونژکتیویت، برونشیت، پنومونی، ادم ریوی، تب بخار فلزی و اختلالات نوروسایکوتیک، اثر بر روی غده تیروئید، تولید مثل و سمیت ژنی.
بخار جیوه به ریه ها، کلیه ها و سیستم عصبی آسیب زده و باعث تحریک پذیری شدید، بی ثباتی احساس، لرزش، کاهش وزن، ورم لثه، سردرد، کاهش رشد، التهاب ریه و آماس پوست می شود.
جیوه فلزی خطرناک برای سلامت
بعد از بخار جیوه، متیل جیوه خطرناک ترین شکل جیوه است. استفاده از متیل جیوه به عنوان قارچکش برای محافظت دانهها سبب کاهش قابل ملاحظه پرندگانی شد که از این دانهها مصرف کرده بودند و همچنین صدها مرگ در عراق و آمریکا از مصرف نانی که دانههای گندم آن با متیل جیوه در تماس بوده گزارش شده است. ورود سمی ترین شکل جیوه یعنی متیل جیوه به بدن انسان، بیماری میناماتا ایجاد میکند. این بیماری اولین با در دهه 1950 در خلیج میناماتای ژاپن مشاهده شد. بروز این بیماری در انسان با عوارض گوناگون عصبی از جمله اختلال در حواس پنج گانه، بروز آلزایمر در سنین پیری و در موارد حاد با مرگ بیمار، همراه است. متیل جیوه نسبت به نمکهای جیوه 2+ سمّ قوی تری است، زیرا علاوه بر انحلالپذیری در بافت چربی، قابلیت تجمع و بزرگنمایی زیستی دارد. همچنین میتواند از سد خونی- مغزی و جفت جنین عبور کند. فرایند متیلدار شدن جیوه در تهنشست های گلآلود رودخانهها و به ویژه در شرایط بی هوازی توسط متیل کوبالامین صورت میگیرد. بیش تر جیوه موجود در بدن انسان به صورت متیل جیوه بوده و اغلب از طریق خوردن ماهی وارد بدن انسان میشود. متیل جیوه از راه دستگاه گوارش به خصوص در سیستم عصبی مرکزی و کلیه ها توزیع میشود از جمله این اختلالات: آتاکسی، پاراستزی، لرزش، کاهش بینایی، شنوایی، بویایی و چشایی، از دست دادن حافظه، دمانس پیش رونده، ، اختلالات حرکتی و مرگ می باشد.
سیستم عصبی احتمالاً حساسترین ارگان در برابر تماس با بخارات جیوه است. طیف وسیعی از اختلالات تنفسی، روانی، قلبی عروقی، معده ای روده ای، تولید مثلی، کبدی، کلیوی، خونی، پوستی، اسکلتی- عضلانی ایمونولوژیکی، حسی و ادراکی و از اثرات جیوه می تواند باشد.
متخصصان به این نتیجه رسیدهاند که جیوه موجود در ماهی میتواند مشکلاتی را بویژه برای کودکان یا جنین در حال رشد به وجود آورد. کوسه، ارهماهی از ماهیهایی هستند که میزان جیوه موجود در آنها از دیگر ماهیها بیشتر است و توصیه میشود که خانمهای حامله و کودکان از مصرف آنها اجتناب کنند. خرچنگ دریایی، ماهیتن، ماهی آبی و قزلآلای آب شور از میزان متوسطی جیوه برخوردارند.
مقدار توصیه شده برای مصرف ماهیانی که جیوه کمتری دارند 2 وعده در هفته است. آبزیانی که از مقدار کمی جیوه برخوردارند و مصرف آنها شایعتر است عبارتند از: میگو، ماهی تن کنسرو شده، قزلآلای آب شیرین. نوع دیگری از ماهی تن به نام آلباکور که گاهی ماهی تن سفید نامیده میشود برخلاف ماهی تن معمولی حاوی مقدار بیشتری جیوه است. پس اگر خواستید از این ماهی استفاده کنید، باید فقط هفتهای یک بار از آن مصرف کنید. ماهی به دلیل داشتن پروتئینهای با کیفیت بالا و اسیدهای چرب امگا 3 ، جزء مهمی از یک رژیم غذایی سالم محسوب می شود و نقش مهمی در پیشگیری از بیماریهای قلبی- عروقی دارد. لذا کلیه افراد جامعه، به ویژه زنان و کودکان بایستی ماهی را به خاطر فواید متعدد تغذیهای آن در رژیم غذایی خود جای دهند.
ولی گاهی اوقات مطالبی در رابطه با وجود جیوه در ماهیها و خطر مسمومیت با آن میخوانیم و میشنویم. در این مقاله میخواهیم اطلاعاتی هر چند مختصر در این خصوص به دوستداران «ماهی» ارائه دهیم.
مقدار جیوه در چه ماهی هایی بالاست؟ طعم کوسهماهی و شمشیرماهی مخصوصا هنگامی که کبابی شوند، بینظیر است.
گزارشها حاکی از آن است که این ماهیها و تعدادی از ماهیهای بزرگ دیگر که طول عمر بیشتری دارند، ممکن است حاوی متیل جیوه بیشتر از مقادیر حد مجاز میباشند. البته متخصصان، مصرف کم و به ندرت (حداکثر یک بار در هفته) این دسته از ماهیها را در غالب یک رژیم غذایی متعادل بی خطر می دانند.
ماهیهایی که حاوی مقادیر بالایی جیوه هستند، عبارتند از: کوسهماهی، اره ماهی، نیزه ماهی، ماهیهای درخشان، ماهی روغنی اروپای شمالی، و ماهی نارنجی دریایی
تقریباً در تمام ماهیها مقدار بسیار کمی جیوه وجود دارد، ولی برای بیشتر افراد جامعه، در رابطه با مصرف ماهی و دریافت جیوه، مشکلی وجود ندارد.
بر طبق آمار FDA (اداره غذا و دارو) سالانه به طور طبیعی تقریبا6000- 2700 تن جیوه از سطح زمین و اقیانوسها به اتمسفر آزاد میشود. علاوه بر آن، در نتیجه فعالیتهای انسان و اساساً ضایعات خانگی و صنعتی و بهخصوص سوختهای فسیلی مانند ذغال سنگ، در سال حدود 3000- 2000 تن دیگر جیوه به اتمسفر اضافه میشود.
چگونه جیوه وارد بدن ماهی می شود؟
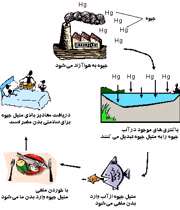
مقدار بسیار کمی از جیوه در آب حل شده و تحت تأثیر باکتریها تغییر شیمیایی مییابد و به متیل جیوه که شکل سمیتر جیوه است، تبدیل میشود. متیل جیوه معمولا پس از ورود به معده، به آسانی جذب و به آهستگی دفع میگرددمتیل جیوه هنگام عبور آب از آبششهای ماهی و تغذیه ماهی از ارگانیسمهای آبزی جذب بدن ماهی میشود. ماهیهای بزرگ تر که خود از ماهیهای کوچک تر تغذیه میکنند، دارای مقادیر بالاتری از متیل جیوه میباشند. متیل جیوه در بدن ماهی، اتصالات محکم را با عضلات و سایر بافتها تشکیل میدهد.
تقریباً تمام ماهیها، حاوی مقادیر ناچیزی از متیل جیوه میباشند که البته در بعضی گونهها مقدار آن بیشتر است. مقدار جیوه در مناطقی که آلودگیهای صنعتی جیوه (مانند پسآبهای کارخانههای پتروشیمی) دارند، افزایش چشمگیری مییابد.
تون ماهی
مقدار متیل جیوه در اکثر ماهی ها حدود کمتر از یک صدم تا پنج صدم پی پی ام است.تنها گونه های محدودی از ماهی ها مقدار یک مصرف آن ها برای انسان مضر است . FDAپی پی ام متیل جیوه دارند که بنا به توصیه ی
علاوه بر کوسه ماهی و شمشیر ماهی گونه های به خصوصی از ماهی تن که برای تهیه استیک استفاده می شود مقادیر بیش از
یک پی پی ام متیل جیوه دارند.
حداکثر مقدار مجاز متیل جیوه در ماهی ها یک پی پی ام است و این مقدار بسیار کمتر از میزانی است که FDAطبق توصیه
بتواند در انسان ایجاد بیماری کند. بهترین شاخص برای ارزیابی میزان متیل جیوه بررسی غلظت جیوه در مو و خون است.
کمترین مقدار جیوه در بزرگسالان که باعث بروز علایم ناشی از مسمومیت می شود مقدار 2 پی پی ام در خون و مو است.
یک توصیه بسیار مهم:
در صورت امکان تون ماهی مصرف ننمایید. اگر ناگزیر مصرف آن هستید حداقل 20 دقیقه آنرا بجوشانید زیرا درتون ماهی و سایر کنسرو ها ممکن است سم بوتولینیم وجود داشته باشد که سبب فلج تنفسی و مرگ می گردد. در یک خوابگاه دانشجویی اختصاصی در سال های گذشته برای 6 نفر دانشجوی دانشگاه شهید چمران این حادثه رخ داد،
این دانشجویان تون ماهی خریداری نموده بودند که آلوده بوده و احتمالا" آنرا نجوشانده بودند. وقتی مدت مدیدی در کلاس های درس حاضر نشدند و خانواده آنها نیز بی اطلاع از عدم حضور آنها در دانشگاه بودند ، دوستان آنها به خوابگاه رفته و متاسفانه با 6 جسد مواجه گشتند.
اگر کنسرو ها و تون ماهی و کشک با جوشاندن 20-30 دقیقه عاری از سم بوتولینیم گردند ، جوشاندن قوطی ها با توجه به ساختار قوطی ها که آلیاژی است از قلع و سرب مسئله ساز است چرا که قلع و سرب نقاط ذوب پایینی داشته و این فلزات در آن حرارت ذوب و اکسید گشته و در فرآورده داخل قوطی وارد که سبب بروز مشکلاتی خواهند شد.
خطرات تجمع بیش از اندازه جیوه در بدن تجمع بیش از اندازه جیوه در بدن در سیستم عصبی اختلال ایجاد میکند و نهایتاً منجر به بیحسی و خارش انگشتان دست، پا و لبها میشود. همچنین سبب میشود تا کودکان دیرتر از موعد مقرر، شروع به صحبت کردن و راه رفتن کنند. از دیگر عوارض آن میتوان به دردهای مفصلی و ماهیچهای و افزایش خطر حملات قلبی اشاره کرد
در طول دوران جنینی، جنین به علت رشد سریع سیستم عصبی در برابر اثرات سمی مقادیر بالای متیل جیوه آسیبپذیرتر است. متیل جیوه به راحتی از جفت عبور میکند و غلظت جیوه در گلبولهای قرمز خون جنین 30 درصد بیشتر از مقدار خون مادر است. متیل جیوه تأثیرات مخربی بر رشد جنین دارد که 5 تا 10 برابر تأثیرات مخرب آن بر انسان بالغ است.
پژوهشگران دانشگاه هاروارد توصیه میکنند، زنان باردار یا زنانی که قصد باردار شدن دارند و نیز مادران شیرده باید از مصرف گورماهی، کوسهماهی و شمشیرماهی خودداری کنند تا میزان دریافت جیوه در آنها به حداقل برسد، اما باید در هفته حدود 360 گرم از سایر انواع ماهی را مصرف کنند.
هر چند مصرف یک یا دو وعده ماهی در هفته، کمک بسیار زیادی به حفظ سلامت انسان میکند، اما باید از انواع ماهیهایی که حاوی مقادیر زیادی جیوه هستند خودداری کرد.
به طور کلی در تمامی موجودات زنده، آلودگیها از طرق مختلف نفوذ و تجمع پیدا میکنند. این موضوع مختص آبزیان و حتی حیوانات نیست و در مورد گیاهان هم صدق میکند
بررسیهای علمی نشان میدهد میزان فلزات سنگین در بافت موجوداتی که در نواحی اطراف صنایع خاصی نظیر کارخانجات تولید باتری و یا کاغذسازیها حضور دارند، بیشتر است. از یک سو مساله قرار گرفتن آبزیان در معرض مواد مطرح است و از سوی دیگر حد و میزان مجاز این مواد قابل تعمق میباشد.
از مسئولان زحمتکش سازمان شیلات خواستاریم تا بررسیهای بیشتری در این زمینه انجام دهند و در صورت وجود آبهای آلوده به متیل جیوه، محل آن مناطق را به اطلاع هموطنان برسانند تا ماهیگیری و صید در آنجا صورت نگیرد.
مکانیسمهایی که به وسیله آن ها جیوه وارد زنجیره غذایی میشود به طور کامل شناخته شده نیستند و ممکن است در میان اکوسیستمها متفاوت باشند، که در این رابطه برخی باکتریها نقش مهمی را بازی میکنند. باکتریهای موجود در محیط زیست که در پروسه سولفات هستند، جیوه را از فرم معدنی غیرآلی میگیرند و آن را به واسطه فرایند متابولیکی به متیل مرکوری تبدیل میکنند. تغییر جیوه معدنی به متیل مرکوری مهم است، زیرا سمیت آن بیش تر شده و ارگانیسمها زمان طولانیتری را برای حذف متیل مرکوری نیاز خواهند داشت. باکتریهای حاوی متیل مرکوری ممکن است به وسیله سطح بالاتر در زنجیره غذایی مصرف شده و یا توسط باکتری به داخل آب دفع شوند، که در آن جا سریعا به وسیله پلانکتون ها جذب شده و پلانکتونها نیز به وسیله سطح بعدی در زنجیره غذایی مصرف میشوند. به دلیل این که حیوانات متیل مرکوری را سریع تر از آن که دفع کنند، انباشته میکنند، لذا غلظت بالاتری از جیوه توسط حیوانات در هر سطح از زنجیره غذایی مصرف میشود، از این رو غلظتهای کم
متیل مرکوری در حیوانات به ویژه ماهی و پرندگانی که ماهی مصرف میکنند، به آسانی غلظتهای بالقوه مضر ایجاد کرده و در نهایت در بدن انسان تجمع می یابد.
در حالی که کلرور مرکوریک که مولکول آن یک اتم جیوه و دو اتم کلر دارد یک سم است. فولمینات جیوه که هر مولکول آن یک اتم جیوه، یک اتم اکسیژن، یک اتم ازت و یک اتم کربن دارد، خطرناک بوده و خیلی زود منفجر می شود. همچنین هر مولکول مرکورکروم که برای معالجه زخم ها به کار می رود نیز دارای یک اتم جیوه است.
جیوه از طریق بلعیدن، استشمام و جذب پوستی و تماس چشمی وارد بدن شده و باعث آسیب به کبد ، مغز و سیستم تنفسی ، پوست ، چشمها ، سیستم اعصاب مرکزی و غیره میشود . مسموم شدن با این عنصر به میزان تجمع و انباشت و پخش آن بستگی دارد . فرم غبار و فرم گازی آن نسبت به مایع آن سمیت بیشتری دارد. ترکیبات دو ظرفیتی جیوه از ترکیبات یک ظرفیتی آن سمی ترند .همچنین ترکیبات جیوه به شکل آلی سمی تر از فرم غیر آلی آن می باشد.
اصلی ترین راه جذب جیوه در مواجهات شغلی، استنشاق هوای آلوده یا تماس پوستی در محیط کار دندان پزشکی، خدمات بهداشتی، صنایع شیمیایی و غیره می باشد. در حالی که خوردن ماهی و حلزون های صدف دار آلوده به متیل مرکوری، استنشاق بخارات موجود در هوا، کوره های زباله سوز و صنایعی که سوخت حاوی جیوه را می سوزانند و رها شدن جیوه در اثر امور دندان پزشکی و خدمات بهداشتی درمانی، راه های مهم مواجهه جمعیت های عمومی با جیوه می باشند. جیوه غیر آلی (جیوه فلزی و ترکیبات غیر آلی جیوه) از طریق ته نشست طبیعی، زباله ها و فعالیت های انفجاری، وارد آب یا خاک، و از طریق سنگ معدن، سوزاندن زغال سنگ و زباله و پسآب صنایع وارد آب می شود. فرم آلی جیوه نیز از طریق فضولات بعضی کارخانجات وارد محیط زیست شده و توسط میکروارگانیسم های آب و خاک به متیل مرکوری تبدیل می شود، سپس وارد بدن ماهی و سایر آبزیان می گردد و نهایتاً توسط انسان مصرف می شود. این ترکیبات به علّت حلالیت در چربی زیاد، در مقایسه با ترکیبات معدنی آن سمی تر میباشند.
مهم ترین راه مواجهه شغلی با جیوه، استنشاق بخار جیوه می باشد. در حالی که پر کردن دندان با آمالگام، منبع اصلی مواجهه در جمعیت های عمومی است. ریه ارگان هدف اصلی در طی تماس حاد با بخار جیوه بوده و تماس به مدت چند ساعت می تواند ایجاد برونشیولیت و پنومونیت کند
مطالعات جهانی نشان می دهند که در نتیجه تماس مستقیم یا استنشاق بخارات جیوه، اختلالات مختلفی به وجود می آید که برخی از آن ها عبارتند از: اختلال سیستم اتو ایمیون، اختلال در عملکرد کلیه، ناباروری، تاثیرات منفی روی جنین، مشکلات رفتاری– عصبی، ناکارآمدی قلبی، آلزایمر، تاثیرات مخرب بر سیستم عصبی مرکزی و محیطی، تاثیرات چشمی، مشکلات دهانی، نارسایی حاد تنفسی، درماتیت، دمانس، تهوع، استفراغ، اسهال، درد شکم، هماچوری، کونژکتیویت، برونشیت، پنومونی، ادم ریوی، تب بخار فلزی و اختلالات نوروسایکوتیک، اثر بر روی غده تیروئید، تولید مثل و سمیت ژنی.
بعد از بخار جیوه، متیل جیوه خطرناک ترین شکل جیوه است. استفاده از متیل جیوه به عنوان قارچکش برای محافظت دانهها سبب کاهش قابل ملاحظه پرندگانی شد که از این دانهها مصرف کرده بودند و همچنین صدها مرگ در عراق و آمریکا از مصرف نانی که دانههای گندم آن با متیل جیوه در تماس بوده گزارش شده است. ورود سمی ترین شکل جیوه یعنی
متیل جیوه به بدن انسان، بیماری میناماتا ایجاد میکند. این بیماری اولین با در دهه 1950 در خلیج میناماتای ژاپن مشاهده شد. بروز این بیماری در انسان با عوارض گوناگون عصبی از جمله اختلال در حواس پنج گانه، بروز آلزایمر در سنین پیری و در موارد حاد با مرگ بیمار، همراه است
سیستم عصبی احتمالاً حساسترین ارگان در برابر تماس با بخارات جیوه است. طیف وسیعی از اختلالات تنفسی، روانی، قلبی عروقی، معده ای روده ای، تولید مثلی، کبدی، کلیوی، خونی، پوستی، اسکلتی- عضلانی ایمونولوژیکی، حسی و ادراکی و ژنوتوکسیک از اثرات جیوه می تواند باشد.
نشانههای تماس با جیوه
نشانههای اولیه : تاری دید ،تحریک پذیری ،سوزش، خارش پوست التهاب لثه ها، زخمی شدن دهان ،راه افتادن آب دهان
نشانههای بعدی : بیحسی و سوزش ، لرزش یا تر مور ، فقدان هماهنگی ،افت بینایی و شنوایی ، تنگی نفس
افراد در معرض خطر : کودکان و به ویژه در دوران جنینی
جمعیتهای که مرتب ماهی و غذاهای دریایی مصرف میکنند.دندانپزشکان ، کارگران کارخانههایی که در محل کار با جیوه مواجه هستند.
درمان :
قطع فوری تماس، درمانهای حمایتی و درمان با ترکیبات شلاتور راههای اصلی درمان مسمومیت با جیوه میباشند.
جیوه فلزی با شلاتورها واکنش نمیدهد، معذالک حدود ۸۰٪ جیوه فلزی در بدن به Hg+۲ اکسید شده و به شلاتورها جواب میدهد. در مقایسه با سایر فلزات سنگین، استفاده از EDTA در درمان مسمومیت با جیوه، نسبت به ترکیبات دارای گروه سولفیدریل از اهمیت زیادی برخوردار نیست.
با توجه به این که این فلز خطرناک ممکن است از طریق مغازه ها، وسایلی مانند فشارسنج و ترمومتر به صورت ناخواسته در دسترس اطفال قرار گیرد، لذا لازم است اطلاع رسانی مناسب در زمینه خطرات و رعایت اصول کار با جیوه و ترکیبات آن مورد توجه بیش تری قرار گیرد.
...........................................................................................................................
لمرض سوط الله فی الارض یؤدب به عباده{از بیانات حضرت محمد (ص) }
بیماری تازیانهخدا در زمین است که به وسیله آن بندگان خویش را ادب میکند .
منبع: کنز العمال ، ج 3 ، ص 306 ، ح 6680
درمان تعدادی از بیماری های مهم(سرطان ،دیابت و....) با طب هومیوپات
درمان تعدادی از بیماری های مهم(سرطان ،دیابت و....) با طب هومیوپات
دکتر حسین جعفری عضو هیئت علمی دانشگاه آزاد اسلامی واحد پزشکی تهران گروه فارماکولوژی
ربیع ماه ولادت خورشید بی غروب، عشق بی پایان، جلوه صفات حسنای الهی، سرچشمه رحمت و عطوفت، مظهر عشق و فداکاری مبارک باد . خدایا: تمام مریضها را به حرمت این ماه شفا بده.
میازم چیست:
از دیدگاه هومیوپاتى در واقع بیماری، ایجاد اختلال در عملکرد انرژی حیاتی (VITAL FORCE) مى باشد و به دلیل تغییر شکل سلول ها یا تغییر عملکرد آنها به طور اولیه نمیباشد، بلکه این اختلال در عملکرد انرژی حیاتی است که علایم بیماری را به طور ثانویه در سطح سلول ها و اعضا نشان میدهد.
از طرف دیگر باید دانست که برای شکل گیرى یک بیماری و از تعادل خارج شدن نیروی حیاتی معمولاً میبایست که یک سلسله حلقه هایى به دنبال هم ردیف شوند تا فرد را در وضعیت خاصی از نظر جسمی و یا ذهن قرار دهند و این سلسله حلقه ها را میتوان به طورکلى تحت دو عنوان: میازم فرد (پدیده اى است که تا حدودی نزدیک به تعریف زمینه ژنتیک فرد در پزشکی رایج مى باشد) و محیط او طبقه بندى کرد. حال ممکن است در این سلسله حلقه ها نقش یک حلقه واضح تر و برجسته تر از دیگر حلقه ها باشد.مثلاً : در مورد کسى که آسم دارد و یکی از بستگان درجه اولش اگزما دارد هر دوى آنها دارای میازم مربوطه مى باشند. حال اگراین فرد در شغلش هم، با غبار و دود سر و کار داشته باشد و محیط زندگیش هم، در کانون هاى آلوده شهر باشد، نسبت به فرد دیگری که با این مسائل مواجه نیست حتماً دارای بیماری شدیدتر میباشد.بنابراین در همین جا لازم به گفتن است که برای ایجاد بهبودی نیز یک سلسله حلقه هایى باید به دنبال هم قرار گیرند تا فرد بتواند از آن شرایط جسمی و یا ذهنى خارج گردد که این حلقه ها مى توانند داروی هومیوپاتى، ورزش مناسب، تغذیه مناسب، خواب راحت و کافی، پرهیز از استرس ها، زندگی اى با برنامه و هدفمند، مثبت اندیشى، انجام مشاوره هاى گوناگون و یا حتی مطالعه یک کتاب باشند.
تعدادی از بیماری های قابل درمان
تحریک سیستم ایمنی با دارو و درمان به شکل غیر مستقیم :
درمان بیماریها در هومیوپاتی با تجویز دارو صورت میگیرد. البته بهتر است بجای استفاده از لفظ دارو از فرآوردههای هومیوپاتی استفاده کرد. این فرآوردها شبیه واکسن عمل میکنند. به این ترتیب که با مصرف آنها بدن تحریک میشود.
در حقیقت با تحریک سیستم ایمنی، عصبی و هورمونی بدن تعادل از دست رفته به بدن باز میگردد. در این شیوه، مقدار اندکی از فرآوردههای هومیوپاتی اثرپذیری بسیاری در کنترل و درمان بیماری دارد. گاهی 5 سیسی از محلول یک دارو کمک بزرگی به درمان و تسکین بیماری میکند. در این شیوه مسئله حجم دارو نیست بلکه تحریکی است که به سیستم ایمنی، عصبی و هورمونی بدن وارد میکند و به این ترتیب به شکل غیرمستقیم به درمان بیماری کمک میکند.
درمان به هم ریختگی تعادل ایمنی و عصبی :
در این شیوه، تمرکز درمان گر به تمامی ارگان ها و اندامهای بدن است و تنها به بررسی اختلال عضو یا اندام درگیر نمیپردازد. در حقیقت درمان گر در این شیوه درمانی با بررسی کل بدن، دستگاههای درونی بدن وضعیت جسمی بیمار را به طور کلی مورد بررسی قرار میدهد و از طرفی روحیات و حالات روانی او را نیز در نظر میگیرد و پس از بررسی های لازم و تجزیه و تحلیل دادههای بهدست آمده، برای تجویز دارو و شروع درمان اقدام میکند. در این شیوه، درمانگران بر این باورند که تعادل عمقی در بدن بیمار از دست رفته است و برای درمان بیمار لازم است، تعادل و توازن از دست رفته در بدن او را تصحیح کنند. از دیدگاه هومیوپاتی تعادل ایمنی و عصبی بدن به یکدیگر پیوسته است و نمیتوان این 2 را از هم تفکیک کرد. بروز اختلال در سیستم ایمنی و عصبی بدن موجب میشود تا فرد مستعد ابتلا به بیماریهای مختلف شود.
کاربرد طلایی برای سرطانها:
افراد مبتلا به سرطان که برای درمان از شیوههای درمانی طب مدرن و شیمی درمانی استفاده کردند، میتوانند در کنار این درمانها از هومیوپاتی نیز استفاده کنند. درمانگران هومیوپاتی میتوانند با کمک متدهای این شیوه درمانی عوارض روحی و جسمی درمانهای طب مدرن را به حداقل ممکن برسانند و به این ترتیب به روند درمانی بیمار کمک کنند. بیماران مبتلا به سرطان با کمک فرآوردههای دارویی هومیوپاتی میتوانند عوارض ناشی از شیمی درمانی، دردها و مشکلات روحی خود را راحت تر پشت سر بگذارندوبیشتر توان خود را به درمان بیماری معطوف کنند.
کاهش التهابهای مفصلی استخوانی
هومیوپاتی اگر چه ممکن است برای درمان شکستگیها راه حل نداشته باشد اما میتواند به عنوان یک روش طبیعی و بیعارضه به تسکین دردها و التهاب ناشی از ضربه و شکستگیها کمک کند. بعنوان مثال فردی که بر اثر تصادف با ضربه دچار شکستگی استخوان فمور میشود باید با مراجعه به متخصص ارتوپد برای درمان اقدام کند. اما در شیوه هومیوپاتی نیز متدهایی وجود دارد که برای تسکین درد و کاهش التهاب و ورم مفاصل یا موضع شکستگی بسپار مفید و موثر است.

درمان آلرژیها با هومیوپاتی
درمانگران این شیوه درمانی میتوانند از متدهای این شیوه برای درمان بسیاری از اختلالهای اضطرابی، عصبی و انواع افسردگیها و استرس بهره بگیرند. ضمن آنکه این شیوه میتواند بسیاری از اختلالهای عملکردی دستگاه گوارش، کلیهها و اختلالات قاعدگی را نیز درمان کند. علاوه بر این، هومیوپاتی یکی از موفقترین شیوههای درمانی برای بهبود و درمان انواع آلرژیهاست. آلرژیها به دلایل مختلفی در بدن ایجاد میشوند و برخی از آنها بهدلیل اختلال در سیستم ایمنی در بدن بروز میکنند، برخی از آلرژیها فصلی هستند، برخی بهدلیل حساسیت به موادغذایی خاص در بدن به وجود میآیند که فرآوردههای هومیوپاتی میتواند در کنترل آنها مفید عمل کنند.
تنظیم عملکرد غده تیروئید
درمانگران هومیوپاتی با تجویز فرآوردههای دارویی به تنظیم و بهبود عملکرد غده هیپوفیز، تیروئید، تخمدانها و دیگر هورمونهای بدن میپردازند. به این ترتیب با کمک هومیوپاتی نه تنها به پیشگیری از بروز بیماریها میتوان کمک کرد بلکه در درمان بسیاری از بیماریها مانند چاقی که بهدلیل اختلال در عملکرد غدههای بدن و میزان ترشح
هورمونهاایجاد میشود، پرداخت.
درمان میگرن
در شیوه درمانی هومیوپاتی فرآوردههایی وجود دارد که به درمان این بیماری و سردردهای آن کمک میکند. این فرآوردها به حدی موفق عمل میکنند که میتوان آنها را جایگزین داروهای طب رایج است. به این ترتیب، درمان گر هومیوپاتی میتواند با مشاوره با پزشک بیمار به مرور فرآوردههای طبیعی هومیوپاتی را جایگزین داروهای شیمیایی کند و به مرور فواصل حملات سردرد را افزایش داده و به درمان سردردهای میگرن کمک کند.

پیشگیری از دیابت نوع 2
درمانگران هومیوپاتی در این شیوه درمانی با اصلاح الگوی زیستی بیمار به پیشگیری از ابتلا به این بیماری در افراد مستعد کمک میکنند. در حقیقت درمان گر با کنترل سیستم عصبی بدن، حفظ تعادل این دستگاه با کمک فرآوردههای هومیوپاتی و اصلاح الگوی زیستی بیمار و اصلاح شیوه غذایی او به پیشگیری از ابتلا به دیابت کمک میکند
خطرات داروهای هومیوپاتی
بسیاری از کسانی که علاقه مند به هومیوپاتی هستند مهمترین علت گرایش خود به این طب را بی ضرر بودن آن می دانند . گرچه که هومیوپاتی بسیار کم خطر است اما در واقع نباید آن را کاملا بی خطر دانست. اصولا هر ماده دارویی که خاصیت درمانی دارد خاصیت سمی نیز دارد! ماده بی خطر ماده ای است که هیچ خاصیت نداشته باشد.
در پزشکی کلاسیک همانگونه که قبلا اشاره کرده ام از یِک ماده دارویی خاص تنها خواص شفا بخش آن اختیار می شود و سایر خواص دارو را بطور قراردادی آثار سویی دارو حساب می کنند و سعی بر این است که خواص درمانی بر خواص سمی برتری داشته باشد . اما در هومیوپاتی تمام خواص داروها با هم در نظر گرفته می شود تقریبا هیچ خصوصیاتی از دارو بی توجه نمی ماند
یک داروی شیمیایی اگر بطور متوسط 3 تا 5 برابر دوز درمانی استفاده شود اثرات سمی خود را نشان می دهد اما در مورد داروی هومیوپاتی دوز آسیب رسانند صدها برابر مقدار درمانی است که باید در فاصله های کوتاه و مکرر مصرف شود. واضح است که تقریبا هیچ هومیوپات مجربی چنین تجویزی نمی کند . اما گاه اتفاق می افتد که بیماران از روی کنجکاوی ویِا به خیال آنکه دارو هیچ اثر ندارد به اینگونه دارو را مصرف می کنند ( مقدار و تکرار دارو به مقدار بسیار زیاد) در اینصورت اتفاقی که می افتد این است که دارو علائم خود را در بدن به شکل شدیدی نشان می دهد . گاه قطع مصرف دارو برای برطرف شدن علائم دارویی کافی می باشد اما گاهی نیاز است تا با داروهای خاص هومیوپانی عمل خنثی سازی صورت بگیرد. به هر صورت اگر این نحوه غلط دارو ادامه یابد می تواند مانند هر درمان دارویی دیگری عوارض جدی داشته باشد. بنابراین بایستی داروهای هومیوپاتی از دسترس کودکان و همینطور افراد روان پریش (که امکان مصرف بی رویه در آنها وجود دارد) دور نگاه داشته شود.
خطر دیگری که در هومیوپاتی ممکن است پیش آید در رابطه با بیماریهای خطرناک است که اگر هومیوپات، پزشک نباشد به عدم توجه به خطرات احتمالی ممکن است بیمار آسیب ببیند( عده ای تنها با گذراندن دوره کوتاه هومیوپاتی بدون داشتن مدرک پزشکی اقدام به درمان می نمایند). برای نمونه گاهی داروی بیماران آسمی و یا بیماران قلبی بدون در نظر گرفتن شرایط بیمار
( وابستگی دارویی) قطع شده است که دچار ضایعات ناشی از قطع داروها شده است که این اتفاق تنها در موردی پیش آمده است که هومیوپات معالج اطلاعی از خواص داروهای شیمیایی و شرایط داخلی بیمار نداشته است و این لزوم داشتن تحصیلات کامل پزشکی در نزد هومیوپاتها را نشان می دهد. در کشورهایی که هومیوپاتی به رسمیت شناخته شده است برای اجازه طبابت باید هومیوپات قبلا پزشکی خوانده باشد در غیر اینصورت باید دروس سالهای اولیه پزشکی را گذرانده باشد
اما نگرانی هایی نیز در بین بیماران در رابطه با درمان هومیوپاتی وجود دارد که اکثرا بیمورد هستند گاهی بیماران با توجه به اینکه در مدت زمانهای خاص اثر داروی هومیوپاتی از بین رفته و بیماری باز می گردد نگران این مسئله می شوند که شاید به داروهای هومیوپاتی اعتیاد پیدا کنند ! در صورتیکه داروهای هومیوپاتی به هیچ وجه اعتیاد آور نبوده و بیمارانی که به چندین بار تکرار و ادامه طولانی مدت دارو نیاز دارند بعد از مدتی کاملا درمان شده و نیازی به استفاده دارو نخواهند داشت (امری که در مورد اکثر داروهای شیمیایی مورد استفاده در طب رایج رخ نمی دهد و بیماران بایستی گاه تا پایان عمر وابسته به دارو باشند همچون داروهای اعصاب، فشارخون، داروهای قلبی و ضد تشنج)
گاه بیماران نگران هستند که اگر درمان هومیوپاتی را ادامه ندهند ممکن است مشکلی برای آنان ایجاد شود که این مورد نیز کاملا بی مورد است و اگر بیماری به هر دلیل در حین درمان از ادامه آن منصرف شود هیچ مشکلی ایجاد نخواهد شد بلکه احتمالا با وجود آنکه درمان کامل بدست نیامده است اما موارد جزئی بسیاری احتمالا حل شده اند و گاهی بیمار به درمانهای طب رایج که قبلا پاسخ مناسب نداشته است بهتر جواب می دهد(بعلت بازسازی نسبی سیستم ایمنی)
نتیجه گیری:
اگر چه هومیوپاتی به عنوان یک شیوه درمانی موفق در کنار سایر شیوههای درمانی طب مکمل موفقیتهایی کسب کرده اما این شیوه در درمان برخی از بیماریها موفق است و نمیتوان انتظار داشت که تمامی بیماریها را با کمک این شیوه بهبود یابند. به عنوان مثال فردی که دچار پارگی بر اثر ضربه یا حادثه شده است نباید انتظار داشت که این پارگی را با کمک یک شیوه درمانی مثل هومیوپاتی درمان کرد. در این صورت لازم است تا طب مدرن نیز مداخلات در درمان داشته باشد یا فردی که تیروئید شدید دارد و ترشح و تنظیم هورمونها در بدنش با اختلال روبه رو است باید از برخی از شیوههای رایج برای کنترل این تعادل نداشتن هورمونی کمک بگیرد و از هومیوپاتی بهعنوان یک تنظیمکننده هورمونی استفاده کند.
..............................................
بهار ماه ها، ربیع الاول است چرا که آثار رحمت الهی و ذخایر برکات خداوندی در این ماه پدیدار می شود و انوار جمال الهی بر زمین و زمینیان می تابد . ولادت رسول اکرم(ص) اشرف و سید موجودات و نزدیک ترین خلق به خدا ، در این ماه بوده است . حلول ماه ربیع الاول، ماه جشن و سرور اهل بیت(ع) مبارک باد.
طب هومیوپاتی ( (Homeopathyوداروهای هومیوپات
دکتر حسین جعفری عضو هیئت علمی دانشگاه آزاد اسلامی واحد پزشکی تهران گروه فارماکولوژی
یامن اسمه دواءوذکره شفا. تقدیم به همه کسانی که:
در رفع آلام دردمندان جامعه در تلاشند.
هومیوپاتی مانند طب سوزنی یکی از روش های طب مکمل است. هومیوپاتی از دو واژه یونانی "هومیوسن" به معنای "مشابه و همانند" و "پاتوس" به معنای "رنج و بیماری" تشکیل شده است.
حدود 2500 سال پیش اصول کلی "مشابه، مشابه را درمان می کند" توسط بقراط حکیم یونانی مطرح شد. در اوایل قرن نوزدهم، پزشکی آلمانی به نام "ساموئل هانمان" متوجه شد که با خوردن مقداری پوست درخت گنه گنه علایمی شبیه به مالاریا در او بروز پیدا می کند. این در حالی است که از گنه گنه برای درمان مالاریا استفاده می شود. بعد از تحقیق در این زمینه با حیرت به این نتیجه رسید که ماده ای که سبب ایجاد علایم بیماری خاصی در فرد سالم می شود، می تواند علایم همان بیماری را در فرد بیمار معالجه کند.
دکتر هانمان پس از سال ها تحقیق و تجربه مداوم فهرستی از داروهای طبیعی و علایمی که آنها در مردم تندرست تولید می کردند را گردآوری کرد و پس از آن هرگاه شخص بیماری علایم تولید شده در اثر مصرف هر یک از آن داروها را نشان می داد، آن دارو را به او می داد.
ساموئل هانمان
از آن زمان تاکنون بیش از 2000 داروی آزموده شده و مؤثر هومیوپاتی به وسیله محققان فهرست شده است.
داروهای هومیوپاتی از موادی که موجب ایجاد علایم مشابه با بیماری مورد نظر می شود استخراج می شوند. دو اصل کلی در هومیوپاتی وجود دارد:
1-مشابه، مشابه را درمان می کند.
2-هر چه دارو رقیق تر و ضعیف تر شود قدرت بیشتری پیدا می کند.
تاریخچه:
هومیوپاتی. در طی 200 سال اخیر هومیوپاتی با اقبال هر چه بیشتر بیماران و توجه پزشکان به این طب روند صعودی خود را طی توسط دکتر ساموئل هانمان پزشک المانی (1843-1755) کشف و سیستم درمانی مبتنی بر آن به جهانیان ارائه شد نموده بخصوص در 20 سال اخیر که مورد توجه شایانی قرار گرفته است.
داروهای هومیوپاتی:
داروهای هومیوپاتی عموما منشا طبیعی دارند که بیش از 70% از گیاهان 20% از عناصر وکانیها مواد طبیعی (فلزات نمکها اسیدها ...) و باقی از منابع حیوانی (سموم مار زنبور …) تهیه می شوند اما نکته قابل توجه در مورد داروهای هومیوپاتی این است که این داروها از غلظت بسیار اندک ماده اولیه برخوردارند بعبارت دیگر بسیار رقیق شده اند اما از سوی دیگر توسط روشهای خاص داروسازی هومیوپاتی از خواص دارویی فوق العاده ای برخوردار می باشند بطوریکه داروهای هومیوپاتی عموما در اندازه ای بسیار کوچک و مقادیر و دفعات بسیار کم تجویز می شوند اما اثرات درمانی فوق العاده زیادی را دارا می باشند.
آخرین تحقیقات بعمل آمده مبین این امر است که خواص بنیادی مواد توسط روشهای داروسازی هومیوپاتی به مولکولهای آب منتقل می شود و تغییر آرایش مولکولهای آب همچون نسخه برداری از ماده اولیه عمل می نماید. به عبارت ساده تر خواص ماده اولیه که دارو از آن تهیه می شود همچون تصویری بر روی مولکولهای آب نقش می بندد.
داروهای هومیوپاتی از نظر ظاهری اکثرا بصورت دانه های ریز از جنس قند می باشند که در فواصل زمانی مشخص و در تعداد محدود بایستی مصرف شوند و هیچ طعم و بوی نامطلوبی ندارند
چگونگی عمل
در هومیوپاتی اعتقاد بر این است که ساختار بدن( جسمی و روانی) دارای قدرت ترمیم بیماری می باشد و آنچه باعث عدم بهبودی و مزمن شدن بیماری می شوند اشکال در ساز و کار سیستم حیاتی (ایمنی ) بدن است که در صورت حل این مسئله براحتی می توان بر بیماری غلبه نمود . داروهای هومیوپاتی از آنجایی که خود قدرت تحریک نقاط مختلف سیستم حیاتی بدن را دارند قادرند فیزیولوژی بدن را به نحو مطلوبی در جهت رسیدن به سلامت تحریک و تقویت نمایند. یک تفاوت عمده هومیوپاتی با پزشکی کلاسیک ( رایج) در این است که در هومیوپاتی سعی در باز گرداندن تعادل به بدن است در صورتیکه در پزشکی رایج درمان عموما از طریق از بین بردن عامل بیماریزا به دست می آید که متاسفانه این عوامل بیماریزا را در اکثریت موارد نمی توانیم از بین ببریم و یا حتی شناسایی کنیم ( بجز باکتریها) مثلا اگر عوامل بیماریزا از جنس استرسهای زندگی باشند چه کاری می توان برای آنها نمود ؟ از سوی دیگر حتی قادر به نابودی ویروسها نیز نیستیم.
یک مثال: داروی هومیوپاتی تهیه شده از پیاز از داروهای مهم درمان آلرژی فصلی و سرماخوردگی می باشد چرا که پیاز همانطور که می دانید می تواند ایجاد آبریزش بینی و چشم کند ( موقع پوست کندن) با این شباهت خصوصیت که بین پیاز و سرماخوردگی وجود دارد می توان از داروی هومیوپاتی پیاز برای درمان استفاده نمود.
مثال دیگر داروی هومیوپاتی قهوه است که در هومیوپاتی برای درمان بی خوابی استفاده می شود ! ( در نظر بگیرید که قهوه خود ایجاد بی خوابی می نماید) تمامی داروهای هومیوپاتی ابتدا روی افراد داوطلب امتحان شده و تمامی خواص آنها بر روی انسان سالم ثبت شده است و سپس با داشتن اطلاعات مربوط به هر دارو پزشک هومیوپات در مواجهه با هر بیمار دارویی را تجویز می کند که بیشترین پوشش علائم را داشته بلاشد و شبیه ترین علائم را بتواند ایجاد نماید. البته در هومیوپاتی تنها بر اساس یک علامت نمی توان دارو داد حتما باید تمام علائم جسمی و روحی بیمار با خواص دارو پوشش داده شوند.
در عمل بیماری که نزد پزشک هومیوپات می آید نه تنها از بابت درد اصلی به دقت مورد سوال قرار می گیرد بلکه تمامی ناراحتیهای به ظاهر بی ربط جسمی و روحی مورد توجه قرار می گیرند و تجویز دارو بر اساس مجموعه نارحتیهای بیمار صورت می گیرد و از سوی دیگر تمام ناراحتیهای بیمار بایستی برطرف شود.
هومیوپاتی یک طب کل نگر می باشد به این معنا که یک بیماری کل بدن را درگیر می کند و هیچ بیماری موضعی ( آنگونه که در پزشکی کلاسیک در نظر گرفته می شود) وجود ندارد منتها ممکن است ناراحتیها در یک قسمت خود را بیشتر نشان دهند علائم مختلف در یک بیمار هریک تکه ای از پازل بیماری اصلی می باشند که در هومیوپاتی به دقت بررسی شده و با کنار هم گذاشتن این جزئیات پراکنده و به ظاهر مختلف به یک تشخیص ریشه ای می رسیم ( مثلا سردرد و نفخ شکم بی خواب ،ی عرق کردن بیش از اندازه و افسردگی در یک بیمار همگی تنها به عنوان علامت یک بیماری که تمام این خصوصیات را شامل می شود محسوب می گردد و تنها با یک داروی هومیوپاتی تمامی آنها بر طرف می شود.)
تاکید هومیوپاتی بر مصرف حداقل دارو و کمک به درمانی بدون عوارض در بهترین شکل ممکن است و انسان سالم کسی می باشد که نه تنها از درد جسمی رنج نبرد بلکه فارغ از هر گونه آزار روانی و روحی بی هیچ مانعی از زندگی لذت ببرد و هدف درمان در هومیوپاتی رساندن هر بیمار به این نقطه
ایده آل است.
بیماری های قابل درمان:
هومیوپاتی یک طب کامل می باشد و تقریبا برای اکثر قریب به اتفاق بیماریهای رایج راه حل درمانی دارد از بیماریهای جسمی همچون سردرد، کمر دردها، دردهای مزمن، مشکلات گوارشی تنفسی روماتیسمی، بیماریهای با منشا هورمونی و پوستی تا بیماریهای روان همچون افسردگیها، اضطرابها، ترسها و حتی رفتارها و عادات ناپسند
اما باید توجه نمود که در هومیوپاتی هر بیمار برای درمان شدن باید به دقت تشخیص داده شود امری که همیشه رخ نمی دهد پزشکان هومیوپات مجرب در برخورد با بیماریهای مختلف موفقیتی بیش از 60درصد موارد دارند که بسته به علم و تجربه هومیوپات و نوع و شدت بیماری و اینکه در چه مرحله ای از بیماری مراجعه نموده اند متفاوت خواهد بود در کل اکثر بیماران می توانند به درمانی کامل برسند بدون آنکه نیاز باشد تا آخر عمر از داروهای شیمیایی برای کاهش آلام خود استفاده کنند.
طب هومیوپاتی برای تمام سنین قابل توصیه می باشد بطوریکه از نوزادان تا افراد کهنسال می توانند از درمان هومیوپاتی منتفع شوند.
پزشک هومیوپات :
پزشکان هومیوپات افرادی هستند که بعد از پایان دوره عمومی پزشکی دوره هومیوپاتی ( حداقل دو ساله) را طی نموده اند و علاوه بر تبحر کافی بر پزشکی رایج از علم و تجربه کافی در زمینه طب هومیوپاتی برخوردارند. متاسفانه بعصی از افراد بدون داشتن تحصیلات لازم و طی دوره های آموزشی کافی مبادرت به درمان می نمایند که نتایج ضعیف درمانی این عده گاه به کل جامعه هومیوپاتی منتسب میشود
هومیوپاتی امیدی دوباره به درمان را به میلیونها بیمار در سرتاسر جهان باز گردانده است آنجا که طب کلاسیک از پاسخ به بیماران ناتوان می ماند و توصیه ای جز داروهای تسکین دهنده ( و نه شفا دهنده) ندارد هومیوپاتی با نگرشی دیگر به بیمار و بیماری تجربه سلامت را بار دیگر به دردمندان نشان می دهد.
هومیوپاتی در حال حاضر دومین طب از نظر وسعت بیماران تحت پوشش در جهان است و میلیونها نفر در سراسر جهان برای درمان نزد هومیوپاتها مراجعه می نمایند. در انگلستان بیش از 50% پزشکان بیماران خود را در صورت لزوم نزد پزشکان هومیوپات ارجاع می دهند. در فرانسه بیشترین فروش داروها برای سرماخوردگی و آلرژی مربوط به داروهای هومیوپاتی می باشد.
در هندوستان بیش از 100000 پزشک هومیوپات فعالیت می کنند هومیوپاتی در بیش از 40 کشور جهان شناخته شده است و روز به روز بر طرفداران این علم افزوده می شود اکثر کشورهای اروپایی بخصوص انگلستان آلمان فرانسه کشورهای آمریکایی همچون کانادا ایالات متحده آرژانتین و حتی کشورهای افریقایی همچون غنا افریقای جنوبی همگی شاهد گسترش هومیوپاتی هستند.
سازمان بهداشت جهانی با حمایت از هومیوپاتی از کشورهای عضو در جهت ارتقا هر چه بیشترجایگاه این طب کمک می نماید
در ایران نیز هومیوپاتی تقریبا از 12 سال قبل به همت اساتید دانشگاه های تهران آغاز گردیده است.
هومیوپاتی از نظر وزارت بهداشت و درمان ایران به رسمیت شناخته شده است و پزشکان هومیوپات با رعایت ظوابط می توانند درمان بیماران را انجام دهند.
کاربرد ها:
درطب هومیوپاتی تلاش میشود تا با تقویت سیستمهای ایمنی، هورمونی، عصبی و مکانیسمهای فیزیولوژیک، بدن انسان را در شرایط ایدهال نگه داشت. تسکین علایم بیماری کاربرد نداشته بلکه سبب تقویت بدن شده و ریشه بیماری را در بدن درمان می کند. ب هومیوپاتی می تواند مکمل خوبی در کنار پزشکی باشد.
هومیوپاتی سیستم درمانى کاملى به موازات پزشکى رایج مى باشد، بدان گونه که از بیمارى هاى حادى نظیر سرماخوردگى و اسهال و استفراغ گرفته تا بیمارى هاى مزمنى نظیر سرطان ها و ایدز را مى تواند تحت درمان قرار بدهد. همچنین در حوادثى مثل شوک ها، پیچ خوردگى ها، شکستگى ها و ترمیم زخم ها و سوختگى ها کاربرد دارد. لکن در زمینه یک سرى از بیمارى ها درصد موفقیت، خیلى بالا و در بعضى دیگر درصد موفقیت، خیلى پایین مى باشد. مثلاً در بیمارى هایى مانند سردرد، سینوزیت، حساسیت هاى فصلى، مشکلات تیروئید، مشکلات قلبى و ریوى بخصوص آسم، کیست هاى سینه، ناراحتى هاى گوارشى دردهاى معده و ورم معده، سنگ هاى کلیوى، ناراحتى هاى ادرارى، اختلالات جنسى مثل سردمزاجى یا میل جنسى بیش از حد، مشکلات زنان و زایمان مانند نازایى و دیرزایى، فیبروم هاى رحمى، کیست هاى تخمدان و اختلالات پریود و دردهاى قبل از آن، دردهاى استخوانى و عضلانى و مشکلات پوستى و بخصوص مسائل روحى روانى نظیر افسردگى، اضطراب ها درصد موفقیت بسیار بالا مى باشد. ولى در بیمارى هایى مانند سرطان ها، M.S و ایدز درصد موفقیت بسیار پایین است.
به طور کلى ما نباید با روش درمانى هومیوپاتى با تعصب بى مورد برخورد کنیم، چرا که هدف، بهبودى بیمار در کوتاهترین، ایمن ترین و کم خرج ترین راه مى باشد. لذا مثلاً در مورد آپاندیسیت که ما فرصت کوتاهى داریم، باید تکلیف مریض را حداکثر در طى 24 ساعت معلوم نماییم. در این موارد ما داروى هومیوپاتى را تجویز کرده، لکن بیمار را سریعاً به بیمارستان معرفى مى کنیم. چنانچه داروى هومیوپاتى دقیق انتخاب شده باشد، بیمار لزومى به جراحى پیدا نخواهد کرد، در غیر این صورت بیمار باید حتماً جراحى شود. پس در این مورد محدودیت ما به علت زمان بوده است.
بیمارانى است که سالیان سال از داروهاى سنگینى مانند کورتون ها، هورمون ها، مخدرها، داروهاى شیمى درمانى و یا داروهایى نظیر لیتیوم و هالوپیریدول استفاده کرده اند. البته سابقه استفاده کردن از این داروها مغایرت صد در صد با استفاده از داروهای هومیوپاتى ندارد، لکن در این موارد مدت درمان بسیار طولانی خواهد بود و یا اینکه بیرون ریزى هاى شدیدى (Aggrevations) را بیمار مى بایست تحمل کند که بسیارى از اوقات این دو مورد ذکرشده خارج از تحمل بیمار مى باشد.
محدودیت دیگر هومیوپاتى در حوادث مى باشد. مثلاً در مورد شکستگى استخوان ها، شما الزاماً مى بایست استخوان را جا انداخته و گچ گیرى نمایید، اما مى توان در این موارد نوعى داروى هومیوپاتى را تجویز کرد که طول مدت جوش خوردن شکستگى را کوتاه نماید و یا رگ پاره شده را حتماً باید با جراحى ترمیم کرد ولى باز مى توان با داروى هومیوپاتى زمان بهبودى را تسریع نمود.
از دیگر موارد محدودیت هومیوپاتى روش زندگى فردى مى باشد. به عنوان مثال کسى که شغل او پر از استرس هاى کارى است، داروهاى هومیوپاتى بر او کم اثرتر خواهند بود، چرا که انرژى فرد دائماً در حال تحلیل رفتن است و یا اگر مثلاً شغل فرد با بى خوابى همراه باشد طبیعتاً این بى خوابى یک سرى مشکلات جسمى و روحى را براى او به همراه خواهد داشت.
هومیوپاتى تلقین نیست !
هومیوپاتى در گیاه پزشکی و دامپزشکی نیز کاربرد دارد و هم اکنون در کشور ما دامپزشکانى هستند که از این شیوه درمانی استفاده مى کنند، لکن باید دانست که روش تلقین درمانی نیز وجود دارد که متفاوت از هومیوپاتى مى باشد. شما مى توانید با تلقین برای خود سرطان درست کنید و یا حتی آن را معالجه نمایید ولی مسلماً برای این کار نیاز به انرژی زیاد و ساعت ها وقت مى باشد در حالی که در هومیوپاتى بیمار بدون آنکه بخواهد تمرکز خاصی را انجام دهد و یا وقت خاصی را برای درمان خود صرف کند، بهبودی مى یابد و این در موارد حاد کاملاً واضح است. به طوری که اغلب در این موارد فقط نام معجزه را مى شود بر آن نهاد. بسیاری از بیماران من بوده اند که با اسهال و استفراغ حاد و یا آنفلوانزاى حاد با حال عمومی کاملاً بد مراجعه کردند ولی با کمک داروهای هومیوپاتى در طی 24 ساعت و یا حتی هنگام خارج شدن از مطب کاملاً بهبود یافته بودند ولی به هر حال این واقعیت وجود دارد که اگر فردی به پزشک خود اعتقاد داشته باشد (صرف نظر از نوع طب به کار رفته) بهتر و سریع تر نتیجه مى گیرد.
اثر هومیوپاتی در زنان حامله و نوزادان :
داروهاى هومیوپاتى در مقادیر تجویزشده عارضه اى جانبى ندارند لذا نوزادان و خانم هاى بار دار حتى در سه ماهه اول حاملگى نیز مى توانند از آنها استفاده بکنند و اصولاً از آنجایى که فرزندان، بسیارى از حالات ذهنى و جسمى خود را از والدین شان به ارث مى برند، توصیه مى کنم کسانى که هنوز ازدواج نکرده اند و یا هنوز بچه دار نشده اند هرچه سریعتر، صرف نظر از اینکه احساس سلامت بکنند یا نکنند به یک پزشک هومیوپات مراجعه نمایند تا در طى روند استفاده از داروهاى هومیوپاتى بتوانیم نسلى سالم تر از خود و نه
بیمارتر، به جابگذاریم.
داروهای هومیوپاتی
در هومیوپاتى حدود 4000 نوع دارو وجود دارد که پس از شناسایى و آزمایش، روز به روز بر تعدادشان افزوده مى شود. منشأ داروهاى هومیوپاتى عمدتاً گیاهان (حدود 70%) و در درجه هاى بعدی املاح معدنی (حدود 20%) و حیوانات (حدود 7%) و مواد بیولوژیک (حدود 3%) مى باشند. مثال هایى از هر کدام عبارتند از:
گیاهان: بلادونا، که از گیاه بلادون به دست مى آید و دیجیتالیس که از گل انگشتانه به دست مى آید.
املاح: طلا، آهن، کلسیم و فسفر.
حیوانات: آپیس که از زنبور عسل و سپیا که از ماهى مرکب به دست مى آید.
و بیولوژیک: تایروایدینیوم که از تیروئید گوسفند به دست مى آید.
روش های تجویز دارو های هومیوپاتی :
امروزه در هومیوپاتى دو سیستم «هومیوپاتى کلاسیک» و «هومیوپاتى مدرن» وجود دارد که در سیستم هومیوپاتى کلاسیک چهار روش کار وجود دارد. اول سیستم قطره اى، دوم سیستم خشک، سوم سیستم محلول و چهارم سیستم . L.M.
در روش قطره اى، یک داروی خاص به شکل یک یا چند قطره در روز و یا در ماه به بیمار تجویز مى گردد. در سیستم خشک، پزشک حب هاى ریزى را که مى توانند سایزهاى مختلفى داشته باشند به بیمار تجویز مى کند و معمولاً توصیه مى نماید که آنها را در زیر زبان قرار بدهد. تعداد این حب ها مى تواند از یک عدد در ماه تا صرف چندین عدد از آنها در روز متغیر باشد.
در سیستم محلول پزشک یک و یا چند عدد از این حب ها را در آب حل کرده و به اندازه یک قاشق مرباخورى از این محلول و یا تمام آن را، به شکل ماهى یک بار و یا روزی چند بار تجویز مى نماید. در سیستم .L.M پزشک یک دارو را به شکل محلول در شیشه اى ریخته و تحویل بیمار مى نماید تا آن را در فواصل مشخص، از خود شیشه و یا مثلاً از پنجمین لیوان رقیق شده مصرف نماید.
داروی هومیوپاتی به شکل شربت و قرص
نوع دیگرى از داروهای هومیوپاتى نیز هستند که آنها را «داروهای ترکیبی» (Mixed) و یا (Complex) مى نامند که در سیستم پزشکی «هومیوپاتى مدرن» مورد استفاده قرار مى گیرند. براى ساختن این داروهای ترکیبی در واقع چند داروی هومیوپاتى که مثلاً بیشترین کاربرد را در سرماخوردگی دارند با هم مخلوط کرده و تجویز مى نمایند.
لازم به ذکر است که در خارج از کشور موادی به شکل داروهای تقویتی هومیوپاتیک و یا خمیردندان هاى هومیوپاتیک ساخته شده اند که با کاربری چاق کننده، لاغر کننده، تنظیم کننده قد، تقویت مو، تقویت انرژی، تقویت قوای جنسی، جلوگیری از پوسیدگی دندان و… عرضه مى شوند که تماماً در سیستم هومیوپاتى مدرن مى گنجند
به پایان آمد این دفتی حکایت همچنان باقیست ............
مقاله را با پخشی از خطبه اربعینی و تاریخی حضرت زینب (س)به پایان میبریم.
پروردگارا! حق ما را از دشمنان ما بگیر و از آنان که بر ما ظلم کردند، انتقام بکش و آتش غضب را بر کسانی که خون ما و حامیان ما را ریختند، فرو فرست. یزید! بدان که با این جنایت هولناک، پوست خود را شکافتی و با این عمل وحشیانهات، گوشت خود را پاره کردی. به زودی در عرصه محشر به محضر رسول الله صلی الله علیه و آله وسلم کشانده خواهی شد در حالی که بار سنگینی از مسئولیت ریختن خون فرزندان او و هتک حرمت خاندان و پارههای تنش را بر دوش داری. آن روز همان روزی است که خداوند همه پراکندهها را یکجا جمع مینماید و حق هر حقداری را به صاحبش باز میگرداند.
گاز خردل ( موستارد)
گاز خردل ( موستارد)
نمونه ای از کیموتروریسم از جنگ جهانی اول تا عصر حاضر
دکتر حسین جعفری عضو هیئت علمی دانشگاه آزاد اسلامی واحد پزشکی تهران گروه فارماکولوژی و سم شناسی
منت خدای را عز و جل سپاس بر یکتای بی همتای درود و سپاس پرورد گاری که عشق به آموختن را در نهادم قرار داد.
گاز خردل یا سولفور موستارد
گاز خردل یا سولفور موستارد یک ترکیب شیمیایی است که در جنگهای مختلف به عنوان سلاحهای شیمیایی مورد استفاده قرار گرفته است. گاز خردل برای اولین بار در جنگ جهانی اول به عنوان سلاح شیمیایی مورد استفاده قرار گرفت. بسیاری از نظامیان و غیر نظامیان شهرهای مختلف کشور ما هم در دوران دفاع مقدس قربانی استفاده از این سلاح شیمیایی شدند. در این مقاله درباره گاز خردل و نحوه کار و تاریخچه آن به عنوان سلاح شیمیایی میخوانید.

ترکیب شیمیایی گاز خردل
قبل از اینکه درباره نحوه کار گاز خردل بنویسیم، باید بدانید که اصطلاح گاز در سلاحهای شیمیایی به چه معناست. ممکن است با شنیدن واژه ” گاز ” یاد ماده ای به شکل بخار بیفتید. این تصور خیلی درست نیست؛ اصطلاح گاز در سلاحهای شیمیایی میتواند به موادی به شکل گاز، جامد و مایع باشد و معمولاً در یکی از سه دسته پزشکی زیر قرار میگیرد:
1-گازهای کشنده که میتوانند منجر به از کار افتادگی یا مرگ شوند.
2-گازهای مزاحم که تلفاتی در پی ندارند اما فعالیتهای سربازان دشمن را مختل میکنند.
3- گازهای تصادفی که شامل گازهایی میشوند که مستقیماً به سلاحهای شیمیایی مربوط نیستند و سربازان در حین جنگ با آنها برخورد میکنند، مثل گازهای بیش از حد مواد آتش زا در حین درگیری.
گاز خردل یا عامل خردل یک گاز سمی است که به همراه گازهای کشنده تری مثل گاز کلر و سارین در دسته اول جا میگیرد.
گازهای غیر سمی مثل گاز اشک آور در دسته دوم قرار میگیرند. اگرچه گاز اشک آور عامل بسیار مهمی در جلوگیری از پیشروی دشمنان محسوب میشود اما اثر کشنده ندارد. اما گار خردل به هیچ وجه اینطور نیست.

گاز خردل یا سولفور موستارد، نامش را از رنگ زرد و بوی شبیه به موستاردش گرفته است. این گاز یک عامل تاول زا و تبخال آور است که به شکلهای بخار، جامد و مایع بکار میرود.
گاز خردل در جنگ جهانی اول
در طول جنگ جهانی اول استفاده از سنگر رونق زیادی داشت و ارتش ها میتوانستند خیلی بیشتر از قبل بهم نزدیک شوند. اما به ندرت پیش میآمد که سرباز ها اقدام به حرکت در بین خطوط مشترک کنند چون احتمال مجروح شدن در این نواحی بسیار زیاد بود. بخاطر همین ترس اغلب اوقات نبردهای رو در رو به بن بست میرسید و دو طرف بدون حرکت باقی میماندند. عوامل شیمیایی مثل گاز خردل راهی برای شکستن این بن بستهای عملیاتی محسوب میشد.
اولین اقدام آلمان برای استفاده از سلاحهای شیمیایی در سال ۱۹۱۵ و در بلژیک به شکل گاز کلر اتفاق افتاد. استفاده از این گاز باعث شد بخش اعظمی از نیروهای خط مقدم پراکنده شوند و فرار کنند. در این نبرد بیش از ۵ هزار نفر از نیروهای مخالف آلمان بخاطر استنشاق گاز کلر کشته شدند. کلر گلوی قربانیان را می سوزاند و باعث مرگ در اثر خفگی میشود؛ درست مثل کسانی که در اثر استنشاق دود ناشی از آتش سوزی دچار خفگی میشوند. آلمان اولین کشوری بود که در سال ۱۹۱۷ و در طی جنگ جهانی اول از گاز خردل استفاده کرد. آنها گلوله های توپ و نارنجک ها را به گاز خردل مجهز میکردند و آنها را به مجاورت نیروهای هدف پرتاب میکردند.
نیروهای متفقین بعد از چندبار مواجهه با گاز خردل اصطلاح Hot Stuff را برای آن انتخاب کردند که بصورت اختصار به آن H.S یا H میگفتند. با پایان جنگ جهانی اول، سلاحهای شیمیایی بکار رفته در این جنگ بیش از ۱ میلیون مجروح و ۱۰۰ هزار نفر کشته بجا گذاشت. بخاطر همین حجم وسیع قربانی و کشته این سلاحها با نام سلاحهای کشتار جمعی شناخته
شدند.
وقتی فردی برای اولین بار با گاز خردل مواجه میشود، ممکن است متوجه تاثیر گذاری آن هم نشود. بهترین راه برای شناسایی گاز خردل بوی آن است. سربازانی که هدف سلاحهای شیمیایی قرار میگیرند، به سختی متوجه استفاده از گاز شیمیایی توسط دشمن میشوند اما از همان لحظات ابتدایی بوی متفاوتی را احساس میکنند. متاسفانه بینی انسان خیلی زود به بوی گاز خردل عادت میکند و این توهم را در سربازان ایجاد میکند که گاز از بین رفته است. بنابراین یکی از خطرناک ترین ویژگیهای گاز خردل به یکی از مطلوب ترین ویژگیهای آن به عنوان یک سلاح شیمیایی تبدیل میشود. شناسایی گاز خردل بسیار دشوار است و فقط در صورتی ممکن است که تحت حمله مستقیم قرار بگیرید.

عوارض تنفسی گاز خردل
تنگی نفس
ترشح خلط
- غلیظ بودن اخلاط
- غلیظ شدن خون و ... دلایل متعددی برای سرفههای مداوم وجود دارد. اولین دلیل برای این سرفهها، وجود التهاب در مجاری تنفسی است. این التهاب باعث میشود که سلولهای التهابی بدن به منطقه آمده و در جدار مجاری هوایی مستقر شوند: استقرار این سلولهای التهابی در مجاری هوایی خود باعث سرفه میشود. از طرفی این سلولهای التهابی موادی ترشح میکنند که باعث تخریب بافتهای اطراف و پیشرفت بیماری میشود.
دومین دلیل این است که در بیماریهای مزمن انسدادی ریه، سلولهای تولید کننده خلط در مجاری هوایی زیاد میشود، در نتیجه میزان ترشحات در مجاری زیاد شده و باعث ایجاد سرفه میشود.
علاوه بر دو عامل ذکر شده، درجاتی از افزایش حساسیت مجاری هوایی نیز ایجاد میشود که در نتیجه با ورود کوچکترین عامل تحریک کننده به ریه، سرفه ایجاد میشود.
بروز درد در قفسهی سینه
درد در قفسه سینه چند علت دارد:
گاهی وقتها به علت تنگی نفس شدید و افزایش فعالیت تنفسی، عضلات قفسه صدری که عمل دم و بازدم را انجام میدهند، دچار خستگی شدید شده، درد ایجاد میکنند.
غلیظ شدن خلط داخل مجاری نیز باعث میشود که تخلیه آنها به خوبی انجام نشود و در برخی مجاری انسداد ایجاد کند، تلاش برای خارج کردن این خلطهای غلیظ شده نیز گاهی موجب بروز درد میشود.
از طرفی، گاهی وقتها پرده های پوشاننده ریه ها نیز ملتهب شده و در نتیجه با هر تنفس به علت روی هم کشیده شدن این پردهها درد ایجاد میشود. در مراحل پیشرفتهی بیماری، غلظت خون بالا میرود. این مسأله نیز باعث ایجاد درد در قفسه سینه میشود. (هم به علت افزایش تنگی نفس و هم به علت بسته شدن رگها.)
کاهش اکسیژن خون باعث میشود که اکسیژن کمتری به بافتهای مختلف برسد در نتیجه خود بافت قلب هم که برای انجام فعالیت عادی خود نیاز به اکسیـژن دارد نیز دچار کمبود اکسـیژن شـده و درد در قفسه سینـه ایجاد میگردد
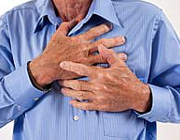
چرا دایم از سینه خلط خارج میشود؟
علت وجود خلط دایمی این است که هم تعداد و هم اندازه سلولهای تولید کننده خلط در مجاری تنفسی در اثر وجود التهاب و تحریک موضعی زیاد میشود. در نتیجه میزان ترشح خلط افزایش مییابد. از طرفی چون مژکهایی که در مجاری هوایی قرار دارند، تخریب شده اند و فعالیت آنها کم شده است، خروج طبیعی خلاء که در حالت عادی به صورت تدریجی انجام میشود، مختل شده و تجمع خلط به صورت محسوسی ایجاد میشود.
از طرف دیگر، بروز عفونتهای پی در پی تنفسی نیز خود عامل دیگر افزایش ترشح خلط است.
چرا گاهی وقتها در خلط خون دیده میشود؟
در فـرد آسیب دیده از گازهای شیمیایی، هم راههای هوایی و هم رگهای خونی که به این راههای هوایی وارد میشوند، آسیب دیده است. گاهی وقتها وقتی سرفه میکنید، به علت فشاری که به این کیسه های هوایی و عروق وارد میشود، تعدادی از موی رگها در راههای هوایی پاره میشوند. در نتیجه مقداری خون با خلط مخلوط شده و همراه با سرفه خارج میشوند.
آیا خطر ابتلا به سرطان ریه وجود دارد؟هر چند مطالعات زیادی در مورد سرطان زا بودن گاز خردل بر روی انسان انجام نشده است، ولی با بررسیهای به عمل آمده بر روی سرباز انی که در جنگ جهانی اول در معرض گاز خردل قرار گرفتـهاند یا افرادی که در کارخانههای تولید گاز خردل کار میکردهاند، مشخص شده است که احتمال بروز سرطان ریه در این افراد نسبت به افراد عادی بیشتر است.
این سرطان بیشتر در نای و راههای هوایی بزرگ ایجاد میشود.
در جانبازان شیمیایی جنگ تحمیلی، هنوز مطالعهی وسیعی که نشان افزایش احتمال سرطان ریه باشد، انجام نشده است، ولی با تحقیقات فعلی روی جانبازان، میشود گفت که افزایش احتمال سرطان ریه در این بیماران قابل توجه نیست. تحقیقات متعددی که در کارخانههای تولیدی گاز خردل و در مجروحان جنگهای اول و دوم جهانی انجام گرفته، نشان میدهد تماس طولانی مدت با گاز خردل میتواند درصد ابتلا به سرطان ریه را زیاد کند، ولی افزایش درصد ابتلا با یک بار تماس و به مدت کم ثابت نشده است.
ضایعات چشم
ضایعات چشم بستگی به میزان تماس و فرم خردل (بخار یا مایع) دارد. بخار خردل تغییرات دائمی کمتری را نسبت به مایع خردل بهجای میگذارد و بندرت و به تنهایی سبب نکروز قرنیه میشود. ملتحمه چشم در تماس با خردل دچار نکروز، پوسته پوسته شدن و ادم میگردد. عنبیه و اجسام مژگانی دچار التهاب میشوند. یکی از اثرات دیررس آن کوری کامل چشم است که با کراتیت قرنیه همراه است.
ضایعات پوست:
ضایعات پوست ناشی از خردل بمانند ضایعات حاصل از سوختگی میباشد. معمولاً 4-2 ساعت پس از تماس علائم پوستی (اریتم) ظاهر شده و پس از 18 ساعت پوست تاول زده و نکروز پیشروندهای آغاز میشود. 6-4 روز بعد از تماس جای زخم دچار ادم و پرخونی موضعی شده و 19 روز پس از تماس یکاسکار پیگمانته باقی خواهد ماند. لازم به ذکر است که خطر عفونت ثانویه نیز وجود دارد.
علائم و نشانههای مسمومیت حاد
فرد پس از تماس با خردل (بخصوص در تماس پوستی)، ممکن است مدت زمانی را بدون علامت بگذارند. طول این مدت به نحوه تماس، دمای محیط و احتمالاً حساسیت فرد بستگی دارد. علائم پوستی: 2 تا 48 ساعت پس از تماس، اریتم همراه با خارش ایجاد میشود. در مرحله بعد از اریتم، ابتدا تاولهای بسیار کوچک تشکیل میگردد که بتدریج به تاولهای بزرگ با جدار بسیار نازک تبدیل میشوند. کنده شدن تاولها، درد شدید را ایجاد خواهد کرد.
بررسی ها نشان داده است که محتوای تاولها نمیتواند تاولزایی مجدد داشته باشد. سرعت روند التیام ضایعات پوست کند است و پس از بهبود زخم که حدود سه هفته به طول میانجامد، اسکار هایپرپیگمانته بر جای خواهد ماند.
اقدامات توصیه شده بر اساس تجربیات بالینی:
1- استفاده از داروهای ضد استفراغ مثل فنوتیازینها
2- استفاده از هپارین به منظور جلوگیری از ترمبوز وریدی عمیق
3- استفاده از متیل پردنیزولون بصورت تکدوز (2 گرم) جهت محافظت عمومی در برابر صدمات بافتی.
4- استفاده از H2 بلوکرها جهت جلوگیری از زخمهای استرسی
5- استفاده از ویتامینهای C و B12 و فولیکاسید
نتیجه نهایی گاز خردل
گاز خردل حاوی چهار عنصر موجود در جدول تناوبی است : کربن، سولفور، کلر و هیدروژن . سولفور و کربن حالت گازی به این ماده شیمیایی میدهند و بوی آنها در هر دو حالت جامد و مایع مشخص است. فرمول ملکولی دقیق گاز خردل C4H8Cl2S است.
گاز خردل به صورت خام شبیه روغن موتور استفاده شده سنگین و کثیف است. گاز خردل بخاطر دمای انجماد نسبتاً بالایی که دارد (۱۴ درجه سانتیگراد) سلاح شیمیایی خوبی برای نواحی سرد محسوب نمیشود. این گاز در نواحی سردسیر خوب پخش نمیشود و قبل از استنشاق توسط نیروهای دشمن روی زمین خواهد ریخت.
گاز خردل چیزی نیست که بتوان آن را در طبیعت زیر یک سنگ کوهستانی یا داخل سنگهای معدن پیدا کنید. شیمی دانی که تصادفاً به ترکیب گاز خردل دست یافت، بلافاصله متوجه شد که این ماده در صورت استنشاق مخرب و حتی کشنده است. بسیاری از محققان فریدریش گاتری را به عنوان اولین سازنده گاز خردل در سال ۱۸۶۰ میشناسند. کمپانی داروسازی Dow هم اولین کمپانی بوده است که گاز خردل را به صورت انبوه تولید کرده است (طی جنگ جهانی دوم)
پرندگان به برگ های آرام پناه می برند زیرا دل های پاک چون برگ های
آرام هستند بی انتها و قابل اعتماد.
فلزات سنگین(Heavy Metals)
مسمومیت ها و بیماری های ناشی از مواجه با آنها و روش های مقابله
دکتر حسین جعفری عضو هیئت علمی دانشگاه آزاد اسلامی واحد پزشکی تهران گروه فارماکولوژی
به نام خداوند گاری که نعمت نفس را بر ما ارزانی داشت باشد که در هر نفسی به جا آوریم شک بی همتایی اش را
تقدیم به: آنان که فرو زندگان چراغ علم و دانش اند
با پیشرفت و توسعه فناوری و افزایش جمعیت، گسترش آلودگی در مناطق مختلف جهان به ویژه مناطق صنعتی، معدنی وکشاورزی رشد چشمگیری داشته است. خاک به عنوان یکی از منابع دیر تجدید شونده نقش مهمی در چرخه عناصر آلی و معدنی ایفا میکند و به عنوان یک محیط پویا، حیات موجودات را میسر می سازد. آلودگی عناصر شیمیایی یکی از عوامل اصلی تخریب محیط زیست محسوب می گردد.
در میان آلاینده های شیمیایی، فلزات سنگین به لحاظ تاثیرهای اکولوژیکی، بیولوژیکی و بهداشتی از اهمیت ویژه ای برخوردارند. آلودگی خاک خطرات روزافزونی برای سلامتی انسانها ومحیط زیست دارد.عناصرسنگین از جمله مهمترین آلاینده های محیط زیست به شمار می آیندکه در چند دهه اخیربه شدت موردتوجه قرارگرفته اند.تجمع عناصر در خاک بویژه در زمینهای کشاورزی,امری تدریجی بوده وغلظت عناصرسنگین میتواند به سطحی برسد که امنیت غذایی بشر راتهدید نماید.سالانه هزاران تن از این عناصرکه ناشی ازفعالیت های شهری,صنعتی وکشاورزی است,وارد خاک میشود.مطالعه محققان مختلف در داخل کشورنشان میدهد تشدید فعالیت های صنعتی کشور از یک سو وعدم رعایت مسائل واستانداردهای زیست محیطی از طرف بعضی از صاحبان صنایع ازسوی دسیگر موجبات آلودگی محیط زیست بعضی از مناطق کشور رافراهم ساخته است.آلودگی خاک به فلزات سنگین اتفاق نادری نیست.آلودگی فلزات سنگین در بیشتراز 56 درصد سایتهای با سرمایه گذاری بالا در ایالت متحده ودر شالیزارهای برنج تایوان وژاپن یافت شده اند.به علاوه سمیت فلزات سنگین مسئول بیش از 100 مرگ درژاپن در چنددهه اخیر بوده اند.

خصوصیات فلزات سنگین:
فلزات سنگین، عناصری با وزن اتمی 63 تا 200 و وزن مخصوص بیشتر از 4 هستند. برخی از فلزات سنگین به مقدار کم مورد نیاز ارگانیسمهای زنده هستند؛ هر چند افزایش بیش از حد همین فلزات سنگین ضروری میتواند برای ارگانیسمها مضرباشد . فلزات سنگین غیر ضروری شامل آرسنیک، آنتیمون، کادمیم، کرم جیوه، و سرب است که این فلزات در رابطه با آلودگی خاک و آبهای سطحی بسیار مهم هستند و مورد توجه قرارمیگیرند . فلزات سنگین بدلیل غیر قابل تجزیه بودن و اثرات فیزیولوژیکی آنها بر موجود زنده درغلظتهای کم ، حائز اهمیت شناخته شده اند . در جدول تناوبی به آن تعداد از عناصر که وزن اتمی بالایی داشته و در درجه حرارت اتاق خاصیت فلزی دارند فلز سنگین اطلاق میشود. از آنجایی که تعاریف مختلفی برای این عناصر شده و در این طبقه عناصر مختلفی قرار داده شده اند باید تنها از اصطلاح فلزات و یا شبه فلزات استفاده نمود. بر اساس این تعاریف فلزات مس تا بیسموت در جدول تناوبی که دانستیته بیشتر از4 دارند به عنوان فلزات سنگین تعریف شده اند. در جدول تناوبی به فلزات گروه3 تا 16در تناوب 4 و 5 به بعد فلزات سنگین میگویند. بسیاری از این عناصر نه تنها برای حیات بیولوژیکی ضروری نیستند بلکه بسیار هم خاصیت سمی دارند. ارگانیسمهای زنده به مقادیر بسیار کمی از فلزات سنگین برای ادامه رشد و بقاء نیار دارند که به اصطلاح به آنها Trace Elements میگویند مثل آهن، کبالات، مس، منیزیم، مولیبدن وانادیم، استرنیم و روی و اگر از آن حداقل مورد نیاز و ضروری افزایش یابند باعث اخلال در رشد میگردند.

سایر فلزات سنگین مانند جیوه، سرب و کادمیم عناصر حیاتی نبوده و اثرات سودمندی بر حیات ارگانیسمهای زنده ندارند به طوریکه تجمع آنها در بدن موجودات زنده به خصوص پستانداران باعث بیماریهای خطرناکی میگردد. مسیرهای ورود به بدن پستانداران به طور معمول از طریق هوای آلوده که در مناطق صنعتی پس از بارندگی وارد خاک و آبزیرزمینی میشوند و همچنین از طریق دریاها و اقیانوسها میباشد.
در مسمومیتهای ناشی از مصارف دارویی، فلزات سنگین شامل آهن، منیزیم، آلومینیوم و برلیوم میباشند. درمبحث حفاظت محیط زیست، بهداشت و سلامت انسانها فلزاتی مانند سرب، جیوه، مس، کادمیوم، نیکل،کروم و..جزء گروه فلزات سنگین بوده که این عناصر و بسیاری از ترکیبات آنها به لحاظ اثرات سوء و زیانبارشان برسلامت انسان و محیط زیست از سموم پرخطر پیرامون ما محسوب میگردند.
این سموم در هوای تنفسی، آب آشامیدنی، مصالح ساختمانی، لوازم آشپزخانه و حتی البسه موجود میباشند. یکی از اساسی ترین مسئله ها در ارتباط بافلزات سنگین عدم متابولیزه شدن آنها در بدن میباشد. در واقع فلزات سنگین پس از ورود به بدن دیگر از بدن دفع نشده بلکه در بافتهایی مثل چربی، عضلات، استخوانها و مفاصل رسوب کرده و انباشته میگردند که همین امرموجب بروز بیماریها و عوارض متعددی در بدن میشود. فلزات سنگین همچنین جایگزین دیگر املاح و مواد معدنی مورد نیاز در بدن می گردند. مثلا در صورت کمبود روی در مواد غذایی کادمیوم جایگزین آن میگردد. به طور کلی اختلالات عصبی )پارکینسون، آلزایمر، افسردگی، اسکیزوفرنی(، انواع سرطانها،فقر مواد مغذی، بر هم خوردن تعادل هورمونها، چاقی، سقط جنین، اختلالات تنفسی و قلبی عروقی، آسیب به کبد، کلیه ها و مغز،آلرژی و آسم، احتلالات غدد درونریز، عفونتهای ویروسی مزمن، کاهش آستانه تحمل بدن، اختلال در عملکرد آنزیمها، تغییر درسوخت و ساز، ناباروری، کم خونی، خستگی، تهوع و استفراغ، سردرد و سرگیجه، تحریک پذیری، تضعیف سیستم ها، پیری زودرس، اختلالات پوستی، کاهش حافظه، بی اشتهایی، التهاب مفاصل، ریزش مو، ایمنی بدن، تخریب ژن پوکی استخوان و در موارد حاد مرگ از نتایج اثرات ورود فلزات سنگین به بدن انسان میباشد. رعشه و لرزش در اثر پارکینسون از طرفی خاصیت تجمع پذیری فلزات سنگین در گیاهان و ورود آنها به زنجیره غذایی خطرات ناشی از آنها را دو چندان می کند. با رشد صنعت و افزایش مصرف مواد شیمیایی ورود آنها در آب، خاک و هوا و آلوده شدن محیط احتمال رویاروئی انسان با خطرات ناشی از آنها بیشتر شده است .
اختلال در سیستم هورمونی (غده تیروئید)
مصرف طلا در انگشتان سبب تغییر در مفاصل شده است
اثرات سمی فلزات سنگین بر بدن انسان: آلودگی محیطی و تحت تأثیر قرار گرفتن انسان توسط فلزات سنگین مانند جیوه، کادمیوم و سرب یک مشکل جدی و در حال رشد در دنیا شده است. متأسفانه پیدایش و کشف این فلزات در پنجاه سال اخیر باعث افزایش نمایی استفاده از فلزات سنگین در تولیدات و فرآیندهای صنعتی بوده است. ما روزانه به طور غیر مستقیم از طریق ترکیبات زیستی مختلف، غذا، آب و هوا در معرض آلودگی این فلزات هستیم. فلزات سنگین ماده اصلی تشکیل دهنده پوسته زمین هستند. از آنجاییکه این فلزات به آسانی تجزیه نشده و از بین نمیروند، به عنوان مواد آلود کننده محیطی پایدار به شمار میروند. سرب یکی از مهمترین عناصر سنگین و سمی است که از طریق خوردن آب و غذا و از راه تنفس وارد بدن میشود. به محض بلعیدن، این فلز با بیومولکولهای بدن مانند پروتئینها و آنزیمها به شکل ترکیبات بیوتوکسیک پایدار در میآید. در نتیجه ساختار آنها، تغییر کرده و فعل و انفعالات زیستی آنها با مشکل مواجه میشود. آلودگی سرب باعث جلوگیری از سنتز هموگلوبین، آسیب به عملکرد کلیه ها، سیستم باروری، مفاصل، سیستم قلبی عروقی، آسیب حاد و مزمن به سیستم عصبی مرکزی و سیستم عصبی جانبی میشود. در اطفال سمیت سرب باعث رشد ضعیف سلولهای خاکستری مغز، و در نتیجه بهره هوشی کم میشود. سمیت حاد و مزمن سرب باعث بروز بیماریهای روانی میگردد. مزاح 2 دانشمند در مورد سمیت های فلز سرب مسمومیت ناشی از فلزات سمی بدیهی است که بدن انسان به مقادیر مختلفی فلزات نیاز دارد ولی درصورتی که این میزان بیش از حد معمول باشد میتواندموجب بیماری و یا حتی مرگ انسان شود. مصرف مقدار کم فلزات سنگین سمی مانند آرسنیک و سرب میتواند آسیب های بسیار جدی برروی سلامت انسان داشته باشد. این در حالی است که فلزاتی مانند باریم، نیکل وکادیوم دارای مصارف پزشکی هستند. زباله های سمی، کار در محیط های خاص، لوله های سربی قدیمی، هوایآلوده، آب و مواد غذائی آلوده می توانند باعث این مسمومیت شوند. فلزات سمی، فلزاتی هستند که به صورت ترکیبات سمی محلول هستند و از لحاظ بیولوژیکی هیچ نقشی ندارند. این بدین معنی است که هیچ گونه موادمعدنی ضرری برای بدن انسان ندارند. فلزات سبک مانند بریلیوم نیز می تواند سمی باشد. همچنین برخی فلزات سنگین مانند آهن به غیر از اینکه سمی به حساب نمی آید بلکه دارای مقداری مواد مغذی نیز می باشد میزان سمی بودن فلز، رابطه مستقیمی با انحلال پذیری آن فلز دارد . فلزات سنگین سمی: شبه فلز: آرسنیک فلز باریم ، سرب و جیوه فلزاتی که حاوی مواد رادیواکتیو هستند: اورانیم ، رادیوم و اکتینیم علائم ناشی از مسمومیت های فلزی: از نشانه ها و علائم مشخص این نوع مسمومیت، تغییر رنگ پوست یا تغییرات رفتاری هستند. برخی از علائم نیز تنها توسط فرد مسموم قابل احساس هستند مانند سردرد و یا بی خوابی. از علائم دیگر مسمومیت بر اثر فلزات سنگین سمی می توان گیجی، درد عضلات و مفاصل، سردرد، از دست دادن حافظه کوتاه مدت، ناراحتی های دستگاه گوارش، ناتوانی در هضم غذا، مشکلات بینائی و خستگی مزمن را نام برد. تشخیص نوع مسمومیت: به دلیل دشوار بدون تشخیص اینکه مسمومیت به علت کدام فلز سنگین سمی بوجود آمده، به این منظور یک رویکرد کلی در نظر گرفته می شود. به این صورت که مسمومیت بر اثر فلزات سنگین شامل: جیوه، سرب،آلومینیوم،آنتیموان،آرسنیک، کادمیوم، کروم، مس، نقره، روی، قلع در یک گروه نظر گرفته می شود. همچنین در نتیجه ترکیب جیوه و نقره آلیاژی به نام آمالگام (Amalgam) بوجود می آید که به عنوان مسمومیت ناشی از آمالگام (Amalgam Illness) شناخته شده است.
درمان و پیشگیری مسمومیت های فلزی
اولین قدم در هرگونه از مسمومیت فلزات سنگین شناسائی عناصر سمی و آغاز فرایند سم زدائی بدن است. استفاده از داروهای کی لیت (chelating) کی لیت فرایندی است که طی آن یک ترکیب شیمیایی با یک یون فلزی ترکیب شده و آن را بصورت محکم نگه میدارد. موادی که دارای چنین خاصیتی هستند در درمان مسمومیت با فلزات بکار میروند نیز تجویز می گردد و به طور همزمان با آن، انجام عمل جمع آوری ادرار به مدت 24 ساعت به منظور تعیین سطح فلز موجود در بدن انجام می پذیرد. علائم بهبود ممکن است در عرض چند هفته قابل رویت باشد ولی درمان کامل ممکن است 6ماه تا 2 سال طول کشد. اگرچه درمان به طور کامل امکان پذیر است ولی بسیاری از افراد از عوارض ناشی از مسمومست ناشی از فلزات مدت طولاتی رنج می کشد. برخی از آسیب ها مانند آسیب های کبدی یا مغزی، ممکن است غیر قابل بازگشت بوده و فرد تا پایان عمر از عواقب ناشی از مسمومیت آن رنج می برد.
بیماران مبتلا به اسکیزوفرنی در اثر مسمومیت با فلزات سنگین
مواد غذائی مناسب برای سم زدائی بدن ناشی از مسمومیت فلزات سنگین سیر اثری محافظت کننده، در برابر مسمومیت بر اثر فلزات سمی را دارد. اگرچه سیر این مواد سمی را از بدن از بین ببرد ولی قادر به مقاوم کردن بدن در برابر این سموم می باشد. گشنیز می تواند به دفع سموم فلزات مانند جیوه از روی سیستم عصبی بدن کمک کند. هنگامی که شما گشنیز مصرف می کنید مواد سمی را از مغز به سمت بافت های همبند)یا همان بافت پیوندی که ازجمله وظایف آن حفاظت و پشتیبانی از بافتهای دیگر است( و یا مدفوع حرکت داده و در نتیجه سموم را دفع می کنید. قابل ذکر است که تأثیر گشنیز تازه نسبت به گشنیز خشک شده بیشتر است. فیبر محلول در سبزیجات و میوه های حاوی پکتین : میوه ها و سبزیجات سرشار از پکتین موجب فرآیند کی لیت شده و میزان دفع سرب توسط ادرار را افزایش می دهند. این سبزیجات و میوه ها شامل:گلابی، سیب سبز، مرکبات، کلم، انگور، چغندر و هویج هستند.
غذاهای غنی از آمینو اسیدها یکی دیگر از عوامل کی لیت به صورت طبیعی هستند. منابع آمینو اسیدهای گیاهی شامل گیاهانی مانند غلات سبوس دار نظیر سبوس جو دو سر، بلغور جو دو سر، ذرت، اسفناج، هویج، شلغم، انگور و انار هستند. غذاهای غنی از گوگرد- این منابع غذائی شامل پیاز، گل کلم، بروکلی و کلم بروکسل هستند که موجب کی لیت طبیعی بدن می شوند. ریشه گیاه بابا آدم به دلیل داشتن خواص ضد قارچی، ضد تومور و ضد باکتری، به عنوان ماده سم زدایی فلزات سنگین از بدن شناخته شده است.
تصویر گیاه بابا آدم
اگر شما دچار مسمومیت بر اثر فلزات سنگین شده اید، باید مواد غذایی ذکر شده را به رژیم غذائی خود اضافه کرده و در مقابل از مصرف خوراکی های فرآوری شده و حاوی مواد شیرین کننده مصنوعی اجتناب کنید. دانش پزشکی قادر به درمان مسمومیت ناشی از فلزات سمی می باشد ولی باید توجه داشته باشید که انتخاب موادغذائی مناسب تا میزان بسیار زیادی خطرات ناشی از این نوع مسمومیت ها را کاهش می دهد، پس حدالامکان تغذیه ای سالم و مناسب داشته باشید.
چه دعایی کنمت بهتر از این خنده ات از ته دل گریه ات از سر شوق دلت کلبه ای از مهر و صفا قلب تو جلوه ای از عشق و ارادت به خدا کسی که در برابر خداوند زانو میزند می تواند برابر هر کسی
بیماری MS چیست ؟ درمان آن چگونه است؟
بیماری MS چیست ؟ درمان آن چگونه است؟
بیماری MS چیست ؟ درمان آن چگونه است؟
دکتر حسین جعفری عضو هیئت علمی دانشگاه آزاد اسلامی واحد پزشکی تهران گروه فارماکولوژی و سم شناسی
به مناسبت این ایام سخن را با این بیان روایت شده از حضرت امام حسین (ع)معلم و پرچم دار دین و شهادت آغاز می نماییم:
«إن کان دین محمّد لمیستقم الاّ بقتلی فیاسیوف خذینی»
اگر دین جدم محمد جز با کشته شدن من بر پا نمی ماند پس ای شمشیر ها مرا دریا بید.
این جمله یکی از قصار معروف آن حضرت می باشد:
اگر سه چیز نبود , هرگز فرزند آدم سر تسلیم فرو نمی آورد : فقر و نیازمندی , بیماریو مرگ .
(Multiple sclerosis) یاMS یک بیماری ناتوان کننده است که مغز و نخاع را تحت تاثیر قرارداده و باعث از دست دادن کنترل، دید، تعادل و حواس (بی حسی) میشود. در بیماری ام اس اعصاب مغز و نخاع توسط سیستم ایمنی بدن آسیب میبینند، که به این اختلال بیماری خود ایمنی میگویند. بیماری های خود ایمنی بیماری هایی هستند که در آنها سیستم ایمنی بدن که وظیفه شان حفاظت از بدن و نابود کردن آسیب رسانهای خارجی همچون باکتری هاست، اشتباها شروع به حمله به بافتهای بدن مینمایند. در بیماری ام اس، سیستم ایمنی بدن شروع به حمله به مغز و نخاع دوتا از اجزاء مهم که سیستم مرکزی اعصاب را کنترل میکنند، کرده و باعث فلج شدن و از کارافتادگی آنها میشود. سایر بیماریهایی خود ایمنی شامل لو پوس و آرتریت روماتوئید میشود .
آسیب دیدن اعصاب در بیماری ام اس سیستم مرکزی اعصاب از میلیونها عصب تشکیل شده که وظیفه انتقال پیامها بین مغز و اجزای بدن را برعهده دارند. این اعصاب پوشیده از لایهای محافظ بنام myelin (نوعی چربی) که از تداخل اعصاب باهم جلوگیری مینماید(کاری که لایه محافظ سیمهای الکتریکی انجام میدهد). در بیماری ام اس سیستم ایمنی بدن شروع به آسیب رساندن به این جربی ها کرده و با این کار باعث میشود، انتقال پیام توسط این اعصاب مختل شده و مغز قدرت کنترلی خود بربدن را از دست دهد. در این شرایط بدن دچار کاملا فلج و ناتوان میشود.
هرچند که شفایی برای بیماری ام اس وجودندارد، اما با درمان و مراقبت میتوان حملات ام اسی و سرعت پیشرفت بیماری را کاهش داد. برطبق انجمن ملی ام اس آمریکا حدود 400000 آمریکایی به این بیماری مبتلا هستند و این بیماری بین زنان دو تا سه برابر شایعتر از مردان است. همچنین بیشترین خطر ابتلا به این بیماری بین نوجوانی و سن 50 سالگی میباشد.
علایم ابتلا به بیماری ام اس
نشانهها و علایم ابتلا به ام اس بین افراد مختلف، مکان اعصاب تحتتاثیر و در زمانهای مختلف متفاوت بوده و میتوانند تغییر یابند، علایم ام اس شامل :
ضعف و یا بحسی یکی یا تعدادی از اعضای بدن.
ازدست دادن نسبی و یا کامل بینایی معمولا در یک چشم بعلاوه درد در حرکت دادن چشم(اختلال عصب بینایی)
دوبینی یا تاری دید
سوزن سوزن شدن و یا درد در بعضی از بخشهای بدن
شوک الکتریکی هنگام بعضی حرکات خاص سر
لرزش بدن و یا عدم هماهنگی بدن
لکنت زبان ،خستگی و گیجی
حساسیت به گرما در افراد مبتلا به ام اس عادی بوده و کمی افزایش دمای بدن میتواند محرک و یا بدترکننده بیماری ام اس باشد.
افراد در ابتدای ابتلا به بیماری عودکردن گهگاه این علایم و سپس ناپدید شدن موقتی این علایم را احساس میکنند. بعضی از افراد مبتلا به نوع خوشخیم این بیماری بوده و بعد از حمله اولیه دچار حمله دیگری نشده و بیماریشان پیشرفت نمیکند.
چگونه این بیماری تشخیص داده می شود؟
مشکوک می شوند که بیمار نسبتاً جوان با علائم حرکتی و یا MS به حسی که مرتباً حالت فعال و سپس خفته بخود می گیرد مواجه شوند. پزشکان مانند هر بیماری دیگری باید یک تاریخچه پزشکی دقیق را در کنار معاینه فیزیکی فرد قرار داده تا بتوانند به تشخیص MS نزدیک شوند. البته برای رسیدن به یک تشخیص قطعی باید مجموعه ای از تستها را برای کنار گذاشتن سایر بیماریهای مشابه انجام داد. بهترین وسیله برای نشان دادن نقاطی از دستگاه عصبی مرکزی ( مغز و نخاع ) که میلین در آنها از بین رفته است و پلاک ایجاد شده MRI می باشد.
پزشک همچنین ممکن است « آزمایشات پتانسیل برانگیخته » را که می توان روی اعصاب و حواس مختلف مثل بینائی، شنوایی ، ... انجام داد، درخواست کنند. در این آزمایشات این اعصاب تحریک شده و سرعت انتقال پیام الکتریکی در آنها اندازه گیری می شود. بیماران مبتلا به MS پاسخ کندتر و آهسته تری نسبت به تحریک اعصاب از خود نشان می دهند. پزشک همچنین ممکن است آزمایش بررسی مایع مغزی- نخاعی (که از طریق کمر این مایع گرفته می شود و بر روی آن آزمایشاتی انجام می گیرد) را درخواست نماید. مایع مغزی – نخاعی در افراد مبتلا به MS حاوی سطوح بالای پروتئین و WBC سفید بالاتر از حد معمول می باشد
دلایل ابتلا به ام اس
هیچ کس در مورد دلایل اصلی اشتباه سیستم ایمنی بدن برای حمله به اعصاب در بیماری ام اس نمیتواند نظر قطعی دهد. بعضی از دانشمندان معتقدند ترکیبی از ژنتیک و چیزی در محیط زیست میتواند باعث ابتلا به این بیماری شود. افرادیکه بیشتر از بقیه در خطر ابتلا به ام اس قراردارند، شامل:
افردیکه در سنین 20 تا 40 سالگی قرار دارند در بیشترین خطر هستند.
زنان دو برابر بیشتر از مردان در خطر ابتلا به بیماری ام اس قراردارند.
اگر والدین و یا برادر و خواهر شما به بیماری ام اس مبتلا باشند، خطر ابتلای شما به ام اس بین 1 تا 3 درصد افزایش مییابد.
عفونت ها و ویرس های خاص از جمله ویروس ابشتاین بار میتواند خطر ابتلا به این بیماری را افزایش دهد.
افراد سفیدپوست، بخصوص خانوادههای ساکن اروپای شمالی در بیشترین خطر ابتلا به این بیماری قراردارند. نژادهای آسیایی، آفریقایی یا بومی آمریکا در بین سایر نژادها در کمترین خطر ابتلا به این بیماری هستند.
درصورتیکه شما مبتلا به سایر بیماریهای خودایمنی از جمله بیماری تیروئید، دیابت نوع 1 یا بیماری التهابی روده هستید، خطر ابتلای شما به اماس افزایش مییابد.
در کشورها و مناطق جغرافیایی خاص از جمله اروپا، کانادای جنوبی، آمریکای شمالی، نیوزلند و استرالیای جنوبی خطر ابتلا به بیماری ام اس بیشتر از سایر مناطق جهان است.

عوارض ابتلا به ام اس
در بعضی مواقع افراد مبتلا به ام اس به سایر مشکلات زیر مبتلا میشوند
خشکی و یا گرفتگی عضلات
فلج شدن بخصوص فلج شدن پاها
مشکلات مثانه، شکم و یا مشکلات جنسی
مشکلات ذهنی، ازجمله فراموشی و یا عدم تمرکز
صرع یا بیهوشی ، افسردگی
چگونگی درمان بیماری ام اس
طیف گستردهای از داروهای مختلف وجود دارند که میتوانند شدت و تکرار علایم بیماری ام اس را کاهش دهند. همچنین بعضی از انواع داروها میتوانند سرعت پیشرفت بیماری را کاهش دهند. سایر داروها میتوانند حملات بیماری را کوتاه کنند ، علایم و مشکلات ام اس را بهبود بخشند(مانند درد، مشکلات ادراری و خشکی ماهیچهها)
داروهای موجود درمان ام اس از نظر کاربرد به سه گروه اصلی تقسیم بندی میشوند:
برای حملات بیماری
برای کنترل علائم بیماری
برای کنترل سیر بیماری
هنوز درمان قطعی برای MS پیدا نشده است. امروزه ترکیب درمان داروئی و درمان فیزیکی برای کاهش علائم و یا حتی به مرحله نهفته بردن بیماری توصیه می شود. درمان بیماری MS توسط یک تیم شامل متخصص مغز و اعصاب و متخصص درمان فیزیکی انجام می گیرد. استفاده از داروهای استروئیدی مثل متیل پردنیزون و پردنیزون برای تخفیف علائم بیماری مفید می باشند البته اگر در یک دوره کوتاه مدت مصرف شوند. استروئیدها همچنین می توانند به بهبود اشکالات بینایی در این بیماران کمک کنند. ایمونوگلوبین داخل وریدی در مواردی که حمله به درمان با کورتیکواستروئیدها پاسخ مناسبی ندهد پزشک ممکن است از ایمونوگلوبولین وریدی ( IVIG) کمک بگیرد . این ترکیبات در واقع آنتی بادی هائی هستند که توسط سیستم ایمنی افراد ساخته میشوند و بدن را از عفونت ها و بیماریها محافظت می نمایند. این مواد از خون افراد داوطلب جمع آوری شده از سایر مواد موجود در خون جدا میشوند و به صورت تزریقی مورد استفاده قرار می گیرند . دوره درمان با این دارو معمولاً 5 روز است
سایر داروها مثل « بتا اینترفرون » و « گلاتیامر » هم می توانند تعداد حمله های حاد بیماری را کاهش دهند. داروهای اخیر که تزریقی هستند باعث جلوگیری از حمله سیستم ایمنی به پوشش اعصاب میلین می شوند.
انترفرون ها پروتئین هایی هستند که بطور طبیعی در بدن ساخته میشوند و دفاع بدن را در مقابل و ویروسها تأمین می کنند. سه نوع انترفرون طبیعی وجود دارد ، الفا، بتا، و گاما که از بین آنها نوع بتا در بیماری MS نقش درمانی دارد . این نوع انترفرونها خود به اشکال تزریقی در بازار وجود دارند.
انترفرون بتا – یک آ شامل آونکس .( و معادل ایرانی آن سینووکس) که به صورت عضلانی هفته ای یک بار تزریق میشوند.
وریبف و معادل ایرانی ان رسیژن که به صورت زیر جلدی ، هفته ای سه بار تزریق میشوند .
انترفرون بتا – یک ( بتافرون) که به صورت زیر جلدی یک روز در میان تزریق میشود.
تعویض خون ( پلاسما فرز ) هم در مواردی از بیماری مورد استفاده قرار می گیرد که به ترکیبات کورتون پاسخ مناسبی داده نشده باشد. در این نوع درمان حجم مشخصی از خون در طول مدت ۴-۳روز تعویض می شود.
برای کنترل علائم بیماریبسته به اینکه فرد در حال حاضر چه علائم و مشکلاتی دارد، از داروهای مختلفی برای کنترل و به حداقل رساندن مشکلات استفاده میشود. مثلاً از آمانتادین برای درمان خستگی و از باکلوفن برای مقابله با سفتی عضلانی (اسپاسم) استفاده مینشود
سایر داروها هم ممکن است برای رفع علائم همراه بیماری مثل افسردگی، مشکلات ادراری و یا اسپاسم عضلات مورد استفاده قرار گیرند. اسپاسم عضلات بخوبی به تزریق « سم بوتولینوم » پاسخ می دهد که با رفع اسپاسم، درد ناشی از آن نیز بر طرف می شود.
بیماران با مشکلات شدید مثانه ممکن است برای تخلیه ادرار خود به نصب لوله ادرای نیاز پیدا کنند. درمانهای فیزیکی و شغلی نیز به بیمار کمک می کند که محدوده حرکات خود قدرت عضلات و انعطاف پذیری آنها را حفظ کنند و همچنین تکنیکهایی را برای جبران اختلال هماهنگی بین حرکات در تعادل را بیاموزند تا بتواند علیرغم نا توانائی هائی که دچار آن شده اند، کارکرد خود را حفظ کرده و به شغل خود ادامه دهند. برای رفع خستگی نیز علاوه بر بعضی از داروها، تنظیم روش زندگی خود برای قرار دادن دوره های مکرری از زمان جهت استراحت و تجدید قوا می تواند مفید باشد
درمان خانگی ام اس با تغییر سبک زندگی
مواردیکه در مورد سبک زندگی در ادامه بیان میکنیم، میتواند به شما در زندگی با ام اس کمک کنند، این نکات شامل :
استراحت کافی نمایید، اینکار باعث میشود کمتر احساس ضعف و خستگی نمایید
ورزش کنید، انجام مرتب ورزش و فعالیت بدنی از جمله ورزشهای مثل پیاده روی، شنا، کاهش وزن و سایر فعالیتهای متعادل به شما در تقویت عضلات، مثانه و روده و همچنین حفظ تعادل شما کمک مینماید
بدنتان را خنک کنید، بعضی اوقات شدت بیماری ام اس با گرم شدن بدن افزایش مییابد. با ریختن آب خنک روی خود، شنا در آب خنک و خوردن نوشیدنیهای خنک بدنتان را خنک نمایید
خوردن رژیم غذایی مناسب، چراکه رژیم غذایی مناسب میتواند به شما در حفظ تناسب اندام، تقویت سیستم ایمنی بدن و سلامت استخوانها کمک نماید. استرس تان را کاهش دهید، چراکه استرس میتواند شدت بیماری تان را افزایش دهد

نکاتی در مورد مراقبت بیمار مبتلا
هنوز محققان راهی را که بتوان از ابتلا به این بیماری جلوگیری نماید، پیدا نکرده اند.
در قدم اول و مهمترین مورد حمایت خوب خانواده را طلب مینماید. در گام بعدی حمایت دوستان و اعضای تیم درمانی از وی می باشد تا او خود را تنها احساس نکند.
مصرف منظم داروهای تجویز شده، برنامه منظم برای فعالیت فیزیکی و ورزش، داشتن استراحت به میزان کافی که می تواند فرد را به وضعیت بهتری از سلامت رهنمون شود از وظایف خود بیمار است.
همچنین کاهش سطوح استرس فرد بیمار می تواند در کاهش علائم او مؤثر باشد. همچنین اجتناب از فعالیت زیاد در محیطهای بیرون خصوصاً در هوای زیاد گرم که می تواند باعث تشدید بیماری شود، لازم است. حمام سونا، وان حاوی آب خیلی گرم، دوش با آب گرم گرفتن همگی می توانند باعث بدتر شدن علائم شوند که پرهیز از آنها مفید بنظر می رسد.
کوپاکسون -2
داروی گلاتیرامراستات با نام تجاری کوپاکسون و معادل ایرانی کوپامر و اُسویمر، از آنجاکه به تازگی در کشور تولید شده است.
این دارو که در حال حاضر فقط در بیماری ام اس کاربرد دارد، زنجیره ای از چهار ملکول اسید آمینه بنام های گلوماتیک اسید، لیزین، آلانین و تیروزین است که بطور طبیعی در ملکول پروتئینی میلین ( غلاف عصب) هم یافت میشود. بنابراین از نظر ساختمان شیمیایی این دارو با میلین دور تنه عصب ، مشابهت دارد.

کوپاکسون -2 از سال 1996 توسط سازمان غذا وداروی امریکا برای کم کردن تعداد حمله های بیماری ام اس استفاده میشود،اگرچه مشاهدات نشان میدهد که در جلوگیری از پیشرفت ناتوانی هم موثر است . این دارو بصورت تزریق زیر جلدی روزانه
مورداستفاده قرار میگیرد . مکانیسم اثر دارو بدرستی معلوم نیست . اما به نظر می رسد با تغییراتی که در سیستم ایمنی بدن ایجاد می کند، واکنشهای التهابی را مهار میکند و شاید با توجه به شباهتی که به غلاف میلین دارد واکنشهای ایمنی ایجاد شده علیه این غلاف را به گونه ای ″منحرف″ میکند.
عوارض شایع دارو عبارتنداز : واکنش های محل تزریق که در 30% ممکن است روی دهد .
علائم شبیه آنفولانزا نیر در 10% موارد بروز میکند. علائم قید شده معمولاً خفیف هستند.
احساس گُر گرفتگی ، اضطراب ، افزایش ضربان قلب در 5% افراد روی میدهد. (اگر دارو اداخل رگ تزریق شود)
پس از مدتی در اثر تغییراتی که در نسج چربی محل تزریق روی میدهد ،حالت گود افتادگی ممکن است دیده شود.
بندرت ممکن است عوارض دیگری در دستگاههای مختلف بدن ( گوارشی، عصبی، ادراری، تنفسی ...) نیز روی دهد .
در حال حاضر گروه زیادی از داروها در دست تحقیق قرار دارند که مطمئنا برخی از آنها در سالهای آینده از بوته آزمایش موفق بیرون خواهند آمد.
داروهای فوق الذکر و مشابهین آنها در حال حاضر قادر به کنترل بیماری می باشند و توانایی ریشه کن کردن آن را ندارند.
سخن آخر: چگونه به بیماران ام اس کمک کنیم ؟
محرم اسرار و مشکلات بیمار باشید و گاهی اجازه دهید با شما درد دل کند و مشکلاتش را بازگو نماید. کمترین فایده این کار، سبک شدن و آرام شدن اوست. علاوه بر این شما با مشکلات او آشنا می شوید و سعی می کنید آنها را برطرف نمایید.
اگر چه درمانی برای بیماری ام اس وجود ندارد، اما راه مناسبی که برای کمک به این بیماران وجود دارد این است که همیشه در دسترس آنها باشیم و آنها را تنها نگذاریم. اگر چه ممکن است معلولیت آنها جزئی باشد و بتوانند از پس کارهای روزانه خود برآیند، اما بروز حملات عصبی به آنها خبر نمی دهد و اگر این بیماران خود را در شرایط حمله تنها و ناتوان ببینند، شرایط روحی شان آسیب می بیند و ممکن است خیلی زود بیماری، آنها را از پا درآورد.
بنابراین سعی کنید در دسترس بیمار باشید و او را تنها نگذارید. در صورت لزوم برایش پرستار بگیرید و کارهای سخت را به او نسپارید. شرایط منزل را طوری فراهم کنید که سرشار از صمیمیت باشد و کمترین استرسی به بیمار وارد نشود، چون استرس بیماری را بدتر می کند. از کم هزینه ترین چیزها برای بهبود شرایط او استفاده کنید، مثل خندیدن و شاد بودن.
.................................................................................................................................
این مقاله را با گفتاری از سالار شهیدان به پایان میبریم.
خداوندا مرا با احسان خود , فزون طلب منما و با بلا و گرفتاری ادب مکن.
شکرگزاری تو بر نعمت گذشته موجب روی آوردن نعمت های جدید است.
با مداوا هر درد را درمان می کنی در صورتی که برای بیماری گناهت هیچ درمانی وجود ندارد، به جز زاری خالصانه به درگاه خداوند رحمان همراه با خواست هراسمندانه و یقینی از روی امید.
آنچه را طاقت نداری به عهده مگیر، به آنچه نخواهی رسید، مپرداز، آنچه را قادر نیستی به شمار میاور، جز به اندازه ای که سود می بری هزینه مکن، پاداش، جز به اندازه کارکرد خویش مخواه، جز به فرمانبرداری از خدای سبحان که به دست آورده ای شادمان مشو و جز آنچه که خود را برای آن شایسته می بینی دریافت نکن.
آزبست ( Azbast) ماده ای بسیار مصرفی اما آلاینده ای خطرناک و سرطان زا
دکتر حسین جعفری عضو هیئت علمی دانشگاه آزاد اسلامی واحد پزشکی تهران گروه فارماکولوژی و سم شنا سی
حمد و سپاس بی کران خداوندی راست که از سررحمتش انسان را آفرید و او را از انواع نعمت ها بهره مند نمود تا با اراده ای استوار ، راههای فضیلت و کمال را طی نموده و در حرم امن الهی و فردوس برین جاودانه گردد
تاریخچه
حدود ۲۵۰۰ سال قبل از میلاد در فنلاند از پنبه کوهی برای ساخت ظرفهای گلی استفاده میشده است
هرودوت (۴۵۰ سال قبل از میلاد) نقل میکند که چگونه رومیان مردگان خود را قبل از سوزاندن درون پارچههای بافته شده از این نوع پنبه می پیچیدند. گفته میشود شارلمانی لباسی از پنبه کوهی داشت که با پوشیدن آن از درون آتش عبور کردو تطهیر شد.
خسرو پرویز دوم دستاری داشت از جنس پنبه کوهی که برای پاکیزه کردن آن را در آتش می انداخت و نابود نمیشد. در سال ۱۸۲۰ یک دانشمند ایتالیایی، برای نخستین بار لباس ضد آتش را با استفاده از الیاف پنبه کوهی تولید کرد.
در اوایل قرن بیستم، یک مهندس اتریشی به نام لودویک هاچک از ترکیب الیاف این ماده با سیمان، موفق به اختراع سیمان نسوز شد.
اولین مورد بیماری «آزبستوسیس» که عامل آن الیاف پنبه کوهی است یکصد سال پیش در انگلستان شناسایی شد. بیمار مردی بود که چهارده سال روی ماشین پنبه زنی کار کرده بود و در ۳۴ سالگی در بیمارستان درگذشت. در کالبد شکافی، تصلب بافتهای شش وی کاملاً آشکار بود. در شکل زیر انواع آزبست را مشاهده مینمایید.
آزبست نام گروهی از ترکیب های معدنی منیزیوم و سیلیسیوم است که بیشتر در طبیعت به صورت الیاف معدنی و سنگ یافت میشود. این مواد به خاطر مقاومت زیادی که در برابر گرما و آتش دارند به عنوان مواد نسوز به کار میروند.
مهم ترین فراورده های آزبست
الف- محصولات آزبست سیمان:
شامل لوله های آزبست سیمانی، ناودانی، صفحات ایرانیت، دیوارهای پیش ساخته گچی و تو فال های سقف، پوشش های سیمانی، برخی کاشی ها مثل کاشی کف های آسفالتی و کاشی کف های وینیلی، پلاس تر های ضد صوت و پوشش های دکوری یا سقف.
ب-مواد مالشی و اصطکاکی:
صفحه کلاچ، لنت ترمز، انواع واشر، پانل های تجهیزات آسانسور، کفشک های ترمز آسانسور و بالابر و...
پ- جامه های نسوز:
لباس، جلیقه، نمدها، هود های ازمایشگاهی، دستکش های آزمایشگاهی، پتوهای آتش نشانی، پرده های ضد آتش و دیگر مواد نسوز.
ت-ماده پرکننده و عایق:
عایق آزبست افشانه شده، ترکیبات درزگیر نواری شکل و کاغذهای آزبستی(عایق لوله و...)، مواد کاغذی ضد حرارت، مواد درزگیر ضد حرارت، عایق های ضد حرارت، عایق های ضد آتش،
ث-سایر:
برخی رنگهای شیمیایی، پلاستیک و...
در کشورهای در حال توسعه به طور گسترده ای از لوله های آزبست سیمان استفاده می شود، بطوری که 30 درصد لوله های انتقال رسانی آب شهری در هندوستان را شامل می شود درصد از شبکه آبرسانی کانادا نیز از جنس آزبست سیمان است.
بیماریهای ناشی از استنشاق آزبست:
آزبستوزیس
ازبستوز عبارت است از التهاب ریه ها به علت استنشاق ذرات آزبست . این یک اختلال مزمن است اما مسری نیست . آزبستوز ممکن است منجر به سرطان ریه شود
آزبستوز شاید مهمترین بیماری ریوی ناشی از کار باشد.
سرطان ریه
مزوتلیوما
در این بیماری تومورهای سفید رنگی در اطراف ریه ها تشکیل می شود، که بتدریج رشد می کنند و افزایش پیدا می یابد. و با
فشار به دیواره ریه ها از گنجایش آنها می کاهد. بعلت عدم وجود عوارض اولیه معمولاً پزشک زمانی بیماری را تشخیص می دهد که دیگر راهی برای معالجه و نجات بیماری وجود ندارد.
سرطان حنجره
و بطور جانبی: سرطان های لوله گوارش
ابتلا به سرطان های روده و معده در کار گرانی که با این ماده در تماس می باشند بیشتر است. این کارگران اکثراً با نوعی ضعف ریوی دست به گریبان هستند که ابتلای به بیماریهای ریوی دیگر از جمله سل، برونشیت و سینه پهلو را تشدید می نماید.
گاه در دست و انگشتان کار گرانی که با آزبست کار می کنند بعلت تأثیر الیاف آزبست نوعی زگیل ایجاد می شود.
عوامل خطر
امروزه مشخص شده است که میزان خطر بروز بیماری های ناشی از الیاف توسط سه عامل اساسی و معرف به سه «D» تعیین می گردد.
1) مقدار الیاف:(Dose)منظور مقدار غباری است که در زمان معین تنفس می گردد.
2) ابعاد ((Dimension: منظور این است که آیا ماده حاوی آزبست، گرد و غبار قابل تنفس ایجاد می کند؟ (غباری که حاوی الیاف با طول بیش از 5 میکرون و قطر کمتر از2 میکرون یا نسبت ظاهری طول به قطر بزرگتر از 3 به 1 باشد گرد و غبار قابل آزبست محسوب می شود ).
3) دوام و پایداری الیاف: (Durability)یا میزان پایداری چنین غباری در داخل ریه انسان، که الیاف با طول کوتاهتر از 5 میکرون برای انسان خطری محسوب نمی شود. براساس مطالعات انجام شده بر روی انسان و حیوان، آژانس بین المللی تحقیق در مورد سرطان IARCتمام گونه های آزبست را به عنوان گروه I شناخته شده، در انسان به عنوان ماده سرطان زا طبقه بندی کرده است.
.jpg)
دیگر عوامل خطر:
نوع آزبست :
آزبست نوع کریزوتیل در انواع مختلف آزبست نسبت به نوع آمفیبول کم خطرتر می باشد.
آنتوفیلیت ، آکتینولیت و ترمولیت به دلیل انعطاف ناپذیری و خاصیت شکنندگی مصارف محدود دارند. آموسیت دارای الیاف طویل و مقاوم در برابر واکنشهای شیمیایی است، لذا از آن در ساخت ظروف شیمیایی استفاده میشود.
مصرفکنندگان عمده آزبست
عمدهترین کشورهای مصرف کننده آزبست در سال ۱۹۹۴ به ترتیب:
کشورهای همسود(مشترک المنافع)، چین، ژاپن، برزیل، تایلند، هندوستان، کره جنوبی، ایران،فرانسه، اندونزی، مکزیک، کلمبیا، اسپانیا، آمریکا.
از دید تولید کنندگان محصولات آزبست، از آنجا که صنعت آزبست سیمان، نیاز به انرژی کمتری در مقایسه با محصولاتی که از پتروشیمی و استخراج فلزات بدست می آید، دارد، دوستدار محیط زیست است.
در سال 1996 نخست وزیر فرانسه فرمانی مبنی بر قدغن کردن استفاده از آزبست صادر کرد. این فرمان شش ماده
ای مقرر کرده بود که استفاده از آزبست در کلیه محصولات تا سال 2001 محدود و سپس بطور کامل قطع گردد.
کانادایی ها اعتقاد دارند که به صورت کنترل شده و با احتیاط می توان از آن استفاده کرد.ازاین درگیری تحت
عنوان جنگ آزبستیاد شده است.
روسیه، چین و کانادا 65 درصد تولید آزبست در جهان را در اختیار دارند و کانادایی ها در حال گسترش فعالیتهای خود هستند.
آزبست در ایران
ایران طی 5 دهه گذشته مصرف آزبست خود را از حدود 20-10 هزار تن به 60-55 هزار تن در سال افزایش داده یعنی مصرف خود را حدوداً چهار برابر کرده است.
حدود 90 درصد از آزبست وارد اتی در کارخانجات آزبست- سیمان در محصولات سیمانی مانند لوله و ورق بکار گرفته می شود و حدود 9-7 درصد از آن در صنعت تولید لنت ترمز و کلاچ استفاده می شود.
اولین شواهد مصرف آزبست در ایران به قبل از جنگ دوم جهانی بازمی گردد که آلمانها از این ماده در ساختمان ایستگاههای راه آهن استفاده کردند. تولید محصولات آزبست سیمان در ایران به سال 1958 باز میگردد که کارخانه ای در تهران آغاز به کار کرد و مهمترین محصول آن ورقه های موج دار آزبست سیمان بود. این کارخانه "ایرانیت"نام داشت
ایران در برهه هایی از زمان آزبست نیز تولید کرده است. یک معدن تولید آزبست در نواحی شرق ایران وجود دارد که از سال 1974 شروع به کار کرده و تا سال 2003 به کار خود خاتمه داده است که سالیانه حدود 3000 تن آزبست تولید کرده است. -آزبست به عنوان ماده اولیه در بیش از 50 کارخانه و کارگاه در ایران به محصولات آزبست تبدیل میشود. طی سالیان گذشته 10 تا 15 کارخانه تولید آزبست سیمان در ایران فعال بوده اند که در حال حاضر حدود 500000 تن محصولات حاوی آزبست تولید
میکنند.
*تعداد کارگران که در این کارخانجات فعّالیت کرده اند بالغ بر 5000 نفر تخمین زده می شوند. حدود 30 کارخانه و کارگاه تولید لنت ترمز و کلاچ نیز در ایران فعالیت میکنند.
آزبست مادهای سمی در لنتهای ترمز که با هر بار ترمزگیری، بخشی از آن وارد هوای اطراف میشود و در نهایت عاملی برای مرگ شهرنشینها است. تلاشهای زیادی در این مدت انجام گرفته است تا به هر شکل ممکن، آزبست را از مواد مختلف و به ویژه بخشهایی از خودرو حذف کنند تا جایی که گفته میشود در حال حاضر هیچ لنت ترمز دارای آزبستی در کشور تولید نمیشود . مهمترین خصوصیت آزبست، تحمل دمای بالای آن است و به همین دلیل از آن حتی در تهیه لباسهای آتش نشانها و تولید سیمان نسوز هم استفاده میشود ضمن آنکه به دلیل خواص شیمیایی و فیزیکی دیگری که دارد استفاده از آن در تولید مواد دیگری از جمله سیمان و قطعات پوشش سقف نیز رایج بوده است. از نخستین استفاده های صنعتی از آزبست بیش از یکصد سال میگذرد اما از همان آغاز، تأثیرات آن بر سلامت افرادی که به طور مستقیم با آن درگیر بودهاند آشکار شد. ذرات بسیار ریز آزبست درون هوا معلق و به داخل ریه افرادی که در این محیطها کار میکنند، وارد میشوند. این ذرات آنقدر کوچک هستند که با راحتی تا اعماق ششها نفوذ میکنند و در نهایت بیماریهای مختلفی از جمله سرطان ریه و بیماری که بعدها آزبستوسیس نامیده شد را باعث میشوند که همگی مرگ بیمار را به دنبال دارند. به همین دلیل کارگران این کارگاهها باید با لوازم حفاظتی کامل وارد محیطهای دارای غبار آزبست میشدند.
آزبست سالها جزو اصلی تشکیل دهنده لنت های ترمز و البته سیستم کلاچ خودرو بود و کارآیی مناسبی هم داشت چون هم اصطکاک بالایی دارد و هم میتواند دمای بالایی را تحمل کند تا آنجا که ترکیبات آزبست میتوانند بدون آنکه از بین بروند با حضور ماده مشتعله (مانند نفت) بسوزند. اما به مرور تأثیرات مخرب آزبست موجود در این قطعات بر سلامت انسان آشکار شد. لنت ترمز در اثر اصطکاک به صورت گرد ریزی در میآید که حاوی آزبست است و این گرد ریز در هوا پراکنده شده و در نهایت در ریه افراد رسوب میکرد. کته قابل توجه در این زمینه آن است که برخی از بزرگترین صادرکنندگان آزبست در جهان خود از کشورهایی هستند که ممنوعیت استفاده از آن را در کشور خود وضع کردهاند ولی بسیاری از کشورهای جهان سوم، به دلیل نبود جایگزین برای آن و یا گرانتر بودن مواد جایگزین به ناچار استفاده از آزبست را ادامه میدهند.
حذف آزبست از تمامی صنایع هر چند ایدهآل است اما در حال حاضر نا ممکن به نظر میرسد و به همین دلیل در زمینههای مختلف، دانشمندان به دنبال یافتن جایگزینی برای آن هستند. در خودرو، حذف آزبست به معنی حذف سیستم ترمز کلاچ است و به همین دلیل امروزه جایگزین های نیمه فلزی و غیر فلزی مناسبی (ترکیباتی از مس و فولاد و گرافیت و سرامیک) برای آزبست در سیستم ترمز و کلاچ وجود دارد.
و اما:
بر طبق مصوبه شورای عالی حفاظت محیط زیست در دوم مرداد ۱۳۷۹، مصرف پنبه کوهی در ایران از اول مرداد ۱۳۸۶ ممنوع شده است.
در تاریخ ۱ آذر ماه ۱۳۹۰، سازمان حفاظت محیط زیست استفاده از هر گونه آزبست را بطور کلی ممنوع اعلام کرد.همچنین بنابراین مصوبه از تاریخ اول شهریور ماه سال ۱۳۹۱ واردات آزبست سفید هم ممنوع اعلام شد. این تصمیم بر طبق جلسه مورخ ۱۷ مهرماه ۱۳۹۰ شورای عالی محیط زیست اعلام عمومی شده است.
مواجهه با آزبست در محیط های کاری
راه اصلی: دستگاه تنفسی یا ریه ها
راههای فرعی:
بلعیدن با دستگاه گوارش ، پوست (برخی کارگران ساختمانی)
سالانه بیش از صد میلیون نفر در جهان در مواجهه با آزبست قرار می گیرند که بیش از صد هزار نفر از آنها در هر سال جان خود را از دست می دهند.
حتّی کارگرانی که با لباس های خود آزبست را به منزل ببرند ممکن است افراد خانواده آنها به خصوص فرزندانشان را به بیماری مبتلا سازند.
باید یادآور شد چون این الیاف سبب زمینه سازی برای سرطان خون و لو سمی می شود ورود گلبول های سفید
WBC)) های نا بالغ از مغز استخوان به خون محیطی هم در افراد مبتلا به سرطان را داریم. سرطان خون در شهرهای بزرگ افزایش یافته که این افزایش با میزان آلاینده های هوا از جمله آزبست و بنزن بی ارتباط نیست. با توجه به اینکه شاخص آلودگی آزبست و بنزن در فصولی از سال از حد اضطرار هم فراتر می رود، افزود: ارتباط بسیاری از انواع سرطان های خون با میزان آلودگی هوا و بویژه، ترکیبات آروماتیکی مانند بنزن که از سوخت ناقص بنزین ایجاد می شود ثابت شده است.
همچنین آزبست ناشی از لنت ترمزهای فاقد استانداردهای لازم با برخی سرطان های پوشش های احشایی بدن ارتباط دارد.
همچنین در مبتلا به آزبستوز، تنگی نفس در هنگام فعالیت و سرفه بدون خلط تحریکی است. با پیشرفت بیماری شدت این علائم افزایش یافته و ممکن است سرفه ها همراه با خلط باشد. فیبروز پلور ممکن است به قدری وسیع باشد که موجب تنگی نفس شدید و حتی مرگ بیمار گردد. که علت این حالات سیستم ایمنی بدن بالاخص ازدیاد انواع زیر گروه هایWBCمی باشد.
فاگوسیتوز (بیگانه خواری) که احتمالاً سبب آزاد شدن آنزیمهای لیزوزومی از ماکروفاژها می شود در ایجاد بیماری دخیل است.
در این تابلو تغییرات در هموگلوبین ، پلاکت ها ، گلبول های دفاعی و سایر پارامتر های خونی ملاحظه میگردد.
تاثیرات کبدی
این مواد میتوانند باعث آسیب به سلولهای کبدی و افزایش آنزیمهای کبدی در خون شوند. این مواد در درازمدت میتوانند سرطانهای کبدی و گوارشی ایجاد کنند. سطح ALT و AST ( 2آنزیم مهم کبد )در چنین شرایطی معمولاً بین 2برابر حالت عادی تا چندین صد واحد در لیتر متغیر است.
بیماری عفونت ریوی مزمن(emphysema )
این عفونت در طولانی مدت بروی مغز استخوان و سیستم ایمنی اثر گذاشته و سبب کاهش سلولهای خونی بخصوص رده های گلبول های قرمز میشود.
عفونت ریه و راه یافتن آن به خون سبب ایجاد عفونت خونی می شود که به دلیل آن سبب افزایش شدید WBC ( گلبول های سفید )می شود.
این مسمومیت بطور کلی سبب 4عامل اصلی می شود:کم خونی ، افزایش فشار خون، افزایش تری گلیسرید ،هایپوکسی ( کمبود اکسیژن)
.............................................................................................................................
خدایا:
نعمت عافیت مبدا همه نیازهاست و عاقبت بخیری مقصد همه نیازهاست
بین این مبدا تا ان مقصد والاترین نیازها دلخوشی ست
به بزرگیت ان را به تمامی دل پا کانت عطا فرما
یک سوال خیلی مهم : چرا این همه سرطان؟
پاسخ را با مطالعه این مقاله دریافت نمایید .
دکتر حسین جعفری عضو هیئت علمی دانشگاه آزاد اسلامی واحد پزشکی تهران گروه فارماکولوژی و سم شناسی
اللهم اخرجنی من ظللمات اوهم و اکرمنی بنورالفهم اللهم افتح علینا خزائن علومک برحمتک یا ارحم الراحمین
پروردگارا خارج کن مرا از تاریکی های فکر و گرامی بدار به نور فهم پروردگارا بگشای برما درهای رحمت را
بگستر گنج های دانش را به امید رحمت تو ای مهربان ترین مهربانان
کارشناسان و محققین اعلام میدارند که مهم ترین عوامل مرگ در جهان فعلی موارد زیر است:
1- تصادفات و حوادث رانندگی
2- سرطان ها
3- بیماری های قلبی و عروقی
4- مصرف داروهای زیاد و نا بجا
در این مقاله مورد شماره 2 مورد بحث قرار می گیرد.
سازمان های جهانی از جمله سازمان جهانی بهداشت ( WHO ) و انجمن بین المللی شیمیدان ها (IARC ) ،آژانس بین المللی محیط زیست EPA))و غیره
پارامتر های زیر را در بروز سرطان موثر دانسته اند:

- رادیکال های آزاد یا Free Radicals
- نیترات و نیتریت ( به ویژه نیترات)
- فست فود ها ، سوسیس ، کالباس ، خیار شور ، تنقلات و آجیل و سایر غذاها و سبزیجات حاوی نیترات
- حشره کش ها (ارگانو فسفره ها، نیکوتین ،بنزن و سایر حلال های آلی
- آلاینده های محیطی PCBs (Poly Chlorine Biphenyls)، PVC و مواد پلاستیکی)
- گازهای شیمیایی صنعتی ( گاز کلر ، دی اکسید گوگرد و مونوکسید گوگرد و ...)
- امواج الکترومغناطیس با فرکانس های بالا از جمله موبایل ، مایکروفر
- استفاده بیش از حد از کامپیوتر و وارد شدن به فضاهای مجازی
- مواجه شدن با فلزات سنگین ( Heavy Metals )
- هوای آلوده
- سموم و داروهای خطرناک
رادیکالهای آزاد مولکولهایی با پوسته الکترونی ناقص هستند که در همه جا، هوایی که تنفس میکنیم، در موادی که در اطراف ما هستند و در داخل بدن ما وجود دارند و میتوانند با تخریب سلولهای بدن و انتشار مواد سمی به بافتهای
طراف خود خسارات جبران ناپذیری به بدن وارد میکنند.
به زبان ساده، رادیکالهای آزاد یعنی مولکول یا اتمهای ناپایداری که یک الکترون جفت نشده داشته باشند.
رادیکالهای آزاد در اثر شکستگی یک پیوند از یک مولکول پایدار ایجاد میشوند. همین ویژگی باعث افزایش واکنشهای
شیمیایی آنها میشود. در انسان مهمترین رادیکال آزاد اکسیژن است. مولکول اکسیژن در معرض تشعشعاتمختلف، استرس، دودهای ناشی از استعمال دخانیات و ... با گرفتن یک الکترون از دیگر مولکولها، دست به کار تخریب دیگر مولکولها، سلولها و DNA میشود.
حاصل فعالیت رادیکالهای آزاد در بدن انواع سرطان، دیابت، نارساییهای قلبی، آسیبهای مغزی، مشکلات عضلانی،
پیری زودرس، آسیبهای چشمی و در کل ضعف سیستم ایمنی بدن است.
در هر جا که نامی از رادیکالهای آزاد به میان میآید، آنتی اکسیدانها به عنوان اصلیترین راه مبارزه با آنها و بازسازی سلولهای تخریب شده مطرح میشوند. زیرا آنتی اکسیدانها باعث از بین بردن رادیکالهای آزاد و افزایش ایمنی بدن در
مقابل انواع بیماریها میشوند.
مصرف مناسب و به مقدار کافی ویتامینهای E و C و مواد ضد اکسیداسیون که به فراوانی در میوهها و سبزیجات و غذاهایی مانند انگور بنفش، انار، هندوانه، کیوی، هلو،زردآلو، طالبی، توتها، کلم، کلم بروکلی، کدو، اسفناج، گوجه فرنگی، سیر، فلفل سبز، گوشت قرمز، تخم مرغ، حبوبات و آجیلها و ... یافت میشوند، یکی از مناسبترین شیوههای
مبارزه با رادیکالهای آزاد است.
- نیترات و نیتریت ( به ویژه نیترات)
فاضلاب های شهری، صنعتی، مواد دفعی حیوانی وگیاهی در شهرهای بزرگ که دارای نیتروژن آلی هستند به خاک دفع می شوند. دراثر فعالیت میکروارگانیزم های خاک نیتروژن آلی به یون مثبت آمونیوم NH4)) تبدیل شده که به این پدیده Ammonifcationگفته می شود. خاک توانائی نگهداری این ترکیب رادر خود دارد اما به مرور طی پدیده دیگری به نام Nitrificationبخشی از یون آمونیوم ابتدا به نیتریت(NO2) وسپس به نیترات تبدیل می شود لایه سطحی خاک قادر به حفظ ونگهداری این دو ترکیب نبوده ودر نتیجه نیتروت ونیترات به آبها ی زیر زمینی راه می یابند.
ازآن جائی که نیتراتدرآببهصورتمحلولوجوددارد روش های معمول تصفیه آب قادر به حذف آن نیستند ازاینرو نیاز به آن دسته ازروش های تصفیه پیشرفته می باشد که قادر به کاهش آلاینده های محلول هستند. از سوی دیگر چرخه نیترات سازی در شهرها یی که دفع نادرست فاضلاب ازطریق چاههای جذبی انجام میشودهمچنان ادامه داردومشکل تولیدپیوسته نیترات و انتشارآن به آبهای زیرزمینی راسبب میگردد.
- فست فود ها ، سوسیس ، کالباس ، خیار شور ، تنقلات و آجیل
این مواد حاوی نیترات هستند وذا در بده به نیتریک اکساید که یک رادیکال آزاد قویست مبدل میشود.
هر ماده غذایی حاوی نیترات ،داروی نیتراته و آب حاوی نیترات در بدن رادیکال آزاد NOتولید نموده که بسیار خطرناک سرطانزا ، عامل پیری Aging)) می باشد. در جوامعی که گوشت خوک را مصرف می نمایند بعلت وجود نیترات زیاد در آن چین وچروک ها در بدن آنها زیاد وپیری زودرس را در انتظار باید داشته باشند. رادیکال آزاد NO عامل Aging (پیری) است. کسانی که فراورده های پروتئینی(مواد گوشتی) زیاد مصرف مینمایند زود پیر میشوند.
نیتریک اکساید دارای الکترون منفرد ویک رادیکال آزاد خطرناک است.
- حشره کش ها ، بنزن و سایر حلال های آلی
حشره کشها بسیار درچربی محلول هستند. یک گروه مهم از آنها ترکیبات ارگانو فسفره ها میباشد که هسته مرکزی آنها فسفر که در اطراف آن 2بنیان آلی ،اتم اکسیژن یا گوگرد با پیوند مضاعف واتم هالوژن قرار دارد.طرفی که هالوژن میباشد بسیار مهم است .مالاتیون، پاراتیون، سومان، سارین و تابون از مهمترین ارگانو فسفرهها هستند که در سم پاشی بکار
میروند.
متاسفانه در جنگهای شیمیایی گذشته و دوران کنونی در بعد کلان ازاین مواد استفاده شده واساس کیمو تروریسم را تشکیل داده است. ایران ما مهمترین قربانی کیموتروریسم بوده که تقریبا" در جنگ تحمیلی قربانیان شیمیایی با این مواد 400000 نفر هستند. متاسفانه خانواده های ایرانی از این نوع مواد برای کشتن حشرات در منزل استفاده می نمایند .معمولا" درو پنجره ها را بسته واسپری این مواد را مورد استفاده قرار میدهند وبدینسان افراد شیمیایی و متعاقبآبه سرطان ریه مبتلا می گردند.
DDTنیز در رده حشره کشها بوده بعضی مطالعات حاکی از آنست که متابولیت آن ( DDE) سرطان مغز و پروستات میدهد. بعضی از مطالعات حیوانی تومور و اختلال در سیستم هورمونی را نشان داده است.
Nicotine
نیکوتین یک ترکیب آلی نیتروژندار است که بیش تر در گیاهانی مانند تنباکو و در اندازههای کم تر در گوجهفرنگی و... یافت میشود. ۰٫۳ تا ۵ درصد گیاه خشک تنباکو را نیکوتین میسازد و یک زهر اثرگذار بر سامانه عصبی است که در بسیاری از حشرهکشها به کار میرود.
نیکوتین تقریباً روی تمامی سیستمهای عصبی و غددی بدن موثر است. 15 تا 30 ثانیه بعد از مصرف سیگار، نیکوتین حتی تا انگشت شست پا نیز میرسد. از دیگر آثار نیکوتین میتوان به بالا رفتن چربی خون و افزایش چسبندگی پلاکتها (ایجاد لخته خونی) اشاره کرد. همچنین این ماده با تاثیر بر روی هورمونهای جنسی مانند استروژن، سبب یائسگی زودرس میشود.
نیکوتین یک آکالویید با عوارض خطرناک که بعضی از مطالعات سرطانزایی آن را تایید نموده اند.
نیکوتین به سادگی از راه پوست جذب میشود و با نظر به حلشوندگی آن در آب یکی از راههای به دست آوردن آن خیساندن تنباکوی تکه شده در آب برای زمان ۱۲ ساعت است.
نیکوتین با تاثیر بر روی لوزالمعده و جلوگیری از ترشح هورمون انسولین، باعث میشود تا قند خون بالا رفته و فرد احساس سیری کند. 7 ثانیه پس از استعمال دخانیات، به دلیل عبور آسان آن از سد خونی- مغزی، نیکوتین خود را به مغز میرساند.
-آلاینده های محیطی
1- بنزن ( C6H6 (
بنزن ماده ایست که در بنزین ها وارد می نمایند وبا این کار آنرا بهینه می نمایند. از زمان تحریم که پالایشگاههای ما بنزین تولید نمودند این ماده سرطانزا را با بنزین مخلوط نموده اند.
در مسمومیت مزمن سبب دپرسیون مغز استخوان شده در دوز بالاتر انمی آپلاستیک، لکوپنی وترومبو سیتوپنی، لوسمی وانواع لیمفوم میدهد. بنزن سرطان زاست. سلولهای بنیادی تحت تاثیر بنزن قرار میگیرند. مطالعات اخیر نشان داده که در اثرppm 2 بنزن لوسمی رخ میدهد.
2-آزبست AZBAST
مهمترین بیماریهای ناشی از استنشاق آزبست:
سرطان ریه ، سرطان حنجره و : سرطان های لوله گوارش
آزبست نام گروهی از ترکیب های معدنی منیزیوم و سیلیسیوم است که بیشتر در طبیعت به صورت الیاف معدنی و سنگ یافت میشود. این مواد به خاطر مقاومت زیادی که در برابر گرما و آتش دارند به عنوان مواد نسوز به کار میروند.
در مقاله بعدی به تفصیل در باره آز بست و جنگ آزبست صحبت خواهد شد.
نمونه ای از آزبست
3-PCBs (Poly Chlorine Biphenyls)، PVC و مواد پلاستیکی
این مواد در رده آلایندههای محیطی هستند. ترکیباتی هستند پایدار وکمتر در کبد متابولیسم میگردند.
بیماری یاشو در سال 1968 به هنگام طبخ غذا در ظروفی که از این مواد تشکیل شده در ژاپن رخ داده است.خشکی و هیپر پیگمانتاسیون پوستی از عوارض این مواد بوده است.این مواد سبب افزایش تری گلیسیرید در پلاسما شده ومشکلات کبدی به همراه داشته است .سرطانهای سینه و تیرویید در مواجهه با این مواد گزارش گردیده است. درسال 1977 کارسینوژن بودن آنها توسط IARCاعلام شده است، اختلال درسیستم توسط این مواد گزارش شده است.
پلیوینیل کلراید ( Polyvinyl chloride) یا (PVC) نوعی پلاستیک بسیار پرکاربرد است. در شرایط حاضر یکی از ارزشمندترین محصولات صنعت پتروشیمی است. به طور عمومی بیشتر از ۵۰٪ از پی وی سی ساخت بشر در ساختمان سازی استفاده میشود؛ زیرا پی وی سی ارزان بوده و به سادگی سر همبندی میشود. در سالهای اخیر پی وی سی جایگزین مواد ساختمان سازی سنتی نظیر چوب، سیمان و سفال در بسیاری از مناطق شده است. با وجود ظهور یک ماده ایدهآل در ساختمان همچنان نگرانی در رابطه با هزینه پی وی سی برای محیط زیست طبیعی و سلامتی انسان وجود دارد.
موارد استفاده فراوانی برای پی وی سی شامل: وینیل سایدینگ، علامت مغناطیسی کارتها، برش عمودی پنجرهها، صفحات گرامافون، لوله، لوله کشی، کانال و لوازم نصب کردنی، کیفهای ارزان قیمت، پنجرههای تاریک (بدون دید) و در شکل نرم آن برای لباس، اثاثه یا لوازم داخلی نظیر پرده، کف سازی و ساختن سقف، پوسته کابلهای الکتریکی، توپهای بازی سبک وزن وجود دارد.
مونومر وینیل کلرید در اواخر ۱۹۶۰دکتر جان گریچ ودکتر موریس جانسون اولین کسانی بودند که به وضوح سرطان زایی مونومر وینیل کلراید برای انسان را شناسایی کردند زمانیکه بر روی کارگران دایره پلیمریزاسیون وینیل کلراید در
بی اف گود ریچ آزمایش کردند . تعدادی از افزودنیها و نرم کنندهها از محصول وینیلی میتوانند نشت کنند حتی با وجود اینکه پی وی سی اسباب بازیهای نرم به منظور نوزادان برای سالها ساخته شده است این نگرانی وجود دارد که این افزودنیها از اسباب بازیهای نرم به دهان کودکانی که آنرا به دهان میبرند نشت کند. با وجود اینکه محصولات پی وی سی تولید شدهاند یکی از بیشترین مواد سمی شیمیایی بنام دیوکسین را منتشر میکنند.
محصولات پی وی سی زمانیکه میسوزند یا دفن میشوند میتوانند مضرانه نفوذ کنند. سوزاندن تولید وآزاد سازی مقدار زیادی دیوکسین است و اجزای تشکیل دهنده کلرین که مخیط زیست را میآلاید. در ژانویه ۲۰۰۶ اتحادیه ازوپا یک تحریم برای ۶ نوع فتالیت نرم کننده در اسباب بازیها قرار داد. در سال ۲۰۰۳ کمیسیون امنیتی مخصولات مصرفی آمریکا تحریم مشابه در ایالات متحده را انکار کرد. با وجود این در آمریکا بیشتر کمپانیها به طور اختیاری اسباب بازیهای بشر ساخت پی وی سی برای نوزادان را متوقف کرد.

از جمله گازهای شیمیایی صنعتی دی اکسید گوگرد است که در هوای شهرهای صنعتی در بعد کلان وجود دارد .
دیاکسید گوگرد (SO2) که بیشتر از دیگر اکسیدهای گوگرد در هوا منتشر میشود، گازی است بیرنگ و بدبو که باعث تحریک مجاری تنفسی بخصوص حلق، بینی و حنجره شده و ایجاد برونشیتهای مزمن، آسم و آمفیزم میکند. دیاکسید گوگرد به مقدار زیاد در آب محلول بوده و در نتیجه بوسیله رطوبت در سیستم تنفس فوقانی جذب می شود. مهمترین اثر تنفسی غلظت های بالای SO2 عبارت از نارسایی های تنفسی، کاهش سیستم دفاعی ریه ها و تشدید بیماری قلبی و ریوی میباشد و افراد دارای بیماریهای آسم، برونشیت یا آمفیزم و بیماران قلبی و همچنین بچه ها و افراد مسن به این گاز حساس می باشند. دیاکسید گوگرد بطور عمده موجب برونشیت و تنگی نفس در غلظتهای نسبتاً پایین (0.5-0.25 ppm) میشود. تأثیر این آلاینده در سیستم تنفسی در حضور ذرات معلق تشدید میشود.
در مطالعاتی که انجام شده تاثیر دی اکسید گوگرد برمیزان آنزیمهایی مانند کاتالاز، گلوتاتیون پراکسیداز، سوپراکسید دسموتازوگلوتاتیون که نقش مهمی درحذف رادیکالهای آزاد دارد بررسی شد که سبب آسیبهای جبران ناپذیری به بافتها می شود.
در مجموع با توجه به مطالعات آنزیمی انجام شده ونتایج حاصل از انها میتوان به این نتیجه رسید که اثرات سمی گاز دی اکسید گوگرد میتواند با کاهش میزان آنتی اکسیدانها وتضعیف سیستم دفاعی وآنتی اکسیدانی به بدخیمی و حالات سرطانی منجر شود.
در مورد گازهای صنعتی کلر و منو اکسید کربن انشاء الله در آینده در مقالاتی جدا گانه بحث کافی خواهیم نمود.
فلزات سنگین :در جدول تناوبی 80 فلز وجود دارد که 30 فلز سمی هستند. آرسینیک، جیوه، سرب و کادمیم از جمله این فلزات هستند که از سال 2007 خطرناک بودن آنها مطرح شده است و بجز سرب سرطان زایی انها مشخص شده است. در شمای زیر عوارض مواجهه با جیوه ملاحظه میگردد. جیوه تنها فلز مایع بوده و منابع آن لامپ های حاوی بخار آن، وسایل آزمایشگاهی(ترمومتر، فشارسنج ...)، آمالگام، ماهی. کشورهای آسیایی سهم خیلی زیادی در پخش این فلز و ترکیبات آن در هوا دارند فلزات سنگین را در آینده انشاء الله مورد بحث قرار خواهیم داد، هرچند قبلا"در مورد آرسینیک و آهن مقالاتی داشته ایم. در مورد امواج الکترومغناطیس با فرکانس بالا و موبایل در مقالات اولیه این سایت پزشکی صحبت و خطرات آنرا به وضوح بیان کرده ایم.
بنده های شاکر زشتی های دیگران را می پوشانند بدی ها را نادیده میگیرند
سختی ها را با لبخند و امید میگذرانند و باور دارند که پایان شب سیه سفید است چون دلشان را نور خدا گرفته است.
نانو و کاربردهای آن در خواص دارویی و درمانی(طراحی انسولین استنشاقی)
دکتر حسین جعفری عضو هیئت علمی دانشگاه آزاد اسلامی واحد پزشکی تهران گروه فارماکولوژی و سم شنا سی
در سحرگاه زیبای قربان دل را به قربانگاه عشق روانه کن که تنها، دل، لایق قربان کردن او ست.
عید عشق و زندگی پیشاپیش بر کاربران عزیز مبارک باد.
این مقاله تقدیم میشود به آنانی که برای برقراری عدالت و خدمت به انسانیت تلاش می کنند.
فناوری نانو یکی از آخرین دستاوردهای علمی است. طبق بررسی های شورای پژوهش های اجتماعی اقتصادی انگلستان، فناوری نانو از جمله موارد رو به گسترش و مورد توجه اجتماعی اقتصادی است. بحث هایی کم و بیش در زمینه کاربرد این نوع فناوری چه منتقدانه و یا طرفدارانه وجود دارد. بیشترین اشکالی که منتقدان در این زمینه وارد می کنند، ترس از انباشته شدن کره زمین از وجود موادی است که ممکن است این فناوری در پی داشته باشد و به نوعی خطرناک باشد. اما نقطه نظر طرفداران سرسخت این نوع فناوری بیشتر متوجه تاثیر مثبت آن در ارتقای زندگی، تولیدات جدید و توسعه گرانه و تولید محصولات ارزان تر است.
امروزه نانوذرات مصارف گسترده ای پیدا کرده اند که میتوان به موارد چندی اشاره کرد: دارورسانی پوستی، بهعنوان حامل عوامل ضد میکروبی و ضد سرطانی، حامل داروهای پپتیدی و پروتئینی مثل انسولین و نیز به عنوان حامل داروهای ضد التهاب و تنفسی. در اواخر دهه 60 قرن بیستم میلادی Markle و Speiser اولین نانوذرات را در داروسازی، به منظور تهیه واکسنها علیه کزاز و دیفتری فرموله کردند . اولین مقاله مروری در مورد نانوذرات در داروسازی توسط Jorg Kreuter آلمانی در سال 1978 منتشر شد . امروزه مقالات مروری زیادی در زمینه نانوذرات دارویی در مجلات معتبر به چشم می خورد. در این مقالات نانوذرات را از جنبه های مختلف از قبیل تهیه آنها با بهره گیری از حامل های خاص از نانوذرات و نیز موارد مختلف درمانی
آنها مرور گردیده اند.
فناوری نانو چیست؟
به طور کلی این فناوری عبارت از کاربرد ذرات در ابعاد نانو است. یک نانومتر، یک میلیاردم متر است. از دو مسیر به این ابعاد می توان دسترسی پیدا کرد. یک مسیر دسترسی از بالا به پایین و دیگری طراحی و ساخت از پایین به بالا است. در نوع اول، ساختارهای نانو با کمک ابزار و تجهیزات دقیق از خرد کردن ذرات بزرگ تر حاصل می شوند. در طراحی و ساخت از پایین به بالا که عموما آن را فناوری مولکولی نیز می نامند، تولید ساختارها، اتم به اتم و یا مولکول به مولکول تولید و صورت می گیرند. به این طریق تولید مواد، تجهیزات و سامانه هایی با ابعاد نانو انجام می شود. درحقیقت فناوری نانو به ما امکان ساخت طراحی موادی را می دهد که کاملا دارای خواص و اختصاصات جدید هستند.
تغییر در خصوصیات دارویی
فناوری نانو در پزشکی تاثیرات مهمی دارد. شرکت Elan یکی از شرکت هایی است که از فناوری نانو در تغییر ذرات دارویی استفاده می کند. این شرکت فرایند آسیاب کردن کریستال های نانو را در اختیار دارد که اجازه می دهد بعد از این پروسه، ذراتی مانند داروی Sirolimns متعلق به شرکت Wyeth که اجبارا می بایست در فرمولاسیون محلول خوراکی به کار برند، بهبود یافته و آن را بتوانند به فرم قرص ارایه نمایند. یعنی با تهیه ذرات نانو فرم محلول این ماده به فرم جامد تبدیل می شوند. داروی Sirolimns به عنوان یک تضعیف کننده سیستم ایمنی همراه سایر فرآورده های دارویی در موارد پیوند اعضا مانند پیوند کلیه به کار می رود. این شرکت مدعی است که با کاهش سایز ذره سرعت انحلال Sirolimns به مقداری که بتواند به فرم قرص ارایه شود افزایش می یابد. از نظر تجاری این نوع فناوری آسیاب نمودن فقط مختص داروهای با حلالیت بسیار ضعیف است، اما به عقیده این شرکت 40 الی 50 درصد فرآورده های جدید تقریبا در این رده قرار می گیرد. فناوری نانو همچنین در زمینه داروهای پپتیدی که عمدتا برای محفوظ ماندن از متابولیسم می بایست به فرم تزریقی تجویز شوند به کمک آمده است و شرایطی را می تواند فراهم نماید تا آنها را بتوان از طریق سایر روش های داروسازی ونیز مورد پذیرش بیمار تجویز کرد.
شرکت Xstal Bio که با دانشگاه های Glasgow Strathelyde همکاری می کند، توانسته است کریستال های نوینی بسازد که با ذرات پروتئینی پوشش داده شده اند. مدیر اجرایی شرکت Xstal Bio معتقد است که اغلب شرکت ها، برای تهیه ذرات نانو از مسیر خرد کردن ذرات بزرگ تر به ذرات کوچک تر استفاده می کنند، اما آنها فرایندی را در اختیار دارند که مستقیما ذرات کوچک از آن تهیه می شود، بدون آنکه احتیاج به فرایند زیادتری داشته باشند. این فرمولاسیون انسولین استنشاقی را انجام می دهد. بیماران می توانند به سادگی با اسپری کردن و تنفس آن، پودر خشک انسولین و یا یک پروتئین دیگری را دریافت کنند. برای اینکه این راه تجویز به طور موثر در اختیار باشد، ذرات محتوی آن باید آنقدر ریز باشند تا بتوانند در بخش های عمقی مجاری تنفسی نفوذ کنند والبته آنقدر ریز هم نباشد تامبادا پس از مصرف از دهان و بینی خارج شوند. بنابر این شرکت Xstal Bio مسیر اثباتی خاصی را پشت سر گذرانده است و هم اکنون این فرآورده در بیماران تحت آزمایش است. فناوری نانو در زمینه تشخیص ساده بیماری ها، تصویربرداری ها و برآوردسریع از کارایی مصرف دارو در افراد نیز کاربردهایی دارد. به طور کلی این فناوری در تولید اعضای مصنوعی، کاشت داروها، استفاده از تشخیص های فردی در کنترل آزمایش های درون تنی و تشخیصی و داروسازی نوین کاربرد دارد. درخصوص آخرین مواردی که اشاره شد، یعنی مونیتورینگ تشخیصی و داروسازی، این فناوری قادر است ریز وسیله داروهایی بسازد تا پس از کاشتن آن در بدن و کمک آن، سطح خونی مواد بیولوژیک درون بدن دائما تحت کنترل باشد و در صورت نیاز مقداری دارو آزاد و ارایه شود.

داروسازی به کمک فناوری نانو
نانوتکنولوژی یک پدیده علمی چندمنظوره ، شامل ساخت و استفاده از مواد ، ابزارها وسیستمها در مقیاس نانو است. در واقع به معنای علم دستیابی به زیر ساختهای پدیدهها و استفاده ازسیستمهایی در سطح مولکولی با عملکرد جدید است. امروزه نانو تکنولوژی در زمینههای بسیاری رسوخ کرده که شاید بتوان گفت مهمترین آن داروسازی است که منجربه وجودآمدن دارورسانی نوین شده است. دارورسانی در بهبود روند درمان امیدهای بسیاری ایجاد کرده است که از جمله میتوان به کاربردهای آن در بیماریهای صعب العلاج اشاره کرد.
دارورســانــی نــویـن مـوفقیـتهـای چشمگیـر خود را مدیون نانو ذرات است که نانو ذرات نیز به نوبه خود مدیون خصوصیاتی چون:
ظرفیت بالا برای حمل دارو
سطح فعال بسیار وسیع برای واکنش قابلیت تجمع دربافت هدف
کوچکی مناسب برای عبور ازسطوح خونی سمیت پایین و ............. می باشد.
صــنــعـــت داروســـازی از نــقـطــه نـظــر دارورسـانـی ، تـاکـنـون از طـریـق فـنـاوری نانو به دسـتــاوردهــای چـشـمـگـیــری رسـیـده اسـت. در سیستم دارویی قدیم به علت غیرواقعی بودن دوز دارویی ، از لحاظ مقدار نیاز برای درمان ، بسیاری از آن در دســتــگــــاه گــــوارش ، گـــردش خـــون و بافتهای واسط به هدر میرفت تا مقدار مورد نظر به سلولهای هدف برسد که میتواند این داروهـــای جـــذب شــده در طــول مـسـیــر ایـجــاد عـوارض جانبی کند که در بیماریهای دیابتی و سـرطان ، باعث ریزش مو و عوارض بسیاری خواهد شد یا تزریق مکرر باعث دردناک شدن بافتها میشود که برای بیمار غیر قابل تحمل اســت ؛ امـــا فــنــاوری نــانـو در دارورسـانـی راه حلهایی اندیشیده است. دارورسانی نوین عبارتند از: رساندن دارو در یک زمان و با دز کنترل شده به اهداف دارویی خاص ، این کار به نحو چشمگیری ، ایمن تر و بسیار مؤثرتر از پخش دارویی در تمام بدن است که سبب میشود عوارض جانبی و دز مصرفی کاهش یابد. در واقع رساندن دارو در یک زمان معین با دز کنترل شده به اهداف خاص که باعث کاهش عوارض جانبی ، درمان سریع تر و اختصاصی برای هر یک از افراد است. این شیوه دوزهای مصرفی را کاهش میدهد و میتواند باعث دل گرمی بیماران برای ادامه رژیم مصرف دارویی صحیح شود. استفاده بهتر از دارورسانی ، اجازه استفاده از روشهای درمانی جدید را میدهد. این فناوری جدید ، امکان استفاده از داروهای بسیار سمی را نیز میدهد.
فرمولاسیون داکسیل در قیاس با فرمولاسیون های رایج آن سمیت قلبی، تهوع و عوارض جانبی کمتری را نشان می دهد
سیستمهای دارورسانی نوین برای اینکه قادر به رساندن دوز مورد نیاز دارو در زمان معین به سطح هدف باشند از سیستمهای طراحی شده نانومتری فعال یا غیر فعال استفاده میکنند ،پس باید این گونه گفت که گذر از گذرگاه نانوتکنولوژی برای رسیدن به اهداف نهایی دارورسانی الزامی است. مهمترین نانو ساختارها و نانو داروهایی که در دارورسانی نوین کاربرد دارند عبارتنداز
لیپوزومها برای نفوذ بهتر
کپسوئید و ویروسها برای انتقال دارو
نانو ذرات مورد استفاده برای انتقال دارو دارورسانی با نانوسوسپانسیون
نانوکپسول ها
نانوسرنگهای سلولی استفاده از ماکرومولکولهای خود تجمع دهنده برای حمل دارو
پرواضح است که امروزه داروهای قدیمی و تا حدودی کنونی دیگر مورد استقبال شرکتهای داروسازی واقع نمی شود. حال آن که رسوخ نانو تکنولوژی در صنعت داروسازی منجر به دگرگونیهای شگرفی شده است که از جمله آنها دارورسانی نوین است. شاید بتوان گفت دارورسانی نوین انقلاب علمی- تجاری داروسازی و پزشکی بوده است که نسیم نوید بخش بیشتر و بهتر زندگی کردن را به انسان میدهد.
دارورسانی با نانوسوسپانسیون ها
قسمت اعظم ترکیبات شیمیایی جدیدی که به منظور ساخت داروهای جدید منتشر میشوند ، نامحلول و یا کم محلول در آب هستند و بنابراین جذب کمی نیز دارند و این مسأله ، مانع بزرگی در برابر ساخت فرمولاسیونهای کارامد از این ترکیبات به شمار میرود. نانو سوسپانسیونها نوعی توزیع کلوئیدی ذرات خالص داروها در اندازههای کـوچـکتـر از میکـرون هستنـد از نانو سوسپانسیونها برای فرمولاسیون داروهایی که هم در آب و هم در روغن نامحلول هستند نیز میتوان استفاده کرد. استفاده از فناوری نانو درسوسپانسیون ها ، باعث فراهم آوردن امکان استفاده از این داروها بدون نیاز به استفاده ازحلالها میشود. به کمک این فناوری ، دارو در حالت بلوری مدنظر نگهداری شده در حالی که اندازه نانو ذرات آن کاهش یافته و این نکته باعث افزایش سرعت حل شدن و افزایش جذب دارو میشود.
از نانوسوسپانسیونها برای انتقال مقادیر زیادی از داروهای کم محلول در آب به مغز همراه با کاهش عوارض جانبی داروها نیز میتوان استفاده کرد. نانو سوسپانسیونها در انواع مختلف ، روشهای تجویز دارند از جمله: روشهای تزریقی ، خوراکی ، موضعی ، ریوی و انتقال هدفمند دارویی. از نانوسوسپانسیونهای خوراکی به طور اختصاصی برای افزایش سرعت و جذب داروها استفاده میشود. علاوه بر افزایش سرعت اثر داروها ، کاهش دفع داروها ، افزایش دز موثر دارو و کاهش تحریک پذیری معده نیز گزارش شدهاست. برای دارورسانی به ریـههـا ، افشـانـههـا دارای ذرات ریـز دارویـی هستنـد ، اما از مشکلات این سیستمهای دارورســــانـــی ، تـــوزیـــع نـــاهـمـگـــون ذرات دارویـــی در قـطـــرات حـــامـــل آنهـــا.نانوسوسپانسیونها این مشکل را با افزایش تعداد ذرات در هر قطره برطرف ساخته اند و بدین ترتیب ، سرعت اثر داروها و میزان جذب آنها نیزافزایش یافته است. در مجموعنانو سوسپانسیونها نه تنها مشکل حلالیت دارو رابرطرف کرده اند ، بلکه با تغییر خواص دارویی دارو ، باعث بهبود کارایی وکاهش عوارض جانبی آنها نیز شده اند.
لیپوزومها
لیپوزومها در دارورسانی با استقبال زیادی روبرو شدهاند. این مواد میتوانند به طور کروی مواد داروئی را در بر گرفته و احاطه کنند. تاکنون بسیاری از ترکیبات از جمله ضدسرطانها و آنتی بیوتیکها توسط لیپوزومها مورد استفاده قرار گرفته اند. در مقابل نـیـز شـرکـتهـائـی مانند Anosys وجود دارند که توانستهاند از لیپوزومها به صورت حاملهای دارویی استفاده کنند. اغلب سلولها برای انتقال پیام و سیگنال مهم خود به سلول دیگر از حاملهایی به نام Dexosomeها استفاده میکنند. در سیستم ایمنی ، این سلولهای دندانهدار ، عوامل ویروسی و عفونت زا را حس میکنند. در حقیقت این شرکت توانسته است Dexosomeهای مصنوعی برای هدف قراردادن سرطان را بسازد. محققان Anosys به کمک این روش خواهند توانست نوعی ایمنی اکتسابی بر علیه انواعی از سرطانها ایجاد کنند.
نانو داروهای ضد سرطان
سرطان به عنوان یکی از مهلک ترین و مرگبارترین بیماریهایی است که بشر با آن مواجه است. با ورود مواد شیمیایی گوناگون به زندگی بشر و آلودگی روز افزون زیست محیطی ، آمار سرطان نیز افزایش یافته است. در این میان اگر چه داروها و روشهای درمانی زیادی برای سرطان ارائه شده ولی به دلیل آسیبهای جدی که این داروها به دیگر قسمتهای بدن میرساند ، عوارض جانبی درمان سرطان نیز از دیگر مشکلات همراه سرطان است. لذا برای اولین بار در سال 1906 ایده ساخت دارویی که بدون آسیب به سلامتی سایر بافتها و جوارح بدن به هدف خود برسد ، توسط پل ارلیخ مطرح شد. وی اسم این داروی فرضی راگلوله جادوی نامی نامید.
محققان کشور نیز طی ماههای اخیر موفق به ساخت نانو داروی ضدسرطان سیناد اکسوزوم شدند. در اغلب موارد هدف از ارائه و مصرف چنین سیستمهای دارویی بالا بردن اثر درمانی ، کاهش عوارض جانبی ، نگهداری مقدار دارو در یک دز مطلوب ، بهینه کردن مصرف دارو و رساندن دارو به بافت مورد نظر بدون آسیب به دیگر قسمتهای بدن است. بسیاری از داروهایی که ظرفیت بالای درمانی دارند ، به خاطر عوارض جانبی یـا مشکـل تـولیـدشـان بـه شکلـی کـه بـه راحتی قابل واگذاری به بیماران باشد ، توسعه نمییابند.
در ایـن گـونـه مـوارد فنـاوری نـانـو راه کـارهـایـی را بـا ترکیب اجزای فعال داروها با مولکولهای دوام آور یا با فناوریهای جدید تولید دارو به صورت پودرهای خیلی ریزتر ارائه داده است. به عنوان مثال برخی از شرکتها در حال حاضر داروهای تنگی نفس و مسکن را به صورت پودری با ابعاد نانومتری تولید میکنند که با استنشاق آن نسبت به روشهایسنتی جذب سریعتری از دارو به بدن صورت میگیرد.
نانو داروی ماده دوکسوروبیسین که برای درمان سرطان استفاده میشود و در واقع یک سم سلولی است که چون انتخابی عمل نمیکند ، غلظت آن در بافتهای سالم و توموری تقریباً برابر است. درون نانو کپسولهای لیپوزومی محبوس میشود تا هم اثرات جانبی آن کاهش یابد هم اثرگذاری دارویی آن بالا رود. قطر این نانو دارو در حدود 100 نانومتر است و علاوه بر اینکه کوچکی آن برای ورود به بافت پر عروق تومورها مناسب است ، توانایی انتقال یک حجم قابل توجه از دارو را نیز دارد. همچنین حلالیت بهتر دارو ، سمیت کمتر ، مدت زمان بیشتر باقی ماندن در سلول هدف و تسهیل ورود به داخل سلول از دیگر مزایای آن عنوان شده است.
ویواژل داروی ضد ویروس ایذر بر پایه دندریمر است. دندریمر نوعی پلیمر است. پلیمرها میتوانند به صورت خطی یا شبکهای باشند .در یک دندریمر ، زنجیرههای مولکولی پلیمری شده شبکه ای که هر کدام شعبـههـای جـدیدی میسازند در نهایت یک مغز یا هسته مرکزی را شکل میدهند. درمانهای جدید سرطان از راه فناوریهای نانومواد مغناطیسی در حال توسعه هستند. این درمانها بر اساس نانو ذرات آهن مغناطیسی است که با تغییر یک میدان مغناطیسی اعمال شده قابل گرم شدن است. این حرارت باعث میشود که سلولهای سرطانی که از سلولهای معمولی به دما حساس تر هستند از بین بروند.

فاکتورهای مؤثر بر اکتشافات داروئی مبتنی بر فناوری نانو
افــــزایــــش حـــلالـیـــت: از مـــزایـــای عـمـــده سیستمهای دارورسانی مبتنی بر نانو ، تأثیر سریع آنهـا اسـت. ایـن مـسـئـلـه تـاحـدودی مـربـوط به فناوریهای کپسولهکردن و به دنبال آن افزایش سرعت حل ماده در مایعات بدن است. در همین راستا میتوان به این نکته اشاره کرد که ذرات 10 میکرونی سطحی معادل 2 تا 5 مترمربع به ازای هــرگــرم دارنــد در حــالــی کــه نــانـوذرات 3 تـا 5 نــانــومـتــری دارای سـطـحــی مـعـادل 400 تـا 500 مــتـــرمـــربــع بــه ازای هــرگــرم هـسـتـنــد.
شــرکــت داروسازی Elan روش روکشدهی پیشرفتهای را دارا است که از کنترل گستردهای بر روی این نــوع ذرات بــرخــوردار اســت. افـزایـش کـارایـی داروها نسبت به دوز در سیستمهای دارورسانی مـبـتـنـی بـر نانو نیاز کلی مصرف دارو را کاهش مـیدهـد و احـتـمـالا بـاعـث کـاهـش هـزیـنـههـا و عوارض ناخواسته در بدن میشود.
کاهش هزینههای توسعه: تحقیق و توسعه فـنــاوری نـانـو نیـازمنـد روشهـای جـدیـد آنـالیـز است. توسعه این روشها و تجاریشدن آنها بـاعـث افـزایـش بـازده و بهبود وضعیت صنعت دارورسـانـی خــواهــد شـــــد. از آن جـــمـــلـــــه شناساگرهای زیستی مبتنی بر نانوذرات هستند که در تستهای بررسی کارایی و میکروآرایهها کـاربـرد دارنـد. بـرخـی شـرکـتها از نانوبلورها (مــعـمــولا ژرمــانــیــوم و سـیـلـیـکــون) بـــــرای نشاندارکردن فلورسانت مواد استفاده میکنند در حـالـی کـه امـروزه شـرکـتهـایـی چون Evident Technologies , Quantum Dots و Kereos از مزایای ویژهِ نقاط کوانتومی برای تحقیقات خود استفاده میکنند.
هدفمندسازی بیشتر: افزایش کارایی داروها نسبت به دوز در سیستمهای دارورسانی مبتنی بر نانو نیاز کلی مصرف دارو را کاهش میدهد و احـتـمــالا بــاعــث کــاهــش هــزیـنـههـا و عـوارض ناخواسته در بدن میشود.
ســودمـنـدی بیشتـر بـرای بیمـاران: از دیگـر مـزایـای فـنـاوری نـانـو کـه بـاعـث تـقـویت صنایع داروســـازی مـــیشـــود ، مــشــتـــریهـــا هــســتــنـــد. داروهای مبتنی بر فناوری نانو شاید پاسخی به نیاز روزافزون به مصرف راحتتر داروها باشند. به عنوان مثال چندین داروی جدید برای انتقال به ریـه فـرمولاسیون میشوند که الزاماً بافت ریه محل اثرگذاری آنها نیست. آزاد شدن کنترل شده و افزایش تأثیر دارو ، کاهش عوارض جانبی و سمیت دارویی ، هدف قراردادن بافتی خاص یا توده ای بدخیم و همچنین بهبود قابلیت پذیرش بیماران از ویژگیهای منحصر به فردی است که صنایع دارویی با استفاده از فناوری نانو به دنبال
تحقق آن هستند. در ادامه به بررسی بخشی دیگر از داروسازی نوین با کمک فناوری نانو پرداخته میشود.
ذرات مغناطیسی در دارو رسانی هدفمند
اخیرا دارورسانی هدفمند به دلایل منفعتهای مختلف، مورد توجه زیادی قرارگرفته است. در میان راه های فراوانی که دارو رسانی هدفمند را نشان می دهند، . به دلیل دارورسانی موضعی، اثرات جانبی کاهش یافته و رهایش داروی کنترل شده طی مدت زمان طولانی، مورد توجه قرار گرفته اند. آنچه در مقاله حاضر می خوانیم شامل بیان اهمیت پوشش دار کردن نانو ذرات مغناطیسی به عنوان یک نیاز اساسی برای کاربردهای پزشکی، نحوه ی بارگذاری دارو در نانوذرات مغناطیسی، ورود ذرات به بدن و هدف یابی می باشد.

نانوذرات مغناطیسی به دلیل زیست سازگاری، سهولت اصلاح سطح و خواص مغناطیسی، در کاربری بیوپزشکی و صنایع موردتوجه قرار گرفته اند. نانوذرات مغناطیسی می توانند به شیوه های مختلف مورد استفاده قرارگیرند. تمایل به سمت میدان مغناطیسی توسط نانوذرات مغناطیسی، ویژگی ای است که منجر به دستاوردهای جدید می شود به طوریکه داروهای متصل شده به این ذرات در بدن با استفاده از میدان مغناطیسی، هدفمند خواهند بود. لذا نانوذرات مغناطیسی راه حلی برای حمل دارو به نواحی مد نظر در بدن هستند. اما این عمل به سهولت اتفاق نخواهد افتاد و موانع متعدد داخل و خارج سلولی در مقابل این عمل قرار می گیرند. راه برون رفت از این مشکل پوشاندن سطح نانو ذرات با مواد قابل پذیرش توسط بدن است. اصطلاحا" به این عمل اصلاح سطح گفته می شود. ترکیبات گوناگون معدنی و آلی برای این عمل به کار گرفته می شوند و موجب تسهیل فرایند ورود نانوذرات مغناطیسی به بدن می شوند. با عمل اصلاح سطح بر نانوذرات مغناطیسی فرایند بارگیری و حمل ترکیباتی نظیر دارو با سهولت بیشتری اتفاق خواهد افتاد و تحویل درون تن این ترکیبات با دقت بیشتری صورت خواهد پذیرفت.
طراحی و سنتز نانو ذرات نیازمند دانستن اصولی از طبیعت نانوساختارهاست. این ذرات به عنوان یک دارویی که به طرف بافت خاصی حرکت می کنند و ضرری برای بیمار ندارند.
به طور خلاصه برای هدفگیری مغناطیسی، دارو یا رادیوترکیب درمانی به ترکیب مغناطیس متصل و به بدن معرفی شده و توسط میدان مغناطیسی در ناحیه مدنظر تجمع می کند. سپس براساس کاربرد، ذرات دارو را رها کرده و یا موجب اثرات موضعی می شوند. رهایش دارو از طریق نفوذ ساده یا از طریق مکانیسم هایی که نیازمند فعالیت های آنزیمی هستند و یا با تغییرات در شرایط فیزویولوژیک مثل pH، اسمولالیته ویا دما رخ می دهد. چون گرادیان مغناطیس با فاصله از هدف کاهش می یابد، مهمترین محدودیت دارورسانی مغناطیسی به قدرت میدان خارجی برای اعمال گرادیان مغناطیسی لازم برای دست یافتن به ناحیه مد نظر، مربوط می شود. محدودیت دیگر به ابعاد نانوذرات مربوط می شود. همچنین در قیاس کردن مدلهای حیوانی به انسان محدودیتهایی وجود خواهد داشت. چالش دیگرآنها در مورد مکانیسم پاکسازی آنها است که با توجه به ساختار به کار رفته در آنها متنوع خواهد بود. فارماکینتیک نانوذرات و برداشت آنها توسط سلول ها در شرایط درون تن به قدرت آنها در عبور از موانع بیولوژیکی و افزایش مدت زمان حضور آنها در گردش خون، بستگی دارد.
یکی از مهمترین دلایلی که به نانوذرات مغناطیسی کاربری بیوپزشکی بخشیده است، زیست سازگاری آنها می باشد. همانگونه که این ذرات به عنوان ابزارهای دارو رسان مورد استفاده قرارمی گیرند، جزئیات سمیت آنها نیز می بایست مد نظر قرار گیرند. در بررسیهای متعدد درون تن و برون تن، این ذرات سمیت پایینی نشان می دهند.
البته اگر میزان بارگیری این ذرات از حد مشخصی افزایش یابد، نانوذرات مغناطیسی سمیت خود را بروز می دهند.
هدف یابی مغناطیسی نانوذرات مغناطیسی حاوی دارو
نتیجه گیری
دارو رسانی به کمک نانو حامل ها به سبب تغییر فارماکنتیک دار،افزایش مدت زمان حضور دارو در جریان خون،کاهش سمیت،افزایش نیمه عمر دارو، کاهش توزیع سیستماتیک دارو ، کاهش میزان مصرف دارو و هدف یابی دقیقتربه عنوان یکی از راهکارهای خوش آتیه در درمان سرطان و بیماری های صعب العلاج مطرح هستند که با تکیه بر دلایل ذکر شده در مقاله کارایی نانو ذرات مغناطیسی در این زمینه چشمگیرتر خواهد بود. این ذرات به سبب خواص ناشی از مغناطیس ذاتی شان، گوی سبقت را از سایر نانو حامل ها ربوده اند. به طور کلی ساختار این ذرات منجر به تسهیل کاربری های این ذرات در علوم و فنون مختلف شده است علی الخصوص در پزشکی که به سبب سمیت کم این ذرات در شاخه های گوناگون علاوه بر دارو رسانی از جمله در تصویربرداری بر پایه تشدید رزونانس مغناطیسی وگرما درمانی(هایپر ترمیا)کاربرد دارد. از بهترین مزایا این ذرات، قابلیت کنترل حرکت آنها از طریق اعمال میدان مغناطیسی خارجی به ذرات است که هدف اصلی دارو رسانی یعنی انتقال هدفمند دارو به بافت مورد نظر را تسهیل کرده و سرعت بخشیده است. به هر حال موفقیت های نسبی با استفاده از نانوذرات و میکرو ذرات مغناطیسی بر پایه انتقال هدفمند در حیوانات و آزمایش های کلینیکی دیده شده است و تحقیقات بیشتری در حال انجام است.
..........................................................................................................
خدایا
پنجره ای برای تماشا و حنجره ای برای صدازدن ندارم
امیدم به توست، پس بی آنکه نامم را بپرسی ودفترهای دیروزم را ورق بزنی رحمتت را
در شب و روز ذی الحجه بر همه کسانی که برایم با ارزشند جاری کن. عیدتان مبارک.
به نام انکه نامش آرامش بخش قلب هاست
به نام آنکه که قلم در کف انسان نهاد و بر حرمت آن قسم یاد کرد.
.....................................................................................................................
(سندرم کودک آبی ، بیماری صبح دوشنبه و پیری زود رس)
عوارض زیانبار نیترات موجود در آب و مواد غذایی و داروها
دکتر حسین جعفری عضو هیئت علمی دانشگاه آزاد اسلامی واحد پزشکی تهران گروه فارماکولوژی و سم شناسی

نیترات چیست ؟ یکی از آنیون ها ی معدنی است که در نتیجه اکسید اسیون نیتروژن عنصری حا صل می شود. این ماده یکی از عنا صر بسیار ضروری برای سنتز پروتئین در گیا هان است ونقش مهمی رادر چرخه نیتروژن دارد، نیترات از طریق اکسیداسیون طبیعی تولید وبنا براین در تمام محیط زیست یافت می شود.
فاضلاب های شهری، صنعتی، مواد دفعی حیوانی وگیاهی در شهرهای بزرگ که دارای نیتروژن آلی هستند به خاک دفع می شوند. دراثر فعالیت میکروارگانیزم های خاک نیتروژن آلی به یون مثبت آمونیوم NH4)) تبدیل شده که به این پدیده Ammonifcationگفته می شود. خاک توانائی نگهداری این ترکیب رادر خود دارد اما به مرور طی پدیده دیگری به نام Nitrificationبخشی از یون آمونیوم ابتدا به نیتریت(NO2) وسپس به نیترات تبدیل می شود لایه سطحی خاک قادر به حفظ ونگهداری این دو ترکیب نبوده ودر نتیجه نیتروت ونیترات به آبها ی زیر زمینی راه می یابند.
ازآن جائی که نیترات در آب به صورت محلول وجود دارد روش های معمول تصفیه آب قادر به حذف آن نیستند ازاینرو نیاز به آن دسته ازروش های تصفیه پیشرفته می باشد که قادر به کاهش آلاینده های محلول هستند. از سوی دیگر چرخه نیترات سازی در شهرها یی که دفع نادرست فاضلاب ازطریق چاههای جذبی انجام میشودهمچنان ادامه داردومشکل تولیدپیوسته نیترات و انتشارآن به آبهای زیرزمینی راسبب میگردد.
متاسفانه در اکثر مواد غذایی ، فست فود ها ، سوسیس ، کالباس ، خیار شور ، تنقلات و آجیل نیترات وچود دارد.
کودهای شیمییایی نیتراته ، مواد انفجاری ( باروت سیاه ، دینامیت ، پنبه باروتی و TNT وغیره ) جاوی نیترات هستند.در تعدادی از داروها نظیر تری نیترو گلیسیرین ، نیترات آمیل ، ایزو سورباید دی نیترات وغیره نیترات وجود دارد. گوشت خوک ( در کشورهای غربی از آن سوسیس وکالباس می سازند ) و بسیاری از مواد پروتئینی سرشار از نیترات است.
نیترات مولد رادیکال آزاد NO است. هر ماده غذایی ،داروی نیتراته و آب حاوی نیترات در بدن رادیکال آزاد NO
تولید نموده که بسیار خطرناک سرطانزا ، عامل پیری Aging))می باشد. در جوامعی که گوشت خوک را مصرف می نمایند بعلت وجود نیترات زیاد در آن چین وچروک ها در بدن آنها زیاد وپیری زودرس را در انتظار باید داشته باشند.رادیکال آزاد NO عامل Aging (پیری) است.
کسانی که فراورده های پروتئینی(مواد گوشتی) زیاد مصرف مینمایند زود پیر میشوند.
لازم به ذکر است کهNOدر مقدار کم فوایدی نیز دارد. نیتریک اکساید تاثیرات مهمی در فرآیندهای فیزیولوژیک
دارد.
NOدارای الکترون منفرد
Nitric oxide: شکل ظاهری این ترکیب، گاز بیرنگ است. این ترکیب با فرمول شیمیایی NO یک رادیکال آزاد است و یک مادهی حدواسط مهم در صنایع شیمیایی به حساب میآید. نیتریک اکسید یک محصول جانبی است که در اثر سوختن مواد در هوا به تشکیل میشود. مانند آنچه در موتور خودرو و نیروگاههای سوختهای فسیلی تولید میشود. علاوه بر اینها، این ماده به صورت طبیعی در اثر تخلیه های الکتریکی تولید میشود.
در پستانداران همچون انسان، NO یک مولکول مهم در سیگنالینگ سلولی است که در بسیاری ازفرایندهای فیزیولوژیک و پاتولوژیک دخالت دارد. این ترکیب دارای خاصیت گشادکنندگی عروق (Vasodilator) بوده تا رگهای خونی از هم باز شوند و جریان خون تسهیل گردد و فشار خون کاهش پیدا نماید .دارای نیمهعمر کوتاهی در خون در حد چند ثانیه است. سطوح اندک تولید نیتریک اکسید در محافظت از ارگانهایی مانند کبد از آسیب ایسکمیک مهم است. کسید نیتریک که توسط بدن وجود آن کمک می کند بعلاوه اکسید نیتریک مانع از تشکیل لخته در عروق خونی می شود که می تواند به دفع لخته های خونی خطرناک که در سرخرگها باعث سکته قلبی و مغزی heart attack or stroke. می شوند کمک نماید.
بیماری صبح دوشنبهMonday Morning Disease (MMD)
غیر از نقش احتمالی بالایی که زمینه ارثی در مورد این بیماری دارد میتوان گفت که همه کیسهای درگیر، این بیماری را بدنبال فعالیت و تمرین ورزشی نشان دادهاند ولی همیشه عوامل دیگری جز فعالیت بدنی نیز در بیماری نقش دارند که میتوان موارد زیر را نام برد. بیشتر از همه عاملی که مسبب بیماری صبح دوشنبه است عدم توازن بین جیره دریافتی و فعالیت بدنی است بویژه وقتی رژیم غذایی سرشار از غلات دریافت میکند (کربوهیدرات).
یکی دیگر از عوامل ،کار در کارخانه های تولید مهمات ومواد منفجره است وکسانی که این مواد را مورد استفاده قرار میدهند. این مواد حاوی نیترات هستند ومواد ، داروهای حاوی نیترات در بدن ایجاد تحمل ( Tolerance ) می نمایند بدین معنا که که شخص بعد از مصرف ویا مواجهه به تدریج بایستی مواد رابیشتر دریافت و یا بامقدیر زیادترآن مواجهه گردد.
تازمانی که افراد در محیط کارخانه هستند مشکلی برای قلب ،عروق ، کلیه و ریه ندارند اما با ترک نمودن محل کار وفاصله گرفتن از بخارات نیترات با مشکل در ارگان های حیاتی روبرو میگردند. رمان ترک از کارخانه هرچه بیشتر باشد مشکل بیشتر میگردد. این افراد با مرخصی انفارکتوس نموده وبعد از بازنشستگی سریع فوت می نمایند. وقتی این افراد شنبه ویکشنبه هفته را تعطیلی دارند بنابر این صبح دوشنبه قبل ازشروع ساعت کاری (10 صبح) با مشل قلب ، عروق وریه مواجه میشوند که بیماری صبح دوشنبه حادث می گردد. این بیماری شامل افراد نظامی ، کارگران سازنده مواد انفجاری ، کارگران سازنه متر و وکسانی که در ساخت جاده ، تونل و سد نقش دارند رخ میدهد.

در هر حال نیترات شمشیر 2 لبه است . بیشتری کارهای تحقیقاتی بر آن انجام شده است ( بیش از 25000 مقاله) درسال 1996 بزرگترین کنگره جهانی NO در سانفرانسیسکو برگزار ودر آن سال ملکول سال شناخته شده است.
هنوز بعدز گذشت 19 سال تریبون های تحقیقاتی جهان در ارتباط با این ملکول وجود داشته وخواهد داشت.
چاههای فاضلاب، عامل اصلی افزایش نیترات :
تحقیقات نشان می دهد در مناطقی که دفع فاضلاب به صورت سنتی و از طریق چاههای فاضلاب انجام میشود، به دلیل نفوذ فاضلاب به سفره های آب زیرزمینی، میزان نیترات موجود در آب بسیار بالاست. همچنین در شهرهای صنعتی به دلیل وارد شدن آلاینده های صنعتی به سفره های آب زیرزمینی، میزان نیترات آب بسیار بالاست.
اثرات نیترات بر سلامتی انسان :
نیتریت حاصل از احیای نیترات معدنی وآلی پس از ورود به سیستم گردش خون آهن همو گلوبین را اکسید نموده و از ظرفیت II به ظرفیت III تبدیل می نماید که در نتیجه هموگلوبین به متهموگلوبین تبدیل ظرفیت اکسیژن رسانی بسیارکمتری از هموگلوبین دارد ودر نتیجه به بافت ها اکسیژن کافی نمی رسد بعداز مدتی رنگ پوست (در نا حیه دورچشم ودهان ) به تیرگی میگراید وازاین رو به آن سندرم BIueBaby (سندرم کودک آبی)می گویند
این عارضه اولین نشانه مسمومیت با نیترات است ونوزادان زیر شش ماه آسیب پذ یرترین گروه سنی دراین مورد هستند. زیرا نوزادان برخلاف بزرگسا لان علا وه بر PHبالای معده وزیادی با کتری های طبیعی احیاء کننده نیترات فاقد آنزیم برگشت دهنده متهموگلوبین به هموگلوبین هستند.ازدیگر علائم افزایش متهموگلوبین می توان به سردرد واشکال در تنفس اشاره نمود.
در تصویر بالا طفل مبتلا به سندرم کودک آبی دیده میشود.
نیترات باعث سرطان می شود :
نیترات معدنی ویا آلی به عنوان یک عامل سرطانزا عمل نمایند بستگی به احیای نیترات به نیترت و واکنش های بعدی نیترت با سایر مولکول ها به خصوص آمین های نوع دوم آمیدها وکاربا مات ها دارد که منجر به تشکیل ترکیبات nitroso-N می گردد.
مطالعات انجام شده در کلمبیا نشان داده که رابطه معنی داری بین شیوع سرطان معده وغلظت نیترات درآب آشامیدنی برداشت شده از چاه ها وجود دارد.
اما بررسی های اپید میولوژیکی در دیگر نقاط دنیا رابطه مطمئنی رادر این زمینه نشان نداده است در کشور آلمان تحقیقاتی برروی جمعیت در معرض نیترات بالا در آب آشامیدنی انجام گرفت که رابطه معنی داری بین غلظت نیترات وافزایش تومورهای سرطان مغز به دست نیامد. مطا لعات دیگر در دانشگاه نبراسکان نشان داد که رابطه معنی داری بین غلظت نیترات آب وافزایش شیوع یک نوع سرطان به میزان دوبرابر گردیده است.
با توجه به این که تعداد متغیرها دراین مطا لعات زیاد بوده است رابطه منطقی بین افزایش داده های موجود برای اظهار نظر قطعی کافی نیستند.
اما ثابت شده است که ترکیبات N-nitroso در حیوانات آزمایشگا هی سرطان زا می باشند.
استاندارد نیترات در آب آشامیدنی :
با توجه به مطا لعات به عمل آمده توسط سازمان بهداشت جهانی در مورد نیترات، این سازمان حداکثر مجاز 50 میلیگرم درلیتر (برحسب نیترات) را اعلام نموده است.استاندارد ملی ایران نیز برای نیترات همین مقدار می باشد سازمان حفاظت محیط زیست ایالات متحده حداکثر مجاز نیترات را10 میلی گرم در لیتر (برحسب نیتروژن ) قرار داده که معادل با 82/ 44 میلی گرم در لیتر برحسب نیترات است.
نیترات و نیتریت 2 یون محلول در آب هستند که در بدن انسان به رادیکال آزاد نیتریک اکساید (NO) تبدیل می گردند . NO در بدن میتواند از آمینو اسید آرژنین تحت شرایطی تولید گردد. NO یک رادیکال آزاد است چون در ساختارش
الکترون منفرد دارد.از خانواده و فرزندان خود محافظت کنید :
آنچه مسلم است امروزه با رشد روز افزون جمعیت در شهرهای بزرگ آلودگی آب آشامیدنی رو به افزایش است. دفع نادرست فاضلاب های شهری از طریق چاهای جذبی، مصرف بی رویه مواد شوینده و پاک کننده بهداشتی که از طریق چاههای جذبی فاضلاب به اعماق زمین نفوذ کرده و سفره های آب زیرزمینی را آلوده می کنند، استفاده از کودهای شیمیایی و حیوانی، استفاده از آفت کش ها و حشره کش ها و ... از جمله دلایل اصلی آلودگی آب آشامیدنی انسانها هستند. در این میان سمومی مانند نیترات، آهسته و پیوسته سلامتی فرزندان ما را تهدید می کنند. این درحالی است که اثرات منفی نیترات حداقل 15 سال بعد از مصرف آشکار خواهد شد. وجود این ماده خطرناک در آب آشامیدنی خصوصا برای نوزادان و زنان باردار عوارض جبران ناپذیری را در پی خواهد داشت.کارشناسان و متخصصان اذعان دارند که یکی از موثر ترین روشهای حذف نیترات از آب آشامیدنی، روش اسمز معکوس است. این فناوری در دستگاه های تصفیه آب خانگی استفاده شده و درست در لحظه مصرف، آب آشامیدنی را تا 90 درصد تصفیه می کند و آبی سالم و گوارا در اختیار خانواده و فرزندان شما قرار می دهد.
کارشناسان ضمن توصیه این دستگاه ها به شهروندان، تاکید دارند که از دستگاه های تصفیه آب بهداشتی که از مواد اولیه استاندارد و مناسب جهت مصارف بهداشتی و خوراکی تهیه شده اند استفاده شود.

چرخه نیترات در طبیعت
نیترات درآب آشامیدنی وروشهای حذف آن :
نیترات اغلب در آبهای آشامیدنی وجود داشته و دلیل آن فعالیت های بشری مانند استفاده بیش از حد از کودهای شیمیایی مانند نیترات پتاسیم و نیترات آمونیوم ، کامل نبودن سیستم سپتیک و دفع نامناسب زباله های صنعتی ، انسانی و حیوانی است. این موارد منبع اصلی تولید نیتروژن بوده که در خاک به نیترات تبدیل میشوند و از آنجا که نیترات در آب به صورت محلول است از طریق باران وارد آب های زیر زمینی و در نهایت آبهای آشامیدنی میشود.
عوارض ناشی از نیترات بر روی بدن انسان :
نیترات موجود در آب تبخیر نشده و به صورت پایدار در آب باقی میماند. نیترات به طور معمول برای سلامتی خطرناک نبوده اما مصرف مداوم و بیش از اندازه آن میتواند اثرات زیادی بر سلامتی انسان به خصوص نوزادان داشته باشد. نیترات با هموگلوبین خون ترکیب شده و سبب اختلال در حمل اکسیژن توسط آن شده و توسط دستگاه گوارش به NO2 تبدیل میشود و نوزاد از کمبود اکسیژن رنج برده و سبب نارسایی در نوزادان میشود. سایر عوارض استفاده از نیترات در مدت زمان طولانی شامل کاهش اسیدیته معده ، کمبود آنزیم ، کاهش هموگلوبین های طبیعی خون ، افسردگی ، تاثیر بر سیستم عصبی و زمانیکه غلظت آن بالای 70% باشد سبب مرگ خواهد شد.
میزان مجاز نیترات در آب آشامیدنی : به گفته سازمان بهداشت جهانی اکثر افراد بالغ روزانه بین 20 تا 70 میلی گرم نیترات را به همراه مواد غذایی مثل کاهو ، کرفس ، اسفناج و .... مصرف میکنند. این نشان میدهد که علاوه بر آب آشامیدنی مواد غذایی نیز حاوی نیترات میباشد.آنالیز آب در ایالات متحده و کانادا نشان داده است که مقدار نیترات در این آبها 10 میلی گرم در لیتر است. اما طبق بهداشت جهانی (WHO) مقدار استاندارد نیترات در آبهای آشامیدنی حداکثر باید ppm50 باشد.
حذف بیولوژیکی نیترات : تصفیه بیولوژیکی نیترات شامل تبدیل نیترات به نیتروژن توسط باکتریهای موجود در بیوراکتورها است. باکتریهای موجود در این راکتورها نیترات موجود در آب را به نیتروژن موجود در هوا تبدیل می-کند. در برخی از موارد از اتانول و متانول در این بیوراکتورها استفاده میشود.
نکته: استفاده از این بیوراکتورها برای حذف نیترات از آبهای آشامیدنی کاربرد ندارد و بیشتر برای نیترات زدایی از فاضلاب مورد استفاده قرار میگیرد.
امروز طیف وسیعی از مواد باعنوان افزودنی به مقدار کم در تهیه موادغذائی استفاده می شوند. افزودنی ها ترکیباتی هستند که برای جلوگیری از فساد و حفظ طعم موادغذائی در مدت نگهداری، جلوگیری از رشد و نمو میکروبی، تشدید رنگ مخصوص، پایداری و اصلاح ساختمان فیزیکی محصول و اصلاح ظاهر محصول غذائی استفاده می شوند. یکی از این افزودنی ها نگه دارنده هاست. نگه دارنده های ضدمیکروبی غذائی، علاوه بر تأمین سلامت موادغذائی، باعث طولانی تر شدن عمر این مواد و کاهش ضایعات هزینه فرآوری و مشکلات فروش می شوند. ترکیبات نگه دارنده فراوانی سال هاست که به موادغذائی افزوده می شوند. یکی از این نگه دارنده ها ترکیبات نیتریت و نیترات است که به صورت نیتریت سدیمE250، نیتریت پتاسیم E 249، نیترات سدیم E252 و نیترات پتاسیم E251 استفاده می شود.
ترکیبات نیتریتی به خصوص نیتریت سدیم افزودنی چندمنظوره ای است که در گوشت های عمل آوری شده کاربرد دارد، علاوه بر خاصیت ضدمیکروبی در مقادیر کم، برای ایجاد رنگ و عطر و طعم نیز استفاده می شود. در حقیقت ترکیبات نیتریتی و نیتراتی برای جلوگیری از رشد میکروارگانیسم ها، به خصوص کلستریدیوم بوتولینوم و ایجاد رنگی صورتی و طعم مناسب در گوشت های عمل آوری شده، استفاده می شود. سم بوتولینوم خطرناک ترین ترکیب سمی شناخته شده است که 15 هزاربار خطرناک تر از گاز اعصاب است. نیتریت و نیترات در محصول گوشتی، مرغ (ماکیان)، پنیر و همچنین محصولاتی از ماهی نیز به عنوان نگه دارنده استفاده می شوند. نیتریت به تنهائی ولی نیترات زمانی که در اثر احیا به نیتریت تبدیل می شود اثر ضدمیکروبی دارد. چگونگی مکانیسم اثر نیتریت روی باکتری ها هنوز کاملاً روشن نیست، ولی تصور می شود که نیتریت با تأثیر بر روی ترکیبات سولفیدریل موجود در میکروارگانیسم ها تغییراتی در آنها ایجاد می کند که سبب اختلال در متابولیسم و در نهایت رشد و تکثیر میکربی می شد.
میزان مجاز نیتریت و نیترات : مقدار مجاز نیترات و نیتریت را قوانین ملی هر کشوری تعیین می کند. طبق بررسی های انجام شده مقدار این ترکیب از 120 تا 200 قسمت در میلیون (ppm) متغیر است، البته به ندرت ممکن است این مقدار از ppm 150تجاوز کند. سازمان غذا و داروی آمریکا متذکر شده که نباید مقدار نیتریت از ppm200 و مقدار نیترات از ppm 500 بیشتر باشد، به طور کلی برای جلوگیری از نشو و نمای باکتری های بیماری زا 80 تا ppm 150ضروری است. در کشور ما، طبق استاندارد شماره 2302 (ویژگی های سوسیس و کالباس) میزان نیتریت در فراوده های نهائی نباید از 125 ppm تجاوز نماید .
کلام آخر
این روزها که آلودگی هوا بیش از پیش شده، متخصصان تغذیه هم بیشتر به مصرف انواع میوه و سبزی برای حفظ سلامت مان و در امان ماندن از اثر منفی آلاینده های موجود در هوا تاکید می کنند. این در حالی است که بیشتر ما از گوشه و کنار شهر، زمزمه هایی مبنی بر آلوده بودن خود میوه ها و سبزی هابه انواع آفت کش ها و سموم کشاورزی را می شنویم و نمی دانیم که بالأخره تکلیفمان چیست؟ بالأخره بهتر است که برای حفظ سلامت مان میوه و سبزی بخوریم یانخوریم؟ آلوده بودن برخی میوه ها و سبزی ها به آفت کش ها و سموم کشاورزی، صحت دارد؟ بله، از آنجا که در کشور ما نظارت چندانی بر باقی ماندن آفت کش ها در محصولات باغی و کشاورزی وجود ندارد، درصدی از این محصولات دارای آلودگی هستند. احیای شان به وسیله باکتری ها، آغاز می شود. حدود 7 درصد از نیترات، در دهان به وسیله باکتری های احیاکننده نیترات، 24 ساعت پس از مصرف، به نیتریت تبدیل می شود و 90 درصد از نیتریتی که وارد دستگاه گوارش می شود، از همین جا منشأ می گیرد. تولید نیتریت در بدن به وسیله باکتری ها، باعث ایجاد ماده ای سمی به نام نیتروزامین می شود و نیتروزامین و نیتروزامید، مواد سرطان زای قوی ای هستند. تجمع نیترات، کودها و مواد شیمیایی در سبزی های برگی مانند کاهو و بعد از آن، در سبزی های غده ای یا همان ریشه ای بیشتر است.
.............................................................................................
بعضی از آدمها
پراز مفهوم هستند پراز حس های خوبند پر از حرف های نگفته اند
چه هستند، هستند و چه نستند هستند
یادشان ، خاطرشان ، حس های خوبشان
آدم ها بعضی ها یشان سکوتشان هم پر از حرف است
بیماری تــالاسمی در مسمومیت آهن
بیماری تــالاسمی در مسمومیت آهن
دکتر حسین جعفری عضو هیئت علمی دانشگاه آزاد اسلامی واحد پزشکی تهران گروه فارماکولوژی و سم شنا سی
یک دنیا " ارادت" یک جام "شفق " تقدیم به دوستانی که بهانه مهر ند سر آمد " عشق اند"
تـــالاسمی چیست ؟
تالاسمی یک واژه یونانی است که از دو کلمه تالاسا Thalassa به معنی دریا و امی Emia به معنی خون گرفته شده است و به آن آنمی مدیترانه ای یا آنمی کولی و در فارسی کم خونی میگویند. در تالاسمی، هموگلوبین ساختار طبیعی ندارد و نمیتواند اکسیژن را به طور مطلوب حمل کند. در سلولهای قرمز خون نوعی مولکول به نام هموگلوبین وجود دارد که وظیفه مهم حمل گازها بویژه اکسیژن را به عهده دارد. این مولکول ممکن است به طرق مختلف دچار مشکل شده و منجر به بیماریهای خونی شود. یکی از بیماریهای خونی مرتبط با اختلالات هموگلوبین، تالاسمی است. هموگلوبین در افراد بالغ دو زنجیره آلفا و بتا دارد. تالاسمی یک بیماری همولتیک مادرزادی است که طبق قوانین مندل به ارث میرسد . اولین بار یک دانشمند آمریکایی به نام دکتر کولی در سال ١٩٢۵ آن را شناخت و به دیگران معرفی کرد . این بیماری به صورت شدید (ماژور) و خفیف (مینور) ظاهر میشود. اگر هر دو والدین دارای ژن معیوب باشند به صورت شدید یعنی ماژور ( (Majorو اگر یکی از والدین فقط ژن معیوب داشته باشد به صورت خفیف یعنی مینور (Minor) ظاهر میشود. تالاسمی برای کسانی که نوع (مینور) را داشته باشند، مشکل ایجاد نمیکند و آنها هم مثل افراد سالم میتوانند زندگی کنند و فقط در موقع ازدواج باید خیلی مراقب باشند. اما برعکس این بیماری حداکثر آزار خود را به بیماران نوع ماژور میرساند. تالاسمی چگونه منتقل میشود؟ اگر یک زن و شوهر هر کدام دارای نوع کم خونی خفیف (مینور) تالاسمی باشند، هر یک از فرزندان آنها ٢۵ درصد احتمال ابتلا به تالاسمی ماژور (کم خونی شدید) را داشته و ۵٠ درصد احتمال تالاسمی مینور و ٢۵ درصد ممکن است سالم باشند. علائم و عوارضی که تالاسمی در بیماران ایجاد میکند در نوع ماژور تالاسمی (کم خونی شدید) هموگلوبین خون غیرطبیعی به نام F یا جنینی افزایش یافته و هموگلوبین قرمز خون کاهش پیدا میکند، کودکی که این بیماری را در خود دارد کم خون است و این کم خونی باعث بزرگ شدن طحال و کبد و تغییر قیافه ظاهری او میشود.
بنابراین به علت پایین آمدن مداوم خون، بیمار مجبور است مدام خون تزریق کند و در اثر تزریق خون که دارای مقدار زیادی آهن است و در اثر خود بیماری که باعث شکسته شدن هموگلوبین (گلبولهای قرمز) و آزاد شدن آهن میشود ، میزان آهن خون افزایش یافته و در بافتهای عمده بدن چون؛ قلب، کبد، طحال و رسوب میکند و سبب ایجاد مشکلات دیگری میشود که تنها به کمک آمپول دسفرال مینتوان از تجمع آهن جلوگیری کرد. مصرف مداوم دسفرال با قیمت بالای آن موجب بروز مشکلات اقتصادی میشود.
هموگلوبین:
هموگلوبین مولکول اصلی داخل گویچه های قرمز است که از هم و زنجیره های پروتئینی یا گلو بین تشکیل شده است. در هر زنجیره گلو بین یک مولکول هم وجود دارد که اکسیژن را توسط آهن خود حمل میکند. پس تولید هموگلوبین نیاز به تامین آهن و ساخت هموگلوبین دارد.
بر اساس نوع زنجیره پروتئینی چند نوع هموگلوبین وجود دارد:
هموگلوبین A هموگلوبین طبیعی در بالغین عمدتا هموگلوبین A میباشد که تقریبا حدود ۹۸% از هموگلوبین جریان خون را تشکیل میدهد و از زنجیره ۴ تایی حاوی دو زنجیره آلفا و دو زنجیره بتا ساخته میشود. (α۲β۲)
´ HGbA2هموگلوبین A2 از ۲ زنجیره آلفا و ۲زنجیره دلتا تشکیل میشود.(α۲δ۲) که بطور طبیعی ۲-۱% هموگلوبین در بالغین را تشکیل میدهد.
HGbFهموگلوبین F که هموگلوبین اصلی دوران جنینی است و کمتر از ۱% هموگلوبین در بالغین را نیز شامل میشود،
از زنجیره ۴ تایی ۲ تا آلفا و ۲ تا گاما (α۲δ۲) تشکیل گردیده است و هموگلوبین های C , H و … که در بعضی بیماریها بوجود میآید. برای ساخت زنجیره بتا هر فرد از هر والد خود (پدر و مادر) یک ژن سازنده این زنجیره را دریافت میکند برای زنجیره های δ,α از هر والد ۲ ژن دریافت میپکند. و بر اساس جهش یا حذف هر کدام از این ژنها ساخت و زنجیره مربوطه مختل شده و انواع بیماری تالاسمی را خواهیم داشت. هموگلوبین نه تنها برای حمل و تحویل طبیعی اکسیژن لازم است، بلکه در شکل و اندازه و بد شکلی گلبول قرمز دخالت دارد. مقدار کل هموگلوبین خون بطور طبیعی در خانمها ۲±۱۲ و در آقایان ۲±۱۴ گرم در دسیلیتر میباشد.
آهن نقش مهمی در بدن ایفا میکند. نقش آهن در حمل اکسیژن بویژه در طی ورزش حائز اهمیت است. بدون آهن بدن قادر به ساخت گلبولهای قرمز سالم و رساندن اکسیژن کافی به عضلات مغز و سایر احشاء نمیباشد. افت محسوس در ذخایر آهن،
آنمی کمبود آهن نامیده میشود. در کل زنان نسبت به مردان نیاز به آهن بیشتری دارند تا آهن از دست رفته در طی قاعدگی را جبران نمایند ولی ورزشکاران احتمالاً نیاز به آهن خیلی بیشتری نسبت به غیر ورزشکاران ندارند. هرچند ابهاماتی در این مورد در تحقیقات پزشکی وجود دارد. آهن کافی را میتوان از رژیم غذایی بدست آورد. البته این امر مستلزم عادات خوب تغذیه ای است. بزرگترین مشکل در رابطه با آهن آن است که خیلی فراوان نیست. هر ۱۰۰۰ کالری بطور متوسط حاوی ۶ میلی گرم آهن است و زنان نیاز به ۱۵ میلی گرم در روز دارند(مردان به ۱۰ میلی گرم در روز نیاز دارند).در زنانی که رژیم کم کالری دارند در اغلب موارد نیاز به آهن تأمین نمیشود(از آنجا که مردان دریافت کالری بیشتر و نیاز کمتری دارند برای آنها کمبود آهن کمتر اتفاق می افتد).
میوگلوبین نیز که در ساختمان خود از آهن بهره می برد، در ذخیره کردن و در انتقال اکسیژن در درون عضلات، نقشی مهم و اساسی را بر عهده دارد.
همانگونه که ملاحظه می کنید پاسخ به این سوال که آیا ورزشکاران زن نیاز به آهن بیشتری دارند واضح و قطعی نیست. با این وجود از آنجا که آهن یک ماده مغذی مهم برای کارآیی است در یک ورزشکار زن در صورتی که از رژیم گیاهی استفاده میکند یا سعی در کاهش وزن دارد احتمالاً عاقلانه این است که از یک مکمل آهن برای رفع نقص رژیم غذایی خود بهره مند شوند.
راه هــای پیشگیری از تــــالاسمی
١- انجام آزمایش خون از نظر کم خونی CBC و هموگلوبین A2
٢-انجام آزمایش روی جنین در هفتههای اول حاملگی در دوران بارداری
انـــواع تـــالاسمی:
تالاسمی به دو نوع آلفا تالاسمی و بتا تالاسمی است که خود بتا تالاسمی هم شامل تالاسمی ماژور(تالاسمی شدید) و تالاسمی مینور یا تالاسمی خفیف میباشد. افراد مبتلا به تالاسمی مینور در واقع کم خونی مشکل سازی ندارند، ولی اگر دو فرد تالاسمی مینور با هم ازدواج کنند به احتمال ۲۵% فرزندشان دچار تالاسمی شدید ماژور خواهد بود و ۲۵% فرزندشان سالم و ۵۰% تالاسمی مینور خواهند داشت.
تـــالاسمی مـــاژور
تالاسمی ماژور یا آنمی کولی به علت حذف یا جهش در هر دو ژن سازنده زنجیره بتا ایجاد میشود و به این ترتیب یا هیچ زنجیره بتابی ساخته نمیشود و یا به مقدار کمی ساخته میشود. در نتیجه بدن کمبود این زنجیره ها را با ساخت زنجیرهای آلفا جبران میکند که این زنجیرهای آلفای اضافی برای گلبولهای قرمز سمی هستند و با رسوب بر روی سلولهای گلبول قرمز باعث میشوند که گلبولهای قرمز در مغز استخوان و در داخل خون تخریب شده و زنجیرهای آلفا در مغز استخوان رسوب میکنند. از طرفی به علت خو نسازی غیر موثر ، مراکز خونساز خارج مغز استخوان ، ار جمله کبد و طحال شروع به خو نسازی میکنند و بزرگ میشوند. بیماری معمولا به صورت کم خونی شدید در ۶ ماهه اول زندگی کودک تظاهر میکند و درصورت عدم شروع تزریق خون ، بافت مغز استخوان و مکانهای خونساز خارج مغز استخوان فعال و بزرگ شده و باعث بزرگی مغز استخوانها بخصوص استخوانهای پهن (صورت و جمجمه) و بزرگی کبد و طحال میشوند.
علایم بیمـــاری
کم خونی شدید طوریکه برای بقاء بیمار تزریق مکرر خون لازم است. افزایش حجم شدید مغز استخوان بخصوص در استخوانهای صورت و جمجمه ، چهره خاص افراد تالاسمی را ایجاد میکند (چهره موش خر مایی( اختلال رشد دربچه های بزرگتر رنگ پریدگی ، زردی و گاهی پوست ممکن است به دلیل رنگ پریدگی و یرقان و رسوب ملانین به رنگ مس در آید. بزرگی کبد و طحال ، در سنین بالاتر گاهی طحال به حدی بزرگ میشود که باعث تخریب بیشتر گلبولهای قرمز میشود. علایم ناشی از رسوب آهن در بافتهای مختلف از جمله پانکراس و قلب و غدد جنسی و ایجاد دیابت و نارسایی قلبی و تاخیر در بلوغ. استخوانها نازک شده و مستعد شکستگی میشوند. تشخیص در آزمایش خون تالاسمی ماژور گلبولهای قرمز خون کوچک و کم رنگ خواهد بود (کم خونی هیپوکروم میکروسیتر). افت شدید هموگلوبین به مقادیر کمتر از ۵ گرم در دسی لیتر وجود دارد. بیلی رو بین سرم به علت تخریب سلولها افزایش مییابد و سایر آزمایشات. تشخیص قطعی با الکتروفورز هموگلوبین انجام میشود که در تالاسمی ماژور هموگلوبین A طبیعی ساخته نمیشود و ۹۸% هموگلوبین ها را هموگلوبین F تشکیل میدهد و هموگلوبین A2 نیز تا ۵% افزایش پیدا میکند
عوارض
از عوارض تالاسمی یک سری از عوارض از جمله اختلال رشد و تغییر قیافه بیمار و بزرگی کبد و طحال که به علت خود بیماری است و یکسری عوارض دیگر ناشی از درمان تالاسمی است. اصلی ترین این عارضه هموسیدوز یا هموکروماتوز است. هموسیدروز به رسوب آهن در بافتها گفته مینشود که نتیجه غیر قابل اجتناب تزریق طولانی مدت خون است. در هم نیم لیتر خونی که به بیمار تزریق مینشود، حدود ۲۰۰mg آهن به بافتها منتقل می کند که این مقدار آهن نمیتواند از بدن دفع شود و در بافتها رسوب می کند و باعث نارسایی در بافتها میگردد. بخصوص رسوب آهن در قلب و پانکراس و غدد ، مشکل اصلی این بیماران خواهد بود که باعث نارسایی پانکراس و دیابت ، نارسایی قلبی و نارسایی غدد جنسی و تیروئید و … میشود.
درمــان
تالاسمی شدید و درمان نشده همیشه باعث مرگ در دوران کودکی میگردد. در صورت تزریق مکرر خون و حفظ سطح مناسبی از خون میتوان طول عمر ا افزایش داد و تا حد زیادی مانع از تغییرات استخوانی واختلال رشد گردید. پس درمان تالاسمی عبارتند از:
تزریق دراز مدت خون: هدف از تزریق خون مکرر برای بیمار حفظ هموگلوبین بیمار در سطح بالای ۱۰است.
دفروکسامین: مشکل اصلی بیماران تالاسمی بعد از سالها ، هموسیدروز و اضافه بار آهن است، که میتوان آن را به کمک تزریق مرتب دفروکسامین به صورت زیرجلدی یا وریدی تخفیف داد. این دارو با آهن ترکیب شده و از ادرار دفع میشود. البته مقدار زیاد این دارو ممکن است باعث واکنش پوستی در محل تزریق و یاعوارض عصبی به ویژه در دستگاه بینایی و شنوایی شود. بنابراین این دارو به تنهایی برای پیشگیری دراز مدت از مسمومیت با آهن کافی نیست.
برداشتن طحال: اگر بزرگی طحال ، نیاز به تزریق خون را بیشتر کند طحال برداشته میشود تا نیاز به خون کاهش یابد.
پیوند مغز استخوان: درمان قطعی بیماری با پیوند مغز استخوان است. البته این عمل با مرگ ومیر بالایی همراه است. و در برخی بیماران نیز سلولهای تالاسمی مجددا رشد میکنند.
تــالاسمی مینور
تالاسمی مینور معمولا بدون علامت بوده و علایم بالینی واضح ندارند و بطور عمده در تستهای چکاب به صورت اتفاقی تشخیص داده میشوند. این افراد کم خونی مختصر (هموگلوبین بیش از ۱۰) با سلولهای گلبول قرمز کوچک و کم رنگ (هیپوکروم میکروسیتر) دارند که معمولا مشکل ساز نمیباشد. تالاسمی مینور در نتیجه اختلال یکی از دو ژن سازنده زنجیره گلوبین بتا به وجود میآید که این ژن ناقص یا از پدر و یا از مادر به فرد به ارث رسیده است، در نتیجه کاهش یا فقدان ساخت زنجیره بتا از یک ژن اتفاق میافتد و به دنبال آن هموگلوبین A2 تا حدود %۸-۴ افزایش مییابد و گاهی افزایش هموگلوبین F در حدود %۱-۵ دیده میشود تنها نکتهای که در تالاسمی خفیف یا مینور جالب توجه است، این است که این افراد موقع ازدواج نباید با یک فرد شبیه خود (تالاسمی مینور) ازدواج کنند.

آلفا تــالاسمی
علت آلفا تالاسمی حذف یک یا چند ژن از ۴ ژن سازنده زنجیره آلفاست، هر چه تعداد ژنهای حذف شده بیشتر باشد بیماری شدیدتر میشود و براساس تعداد ژنهای حذف شده به ۴ گروه تقسیم میشوند.
هیدروپس فتالیس: که حذف هر ۴ ژن آلفا را دارند و هموگلوبین ساخته شده فقط از زنجیره های گاما تشکیل شده است که هموگلوبین بارتز گفته میشود و وخیم ترین نوع آلفا تالاسمی است و با حیات خارج رحمی منافات دارد و جنین هنگام تولد مرده است و یا مدت کوتاهی پس از تولد میمیرد. این جنینها دچار ادم شدید هستند.
بیماری هموگلوبین H: که در اثر حذف ۳ ژن آلفا گلو بین بو جود میآید. بیماران دچار کم خونی هیپوکروم میکروسیتیک بوده و بزرگی طحال در آنها دیده میشود. در بعضی مواقع ممکن است نیاز به تزریق خون داشته باشند و در صورت کم خونی شدید و نیاز به انتقال خون باید طحال برداشته شود.
صفت آلفا تالاسمی ۱: که ۲ ژن آلفا حذف شده و از هر لحاظ شبیه بتا تالاسمی مینور است.
صفت آلفا تالاسمی ۲: که فقط یک ژن از ۴ ژن حذف شده و یک حالت ناقل ژن ، خاموش و بدون علامت است.
تغذیه درمانی در تــالاسمی:
د. یک بیمار تالاسمی باید رژیم غذایی خاصی داشته باشد و اطلاعات تغذیهای خود را بالا ببرد زیرا برخی از مواد غذایی که برای افراد معمولی مفید هستند، ممکن است عوارض خطرناکی برای یک بیمار مبتلا به تالاسمی به وجود آورد. بعلاوه تالاسمی نوعی بیماری ژنتیک است که از ابتدا تا انتهای عمر با فرد است و تغذیه، اثر بسیاری بر این بیماری دارد. این بیماران برخلاف تصور عموم نه تنها دچار کمبود آهن نیستند، بلکه مستعد ابتلا به مسمومیت با آهن نیز هستند. از این رو به این بیماران توصیه میشود از غذاهایی که حاوی آهن زیادی هستند، پرهیز کنند. از جمله گوشت یا جگر حیوانات بخصوص گاو و گوسفند و فرآوردههای آنها نظیر همبرگر، سوسیس و کالباس. لوبیا، حبوبات، سویا، کره و خود بادام زمینی، گندم، کلم بروکلی و دیگر سبزیجات برگ سبز، هندوانه، کشمش، نخود فرنگی، آب آلو، آلو، خرما، انگور، باقلا، غلات غنی شده با آهن و نخود، آهن زیادی دارند و بهتر است این بیماران در حد اعتدال از آنها استفاده کنند.البته باید توجه داشت مصرف روزانه میوه و سبزیجات به میزان کافی در تمام افراد بخصوص بیماران مبتلا به تالاسمی توصیه میشود زیرا این مواد، خطر بروز گرفتگی عروق را در بیماران تالاسمی کاهش میدهد.
این بیماران باید به مصرف مواد معدنی دیگر توجه خاصی داشته باشند و تا جایی که میتوانند بدن خود را سالم نگه دارند. یکی از این مواد مغذی، کلسیم است. کلسیم به تقویت و حفظ سلامت استخوانها کمک شایانی میپکند. بعلاوه بیماران مبتلا به تالاسمی استخوانهای سستی داشته و در معرض مشکلات استخوانی بسیاری قرار دارند بنابراین کلسیم باید به مقدار کافی و بیشتر از یک فرد معمولی در رژیم غذایی این افراد وجود داشته باشد. کلسیم در این بیماران یک فایده دیگر نیز دارد و آن کاهش جذب آهن است.
..................................................................................................
صبح یعنی یک معجزه یعنی یک ایمان دوباره به قدرت خداوند.
سلام. روز شما پر از معجزه خداوندی
به نام یگانه خالق هستی که به بنده نوازی معروف و به مهربانی مو صوف است.
دکتر حسین جعفری عضو هیئت علمی دانشگاه آزاد اسلامی واحد پزشکی تهران گروه فارماکولوژی و سم شنا سی

آرسنیکعنصر شیمیایی است که در جدول تناوبی با علامت As مشخص است و دارای عدد اتمی 33 می باشد. آرسنیک شبه فلز سمی معروفی است که به سه شکل زرد ِ سیاه و خاکستری یافت می شود. آرسنیک و ترکیبات آن به عنوان آفت کش مورد استفاده قرار می گیرند.
تاریخچه
آرسنیک (واژه یونانی arsenikon به معنی اریپمنت زرد) در دوران بسیار کهن شناخته شده است. از این عنصر به کرات برای قتل استفاده شده ِ علائم مسمومیت با این عنصر تا قبل از آزمایش مارش تا حدی نا مشخص بود. آلبرتوس مگنوس را اولین کسی میدانند در سال ۱۲۵۰ این عنصر را جدا کرد. جوان شرودر در سال ۱۶۴۹ دو روش برای تهیه آرسنیک منتشر کرد. همچنین از زرنیخ برای ساخت مواد بهداشتی همچون داروی نظافت بدن(موبر) (واجبی) استفاده میشود . واجبی از آهک و زرنیخ ساخته تشکیل یافته است. گفتنی است که پایه اصلی کرمها و اسپری های موبر از همین دو ماده میباشد.

مهمترین ترکیبات آرسنیک عبارت است از: آرسنیک سفید، سولفید آن گرد حشره کش آرسنیت کلسیم و آرسنیت سرب. آرسنیت سرب بهعنوان سموم و حشرهکشها در کشاورزی استفاده میشود .این عنصر گهگاه بصورت خالص یافت میشود ولی بیشتر به
صورت ترکیب با نقره، کبالت، نیکل، آهن - آنتیموان یا سولفور وجود دارد. این عنصر از حرارت دادن مواد معدنی حاوی آرسنیک و تبلور مجدد بخارات حاصل از تصعید آن به صورت خالص تولید می شود. همچنین این عنصر معمولا به صورت صنعتی به عنوان فرآورده جانبی واحدهای تولید فلزات به دست می آید.
خصوصیات فیزیکی وشیمیایی:
آرسنیک ،عنصر شیمیایی است و شبه فلز معروفی بوده که به سه شکل سفید، زرد وخاکستری یافت می شود. با عنوان تری اکسید ارسنیک، تری سولفید ارسنیک (اورپیمنت) و دی سولفید ارسنیک به ترتیب شناخته شده اند خود ارسنیک خیلی سمی نیست اما فرم دیگر ان یعنی اکسید ارسنیک بی نهایت سمی می باشد.آرسنیک از نظر شیمیایی شبیه فسفر است تا حدی که در واکنشهای بیوشیمیایی میتواندجایگزین آن شود از این رو سمی است وقتی به آن حرارت داده شود، بصورت اکسیدآرسنیک در می آید که بوی آن مانند سیر است به همین دلیل از دهان کسانی که با مرگ موش مسموم شده اند بوی سیر استنشاق می شود.
آرسنیک و ترکیبات آن می توانند بر اثر حرارت به گاز تبدیل شون . آرسنیک خاکستری یک شبه فلز بسیار شکننده است. این فولاد خاکستری رنگ کریستالی به راحتی در هوا اکسید شده و تیره می گردد.

کاربردها
در قرن بیستم آرسنِت سرب به عنوان یک آفت کش برای درختان میوه به خوبی مورداستفاده قرار گرفت ( استفاده از آن در افرادی که به این کار اشتغال داشتند ایجاد آسیب های عصب شناسی کرد) و آرسنیت مس در قرن نوزدهم به عنوان عامل رنگ کننده در شیرینی ها به کار رفت.
کاربردها ارسنیک را میتوان به طریق زیر دسته بندی کرد:
1-محافظ چوب:
سمیت ارسنیک برای حشره ها باکتری ها و...آن را یک ترکیب ایده ال برای محافظت از
چوب می کند.
2-پزشکی
آرسفنامین: (salvarsan)در قرن 18،19 و 20 میلادی تعدادی از ترکیبات ارسنیک جهت مصارف پزشکی استفاده
می شدند شامل: آرسفنامین یا نئو سالوارسان برای سفلیس و...که البته به و سیله داروهای جدید جانشین شده است
تری اکسید ارسنیک در طی 500 سال گذشته به دلایل مختلف استفاده شده است. ولی معمولترین ان در درمان سرطان است .اداره دارو و غذای امریکا FDA در سال 2000 این ترکیب را جهت درمان بیماران سرطان خون حاد تایید کرد.
3-مواد رنگی:
استئو ارسنیت مس به عنوان ماده رنگی سبز تحت عناوین مختلف شناخته شده است باعث مسمومیت های زیاد آرسنیک شده است .
4-ارتش:
بعد از جنگ جهانی اول ایالات متحده انباری حاوی 20000 لویزیت ساخت (یک اسلحه شیمیایی که به عنوان طاول زا عمل می کند و باعث تحریک ریه میگردد).
-کاربرد های دیگر
حشره کش های مختلف کشاورزی و سموم.
استفاده در تغذیه حیوانات به ویژه در ایالات متحده به عنوان روشی جهت جلوگیری از بیماری.
گالیوم آرسنیک یک نیمه رسانهای مهم است که در ICها به کار میرود
بیش از 2%آرسنیک در آلیاژهای سرب برای گلوله های سربی و تفنگ استفاده می شد.
منابع آرسنیک
- آرسنیک ممکن است در آبی که از میان صخره های غنی از آرسنیک جریان دارد یافت شود.
- آرسنیک به طور وسیع در قشر خاک وجود دارد.
- آرسنیک از طریق حل شدن مواد و سنگ های معدنی وارد آب می شود و به ویژه در مناطقی که فرسایش خاک از صخره ها زیاد است در آب های زیرزمینی متراکم می گردد.
- در برخی مناطق فاضلاب های صنعتی باعث توزیع آرسنیک در آب می شوند.
-آرسنیک به طور تجاری در ساختن آلیاژ و مواد نگهدارنده چوب به کار میرود.
-احتراق سوخت های فسیلی منبعی از آرسنیک است که آلودگی را در هوا منتشر میکند.
آرسنیک آلی به وفور در غذاهای دریایی یافت می شوند که خطرات آن برای سلامتی بسیار کمتر است و به سهولت توسط بدن دفع می شوند.
منابع خوراکی آرسنیک
آرسنیک تقریبا در تمام غذاها و نوشیدنیها یافت میشود، اما مقدار آن بسیار ناچیز است.اما برخی غذاها حاوی مقدار فراوانی آرسنیک هستند، از جمله:آبهای نوشیدنی آلوده:
میلیونها نفر در سراسر جهان در معرض آبهای نوشیدنی آلوده هستند که حاوی مقدار فراوانی آرسنیک غیرآلی است. این امر در آسیا و امریکای جنوبی بسیارشایع است طبقWHO استاندارد در سال 1993 مقدار مجاز آرسنیک در آب آشامیدنی کمتر 0.01 میلی گرم در لیتر می باشد. اما به وضوح دیده می شود که آرسنیک معدنی از راه های گوناگون به آب آشامیدنی راه می یابد ، آرسنیت 3 ظرفیتی و آرسنات 5 ظرفیتی در آب آشامیدنی بیشتر یافت می شود. مسمومیت آب آرسنیک می توان در اثر گذر آب از صخره های غنی از آرسنیک و یا آرسنیک موجود در قشر خاک بستر آب رودخانه ها و یا ورود فاضلاب های صنعتی به رودخانه ها حاصل می شود . این آب آلوده توسط گیاهان و جانوران یا به طور مستقیم توسط خود انسان مصرف می شود و وارد چرخه غذایی انسان شده و سلامت آن را به مخاطره می اندازد. به طور مثال بیماری کبدی شایع در ماهیگیران ژاپنی که به علت مصرف ماهی های آلوده به آرسنیک بوجود آمده است
غذاهای دریایی:
ماهی، میگو، صدف و دیگر غذاهای دریایی حاوی مقدار قابل توجهی آرسنیک آلی، نوع کمتر سمی آرسنیک، میباشند. با این وجود، صدفهای رودخانهایی و برخی از انواع دیگر غذاهای دریایی نیز شامل آرسنیک غیرآلی است.
برنج و غذاهای برنجی:
برنج بیش از هر محصول غذایی دیگر آرسنیک را در خود ذخیره میکند. در واقع، برنج بزگترین منبع غذائی روی زمین است که حاوی آرسنیک غیر آلی، سمیترین نوع آرسنیک، میباشد
افزایش سم آرسنیک در خون با مصرف زیاد برنج
نتایج تحقیقاتی که اخیرا منتشر شده نشان میدهد که افرادی که غالبا برنج مصرف می کنند درخطر وجود سطوح بالای سم آرسنیک در خون قرار دارند. نتایج تحقیقاتی که در مجله " Consumer Reports" منتشر شده نشان می دهد که برنج حاوی سطوح بالایی از سم آرسنیک است که این امر می تواند خطرناک باشد. نتایج این تحقیقات موجب شده که سازمان غذا و داروی آمریکا تحقیقاتی را در این زمینه آغاز کند. براساس نتایج تحقیقات منتشر شده، خوردن برنج یک بار در روز می توان سطح ارسنیک بدن را تا 44 درصد افزایش دهد، اگر این ماده غذایی در روز دوباره مصرف شود سطح آرسنیک تا 70 درصد افزایش پیدا می کند. مارگارت هامبورگ عضو کمیسیون سازمان غذا و دارو
اظهار داشت: نتایج به دست آمده به این معنا نیست که مصرف برنج می تواند تهدید سریعی برای افزایش سطح آرسنیک در بدن مصرف کنندگان باشد.
برنجبهویژهبهآلودگیباآرسنیک،بهسهدلیلحساساست:
1- زمین کشت برنج پر از آب میماند ونیاز به مقادیر بالایی آبیاری دارد، در بسیاری از مناطق این آب به آرسینیک آلوده است.
2-آرسینیک ممکن است در خاک مزارع برنج یافت شود وسبب بدتر شدن مشکل شود.
3-برنج آرسینیک را بیشتر از آب و خاک درمقایسه بادیگر محصولات غذایی معمول جذب میکند.
استفاده آز آب آلوده برای پخت وپزیکی دیگر از نگرانی هاست زیرادانه های برنج به راحتی آرسینیک را از آب پخت وپز ، زمانی که جوشانده شود جذب می کند. دوز بالا ی آرسینیک به شدت سمی وممکن است سبب بروز علائم وحتی مرگ شود. افزایش خطر مبتلا به بیماریهای مزمن وجود دارد که این بیماری ها شامل :
انواع مختلفی از سرطان ، انسداد عروق خونی ، فشارخون بالا ، بیماری های قلبی و دیابت نوع 2
درکودکان و نوجوانان اختلالات در سلول های مغزی ( اختلال در تمرکز، حافظه و یادگیری) در زنان باردار اثرات سوء برجنین ،ممانعت در رشد جنین و افزایش خطر نقص تولد را به دنبال دارد.
آیاآرسنیکدربرنجیکنگرانیاست؟
بله ، شکی وجود ندارد که آرسینیک در برنج مشکل ساز است. آرسنیک در زمره یکی از سمیترین عناصر جهان محسوب میشود.
در طول تاریخ، آرسنیک در زنجیرهی غذایی ما نفوذ و راه خود را در غذاهای مصرفی ما پیدا کرده است.اما این روزها اوضاع بسیار
.
وخیمتر از گذشته است شیوع روز افزون انواع آلودگیها موجب افزایش سطح آرسنیک در غذاها شده و خطرات جبرانناپذیری برای سلامت بشر پدید آورده است.در مطالعات اخیر مشخص شده است که برنج حاوی مقدارقابل توجهی آرسنیک است.
نگرانی دربارهی آرسنیک از آنجایی نشأت میگیرد که برنج بخش عمدهایی از غذای اصلی اکثر جمعیت جهان را شکل میدهد.
برخی از غذاهای برنجی که حاوی مقدار قابلتوجهی آرسنیک غیرآلی هستند، عبارتند از :
شیربرنج ، سبوسه برنج، غلات صبحانهی متشکل از برنج ، غلات برنج( برنج نوزاد)
شیرینی برنجی
شهد برنج قهوهایی
کلوچهی غلات حاوی شهد برنج و یا برنج قهوهایی

منابع آلودگی
زهاب معادن فلزی متروک، تشویه کانه های سولفیدی حاوی آرسنیک زهابهای حاصل از فعالیتهای معدن کاری و فرآوری ، سنگها و سدهای باطله آلوده به آرسنیک ، سوزاندن زغالهای غنی از آرسنیک
علائم مسمومیت با ارسنیک:
تغییر رنگ ناخن ،حالت تهوع و اسهال،ریزش مو و درد معده ،خون در ادرار و تشنج ازعلائم مسمومیت با آرسنیک هستند.
اثرات حاد:
به طور کلی علائم بالینی حاد در اثر مواجه با ارسنیک بستگی به نوع ترکیبی شیمیایی ارسنیک ،طول مدت مواجهه و راهها ی مواجهه داد. این علائم به صورت تحریک خفیف پوست غشاهای مخاطی و ملتحمه می باشد. نکروز بافت نیز ممکن است ایجاد شود که البته سطوح مرطوب مانند لب ها ،تیغه بینی، پلکها، حلق بیشتر دچار مشکل می شوند. راه دیگر مواجهه خوردن غذا های آلوده می باشد که علائم اصلی ان التهاب دستگاه گوارش، تحریک پذیری آن به همراه خون ریزی احتمالی است. بزرگی کبد


درد شکم، استفراغ و اسهال آبکی، فشار خون پایین و نامنظمی نبض است که تمام این علائم شبیه به علائم بیماری وبا است که البته می تواند منجر به خواب آلودگی نبض است که تمام این علائم شبیه به علائم بیماری وبا است که البته می تواند منجر به خواب آلودگی، تشنج؛ کما و مرگ شود به طوری که خطرناک ترین نشانه های بالینی التهاب شدید دستگاه گوارش و ناهنجاری های قلبی است..
اثرات مزمن:
به دلیل ترکیبات متعدد و راههای متعدد برای ارسنیک ،مسمومیت مزمن با این ماده در اندام های مختلف متفاوت است. اثرات سوء ارسنیک بر پوست، دستگاه تنفس، سیستم عصبی، کبد، دستگاه قلب و عروق و سیستم خون ساز دیده شده است. مهمترین مکان های اثر ازسنیک در پوست و دستگاه تنفس است. مواجهه مزمن شغلی و محیطی با ترکیبات آرسنیک باعث درماتیت می شوند. هیپرپیگمانتاسیون پوست به صورت پچ هایی بر روی پوست یک یافته شایع در مسمومیت با ارسنیک است.
ضایعاتی با حدود مشخص قرمز پوسته دار و گاهی تیره رنگ تظاهر می کند، این بیماری در ارتباط با سرطان های احشایی می باشد). باقی ماندن ضایعات پوستی هیپر پیگمانته ممکن است منجر به سرطان بازو سلولار یا کراتوز آرسنیک حتی در صورت برطرف شدن مواجهه با آرسنیک شوند.
از نظر بالینی کراتوز ارسنیک که به صورت پاپول های کرا تونیک نقطه ای در کف دست ها و پاهای افراد در معرض تماس تظاهر می کند منحصر به فرد است. قطر این ضایعات 1 تا 5 میلی متر است.
بیماری های ناشی از قرار گیری در معرض آرسنیک
سرطان پوست ، سرطان بیضه و مثانه ، سرطان ریه ،قانقاریا ،فشار خون و بیماریهای قلبی
هضم مقادیر بالای آرسنیک کشنده است.
به طور خلاصه اثرات آرسنیک بر انسان را می توان به شرح زیر خلاصه نمود:
اثرات تنفسی ، اثرات قلبی – عروقی ، بیماری آرسنیکوزیس (در اثر اختلال گردش خون در پا و دست به وجود می آید که نتیجه آن قانقاریای دردناک اعضا است و در اکثر موارد منجر به قطع عضو می شود بروز این بیماری بی سر و صدا و غافلگیر کننده است که با کرخی اعضا شروع و نهایتاً منجر به قانقاریا می شود) ، اثرات روده ای – معدی(علائم کلینیکی شامل تحریکات روده ای – معده ای ، سوزش لبها ، بلع همراه با درد ، تشنگی ، تهوع و قولنج شکمی است ) ، اثرات خونی
کم خونی و کاهش گلبول های سفید زمانی که آرسنیک از طریق خوراکی وارد بدن شود بر اثر مهار سنتز گلبول های قرمز رخ می دهد . مقادیر بالای آرسنیک سبب ایجاد ضعف در مغز استخوان می گردد .
فواید آرسینیک :
علی رغم سمی بودن و عوارض جانبی این ماده برای بدن انسان، از مقدار اندک آن و ترکیبات آن در درمان بیماری ها استفاده می شود.تری اکسید آرسنیک در خونشناسی برای درمان بیماران سرطان خون حاد که در برابر داروهای درمانی مقاومت نشان میدهند بکار میرود. همچنین بیماری آمیزشی سیفلیس نخستین بار با استفاده از این عنصر درمان شد.
داروهاى محتوى آرسنیک نیز بهمنظور درمان کماشتهایى، اختلالات تغذیه، بیماریهاى عصبى،روماتیسمى، مسلولین، دیابت و اختلالات سلولهاى خونى استفاده مىشود.
حیوانات نسبت به اثرات سمی ارسنیک حساسیت کمتری دارند و سیاری از اثرات تماس طولانی مدت انسان با ارسنیک نیز در حیوانات مشاهده نمی گردد.
عوامل ژنتیکی ممکن است نقش مهمی بر روی این زنجیره های متابولیکی ایفا کنند و بنابراین احتمال دارد در ایجاد اثرات کلینیکی ارسنیک نیز دخیل باشد.
اگر ارسنیک موجود در آ ب و خاک و غذا خورده شود میزان زیادی از آن سریعا وارد بدن می شود. میزان وارد شدن ارسنیک خورده شده به بدن به این بستگی دارد که چه میزان و چه نوعی از آرسنیک خورده شده است.
موارد مصرف کنونی :
ساختن نیمه هادی ها ، صنایع چوب ، علف کشها ، خشک کننده های پنبه ای ، آلیاژهای غیر آهنی ، شیشه، حشره کشها و داروسازی دامپزشکی. در برخی از مناطق جهان که آبهای مصرفی آنها از زمینهای غنی از ارسنیک عبور می کنند، مقادیر بالایی از این ماده وجود دارد. آرسنیک موجود در آب آشامیدنی دلتای رود خانه گنگ در هند به یکی از بزرگترین معضلات بهداشت عمومی در جهان مبدل شده است.
ترکیبات آرسنیک دار نخستین آنتی بیوتیک های مصرفی بودند وتا نیمه نخست قرن بیستم به طور گسترده تجویز می شدند تا اینکه پنی سیلین و سایر داروهای مؤثرترجایگزین آنها شدند سایر ترکیبات آرسنیکی آلی، به ویژه lewisite (دی کلروآرسین)، در قرن بیستم به عنوان یک
ترکیب شیمیایی در جنگها به کار گرفته شد. تری اکسید آرسنیک در سال 2000 جهت درمان لوسمی حاد راجعه در ایالات متحده وارد بازار شد.
اشکال اصلی مسمومیت باترکیبات آرسینیک
الف) مسمومیت حاد با آرسنیک غیر آلی
چند دقیقه تا چند ساعت پس از تماس با دوزهای بالایی(دهها تا صدها میلی گرم) از ترکیبات آرسنیکی غیر آلی محلول ، بسیاری از دستگاههای بدن تحت تا"ثیر قرار می گیرند.
ب) مسمومیت مزمن با آرسنیک غیر آلی
مسمومیت مزمن با آرسنیک غیر آلی نیز منجر به مجموعه ای از نشانه ها و علایم در دستگاههای مختلف بدن می گردد.تأثیرات غیر سرطانزای آشکار هنگامی نمایان می شوند که جذب مزمن به فراتر از 500 تا 1000 میکروگرم در روز برسد.
پ) مسمومیت با گاز آرسین
مسمومیت با گاز آرسین یک الگوی مشخص کننده از مسمومیت را بوجود می آورد که بیشترین تأثیر آن به صورت کم خونی همولیتیک شدید است. ازاین گاز برای اعدام استفاده میشد (وارد کردن گاز در اتاقکی که فرد خاطی درآن قراردارد)
سمیت هر یک از ترکیبات آرسنیک به سرعت دفع از بدن و درجه تجمع در بافت های بدن بستگی دارد. به طور کلی میزان سمیت آرسنیک آلی از همه کمتر بوده و سپس به ترتیب AS +5 و AS+3 وarsine AsH3 قرار می گیرد. مکانیسم سمیت آرسنیک به صورت مهار گروه های سولفیدریل آنزیم های سلولی است. آرسنیک غیر آلی تمایل بیشتری جهت اتصال به پروتئین های حاوی گروه SH دارد و به همین علت سمی تر است. آرسنیک پنج ظرفیتی نیز نسبت به فرم سه ظرفیتی تمایل کمتری برای اتصال به گروه های تیول دارد و سمیتش کمتر است. مهار آنزیم های دارای سولفیدریل منجر به نقص در فسفریلاسییون اکسیداتیو می شود و در حقیقت این اثر به سه طریق ایجاد می گردد : فعال کردن بعضی کینازها، مهار فسفاتازهای وابسته به تیول، دخالت در واکنش های فسفوترانسفراز .
اندازه گیری آرسنیک موجود در آب به روش های مختلفی صورت می گیرد ، اهم این روش ها استفاده از دستگاه جذب اتمی بصورت هیدرید، استفاده از روش یدومتری بوسیله نقره در اتیل دی یتو کاربامات به روش اسپکترو فتو متری می باشد. در صورتی که مقدار آرسنیک موجود در آب بیشتر از حد استاندارد بود می توان از طریق آهک زنی و ته نشینی الکتریکی اسمز معکوس و تعویض یون مقدار اضافی را حذف نمود .
از روش های امید بخشی که میتوان به راحتی آرسنیک را از آب جدا نمود و آن را به آب سالم تبدیل کرد استفاده از بلورهای نازک زنگ آهن است . محققان دانشگاه رایس در تگزاس نتایج تحقیقات خود را در نشریه "ساینس" منتشر نموده و اعلام کردند ذرات اکسید آهن می توانند به مقدار زیاد با آرسنیک موجود در آب پیوند برقرار نمایند .
وقتی آهنربای قوی در بالای ذرات قرار داده شوند این ذرات همانند براده های آهن جمع می شوند و خارج کردن آنها آسان است . محققان مرکز نانو تکنولوژی دانشگاه رایس ذراتی به ضخامت 12 نانومتر تهیه کرده اند که 5 هزار بار نازکتر از موی سر انسان است که به هنگام ترکیب با آب ذرات آرسنیک را مانند براده های آهن جمع آوری می کند . به گفته پرفسور داگ ناتلسون برای خروج این نانو ذرات نیازی به الکترومغناطیس های قوی نیست.
.........................................................................
اگر خدا دعا های مان را مستجاب کند ایمان مان را افزایش داده
اگر با تاخیر مستجاب کنـــــــــد صبر مان را زیاد کرده
اگر مستجاب نکـنــــــــد چیز بهتری برایمان در نظر دارد.
دکتر حسین جعفری عضو هیئت علمی دانشگاه آزاد اسلامی واحد پزشکی تهران گروه فارماکولوژی
حمد و سپاس بیکران پروردگار یکتا را که هستی امان بخشیده و به طریق علم و دانش رهنمون مان شد و به همنشینی رهروان علم و دانش مفتخر مان نمود و بهره وری از علم و معرفت را روزی مان ساخت .
2 داروی مسکن که خود سرانه توسط افراد مصرف میشود آسپیرین ، استامینوفن بوده که آسپیرین و استامینوفن در کاهش تب نیز استعمال میگردد. آسپیرین ضد التهاب نیز می باشد و بهترین اثر آن در این زمان استفاده از آن در پیشگیری از سکته است . این 2 دارو از یک گروه دارویی نیستند آسپیرین سر دسته مجموعه ای از داروها ا ست که در فارماکولوژی به داروهای
NSAIDs (داروهای ضد درد و ضد التهاب غیر استروییدی) شهرت دارند و در حال حاضر به 3 نسل اول ، دوم و سوم تقسیم
شده اند. داروهای نسل اول شامل : آسپیرین ، ایندومتاسین ، دیکلوفناک ، پیروکسیکام ، فنیل بوتازون ، ژلوفن ، مفنامیک اسید ترامادول و.... هستند .این گروه خطرناک ترین هستند چرا که به مقدار خیلی زیاد آنزیمی را که از نظر فیزیولوژی برای انسان مفید است مهار می نمایند و متعاقباً" عوارض گوارشی ،خونی و عصبی داشته و ایمنی بدن را تضعیف می نمایند. نام آنزیم مهارکننده سیکلواکسیژناز – 1 میباشد. بر عکس نسل 3 این گروه کمترین عارضه را دارند. این نسل آنزیم سیکلواکسیژناز – 2 را مهار می نمایند که این آنزیم پاتولوژیک است. ملوکسیکام ، سلبراکس و رومفوکسیب از این گروه هستند. اخیرا" آنزیم سیکلواکسیژناز -3 نیز کشف گردیده که بعضی از اثرات آسپیرین با مهار این آنزیم صورت می گیرد.
بروفن و ایبو بروفن نسل دوم این داروها هستند و 2 آنزیم فوق را بطور یکسان مهار می نمایند و کمتر از نسل اول عارضه دارند .
استامینوفن یک داروی شبه NSAID به حساب میاید و مکانیسم آن احتمالا" مانند داروهای نسل 2 NSAIDs میباشد.
در این مقاله درمورد 2 داروی آسپیرین و استامینوفن بحث شده و بیشتر عوارض خطرناک آنها را که ممکن است بسیاری از کاربران عزیز ندانند توصیه می نماییم.
آسپیرین با نام شیمیایی استیل سالیسیلیک اسید (ASA) ترکیب آروماتیک به حساب می آید زیرا در ساختار آن یک حلقه بنزنی وجود دارد. آسپیرین به طور طبیعی در پوست درخت بید یافت میشود.
آسپرین یکی از پر طرفدارترین داروها در دنیاست. هر سال 50000 میلیون قرص آسپرین در جهان مصرف میشود. در بریتانیا هر فرد سالانه 70 قرص آن را جدا یا همراه با مسکنهای دیگر، کافئین یا ویتامین “ ث”مصرف میکند. آسپرین علاوه بر خاصیت تسکین دهندگی، تب بر و ضد التهاب هم هست، ضمن اینکه اثرهایی نظیر ایجاد زخمهای گوارشی و جلوگیری ازلخته شدن خون را نیز از خود نشان میدهد. اما مصارف امروزه آسپرین عبارتند از:پیشگیری از بیماریهای قلب6 /37٪ ورم مفاصل 3/23 ٪ سر درد 8/13 ٪ بدن درد 2/12%و دردهای دیگر 1/ 14 درصد.
بسیاری از مردم نمیدانند آیا آسپرین برای افراد سالم خوب است یا نه؟ آیا از بیماریها پیشگیری میکند یا فرقی ندارد . امروز به این مبحث میپردازیم که سوال بسیاری از مردم است. وقتی هیچ ناراحتی قلبی و عروقی ندارند خوردن شبانه یک قرص آسپرین بچه خوب است یانه؟
تاریخچه
پیشینه استفاده از ترکیبات دارویی حاوی سالیسیلیک اسید به دوران باستان بازمیگردد. بیش از 3500 سال پیش بشر این پودر را میشناخت. در سال ی1800یک باستان شناس آلمانی که در مصر تحقیق میکرد، باترجمه یکی از پاپیروسهای مصری متوجه شد که بیش از877 نوع مواد دارویی برای مصارف مختلف در مصرباستان شناخته شده بود که یکی از آنها سالیسیلیک اسید بود که برای برطرف کردن درد از آن استفاده میشد. در نوشته های دیگری که در یونان بدست آمده است نیز مشخص شده که بشر حدود 400 سال پیش از میلاد از شیره پوست درخت بید برای درمان تب و درد استفاده میکرده است. همچنین آنها هنگام زایمان زنان از این ماده برای کاهش درد استفاده میکردند. امروزه مشخص شده که ماده موجود در این شیرهاسیدسالیسیلیک است. در سال 1763 یک کشیش انگلیسی به نام ادوارد استون مقالهای در جلسه سلطنتی انگلستان ارائه داد که در آن استفاده از برگ درخت بید را حتی در درمان مالاریا نیز موثر معرفی کرده بود. 100سال بعد یک پزشک اسکاتلندی با همین ترکیب توانست عوارض ناشی از رماتیسم را به طرز معجزهآسایی کاهش دهد. بعدها چارلز فردریگ گرهارت در سال1859وفق به تهیه استیل سالیسیلیکاسید
ناخالص شد. و در ماه مارچ 1899 کمپانی بایرمحصولذخودبنام آسپرین رابه ثبت رساند.

کاربردومصارف
موارد مصرف آسپیرین شامل انواع دردهای متوسط تا خفیف، تب، بیماریهای التهابی همچون روماتویید آرتریت و بعنوان مهار کننده تجمع پلاکتی است.
چگونه آسپرین دردو التهاب راتسکین میدهد؟
سلول های آسیب دیده و ایجاد کننده ی درد مقدار زیادیآنزیم سیکلواکسیژناز- ۳تولید می کنند. این
آنزیم هم ماده ی شیمیایی پروستاگلاندین را تولید می کند که این ماده به مغز دستور می دهد بخشی از
بدن درد کند. همچنین باعث می شود منطقه ی آسیب دیده مایعاتی آزاد کند که باعث تورم و التهاب آن
قسمت می شوند. آسپرین به آنزیمسی کلواکسیژناز- ۳ متصل شده و جلوی تولید پروستاگلاندین را می گیرد.
در نتیجه پیام های عصبی کمتری منتقل شده و ما درد کمتری حس می کنیم. به علاوه به خاطر کمبود
پروستاگلاندین التهاب کمتر می شود.
چگونه آسپرین تب راکاهش میدهد؟
آسپرین روی هیپوتالاموس )بخشی از مغز که وظیفه ی تنظیم دمای بدن را دارد( تأثیر می گذارد و باعث
برعکس شدن عملکرداینترلوکین که افزایش دهنده ی دمای بدن است می شود. اینترلوکین را اغلب سلول
های بدن تولید می کنند.
چگونه آسپرین ازقلب محافظت میکند؟
آسپرین با جلوگیری از انباشتگی پلاکت های خون که باعث لختگی خون می شود، از حمله ی قلبی پیش
گیری می کند. پلاکت ها سلول های کوچک خونی هستند که در جریان خون وجود دارند. وقتی یک زخم
خون ریزی می کند، پلاکتهاکنارهم قرارگرفته ولخته ایجادمیکنند و باعث جلوگیری از خون ریزی
می شوند. در این مورد لختگی خون مفید است، ولی در بعضی موارد خطرناک شده و باعث ایست قلبی می
شود. آسپرین بامهارکردن تولیدترومبوکسان خطر حمله ی قلبی و مغزی را کاهش می دهد. ترومبوکسان
باعث به هم چسبیدن پلاکت ها می شود. در نتیجه لخته تشکیل نشده و انسداد عروق ایجاد نمی شود .
منع مصرف
مصرف این دارو در موارد زیر منع پزشکی دارد یا لازم است با احتیاط صورت گیرد :
1- در موارد مصرف طولانی مانند آرتریت روماتوئید و پروفیلاکسی بیماریهای قلبی عروقی مصرف این دارو به علت افزایش احتمال خونریزی شدیدناشی ازاثرمهارتجمع پلاکتی آ سپرین،حداقل یک هفته قبل از انجام عمل جراحی باید قطع شود.خونریزی سفیدی چشم مخصوصا پس ازعمل چشم که بعد از قطع مصرف دارو تایک هفته هم ممکن است ادامه داشته باشد.
2- در موارد وجود زخم معده یا اختلالات انعقادی خونریزی دهنده .
3- بیماران مبتلا به بیماریهای تنفسی همچون آسم یا بیماریهای کلیوی
4- پولیپ بینی
5- در کودکان مبتلا به آنفلوآنزا، آبله مرغان و فاویسم
6- همراه با وارفارین
7- در کودکان زیر 11 سال احتمال وقوع سندروم کشنده رای را بسیار بالا میبرد.

آسپرین برای همه خوب نیست
فرقی نمیکند زن باشید یا مرد مستعد بیماری قلبی باشید یا نباشید. فقط لازم است بعداز40سالگی روزی 3 الی4قرص آسپرین بچه بخوریدتا از بیماریهای قلبی و عروقی مصون بمانید.آسپیرین زیاد در بزرگسالان mسالیسیلیسم Salicylisمیدهد که علائم آن حساس چرخش خود بدور اشیاء و یا اشیاء بدور خود ، وزوز گوش ، اختلال شنوایی ، در مقادیر بالاتر بالا علائمی مانند تهوع ، استفراغ ، تعریق ، اسهال، خواب آلودگی ، سردرد ، تاری دید و یا اختلالات روانی بروز می کند .
آسپرین دارویی است که به عنوان ضد درد و تب مورد استفاده قرار میگیرد که با ممانعت از تجمع پلاکتهادر خون از ایجاد لخته جلوگیری میکند بنابراین یکی از موثرترین داروها در پیشگیری از سکتههای قلبی و مغزی است، بویژه برای کسانی که سابقه بیماریهای قلبی و عروقی دارند یا دچار سکته قلبی و مغزی شده اند مصرف این دارو با میزان مشخص تجویز میشود. کسانی که سابقه سکته قلبی دارند باید روزانه یک قرص آسپرین بچه که حدود 80 تا 100میلیگرمی است را تا پایان عمر مصرف کنند. همچنین افرادی که عمل جراحی بایپس عروق کرونر شده اند و رگهای قلبشان پیوند شده است یا بیمارانی که رگ قلبشان تنگی یا گرفتگی داشته و آنژیوپلاستی شده اند و استنت یا فنر دارند باید روزانه آسپرین بخورند. بیمارانی که تنگی عروق دارند افرادی که سابقه سکته مغزی دائم یا گذرا دارند باید روزانه آسپرین بخورند. برای
کسانی که بیماری عروقی محیطی یعنی تنگی شریانهای دست یا پا دارند نیز مصرف این دارو تجویز میشود.
مصرف آسپرین پس ازتعویض مفصل زانو
افرادی که جراحی تعویض مفصل زانو یا مفصل رانی برایشان صورت میگیرد باید به مدت40 روز آسپرین مصرف کنند.
به مردان دیابتی بالای 50 و زنان بالای ۶0 سال و افراد دیابتی که فشار یا چربی خون بالا یا سابقه سکته قلبی در خانواده خود دارند، مصرف روزانه این دارو توصیه میشود. همچنین به کسانی که سابقه بیماری قلبی عروقی ندارند، اما پزشک معالج از روی معاینات و آزمایشات احتمال بروز بیماریهای قلبی عروقی در آنها را طی ده سال آینده بیش از 10 درصد پیش بینی میکند، مصرف آسپرین توصیه میشود.
افرادسالمند بایدآسپرین مصرف کنند
قبلا" گفته میشدتمام افراد مذکر بالای 50 سال و مونث بالای 60 سال آسپرین بخورند؛ ولی براساس نتایج مطالعات جدیدی که روی صد هزار نفر انجام شده، در افراد سالم که ریسک ابتلا به بیماریهای قلبی عروقی طی ده سال آینده کم است، نیازی نیست روزانه آسپرین مصرف شود. توجه داشته باشید احتمال بروز عوارض مصرف نابجای آسپرین مانند خونریزی گوارشی ومغزی زیاداست پس بایدازمصرف خودسرانه این داروجلوگیری کرد.
کسانی که به علت سردرد داروهای مسکن مانند پروفن و دیکلوفناک مصرف میکنند از مصرف توام این داروها همراه با آسپرین به دلیل احتمال خطر خونریزیهای گوارشی پرهیز کنند. همینطور در بیماران مبتلا به آسم ممکن است مصرف آسپرین این بیماری را تشدید نماید.
آسپرین بدون عارضه نیست
مهمترین عارضه مصرف آسپرین امکان بروزخونریزی است که بندرت میتواند به بروز خونریزیهای مغزی منجر شود، اما شایعترین عارضه آن بروز خونریزیهای زیرجلدی در افرادی است که روزانه آسپرین مصرف میکنند. در چنین شرایطی ممکن است فرد خودبه خود یا در برخورد با اجسام دچار یکسری کبودیهای پوستی شود. همچنین خون دماغ شدن یا خونریزی از لثه عارضه دیگر مصرف آسپرین به شمار میرود. از دیگر عوارض این دارو ایجاد زخمهای گوارشی است که البته امکان دارد از هر هزار نفری که آسپرین مصرف میکنند در یک نفر به بروز زخم اثنی عشر و خونریزی منجرشود. پژوهشگران می گویند کسانی که بیماری های جدی قلبی وعروقی ندارند،نبایدبرای جلوگیری ازحمله قلبی وسکته مغزی آسپرین مصرف کنند .
از مطالعه ای که در این باره صورت گرفته، چنین نتیجه گیری می شود که مصرف آسپرین می تواند موجب خونریزی جدی داخلی شود و همچنین مانع مرگ های ناشی از بیماری های قلبی و عروقی نیز نمی شود.
کالج سلطنتی پزشکان خانواده، در بریتانیا این توصیه را تایید کرده است .
استفاده از آسپرین با دوز پایین در کسانی که دارای بیماری های قلبی و عروقی هستند و دچار سکته قلبی یا
مغزی شده اند برای جلوگیری از تشدید این بیماری ها توصیه می شود .ولی در بریتانیا هزاران نفر معتقدند که مصرف آسپرین برای جلوگیری از دچار شدن به این بیماری ها موثر است.
نتیجه مطالعاتی که برروی95000هزاربیمارصورت گرفته واکنون درنشریه پزشکیلانست، چاپ شده از
این توصیه به دلیل عارضه جدی خونریزی معده برای این گروه ازمصرف کنندگان آسپرین،حمایت نمیکند.به خصوص که تاثیرمصرف آن درجلوگیری ازمرگ بیماران چندان قابل توجه نیست .
بنیاد قلب بریتانیا می گوید: “ما به مردم توصیه می کنیم که قبل از مشورت با پزشک خود، آسپرین را به طورروزانه مصرف نکنند. بهترین راه برای کاهش خطر بیماری قلبی سیگار نکشیدن، مصرف غذاهایی که چربی اشباع شده اش کم است، خوردن میوه و سبزیجات و نیز فعالیت های منظم بدنی است .
تداخلات داروییدر صورت مصرف همزمان داروهایی همچون وارفارین و اسید والپروئیک خطر بروز خونریزی وجوددارد.ایبوپروفن)پروفن( میتواند اثرات محافظتی آسپرین بر قلب را که با میزان دوز کم آسپیرین ایجاد میشود، خنثی کند .
آسپرین فعالیت داروهای خوراکی ضددیابت همچون گلیبنگلامید را افزایش میدهدومیتواندباعث افت بیش ازحدموردنظردرقندخون گردد. مصرف همزمان با ایبوپروفن و پیروکسیکام میتواند آسیبها و عوارض گوارشی را افزایش دهد.
خوابآلودگی، گیجی، صدای زنگ در گوشها، هیجان و تنفسهای تند و عمیق علائم مسمومیت با آسپرین است.
داروهای ضدانعقاد خون مثل وارفارین، کورتیکواستروئیدها همچون دگزامتازون، هیدروکورتیزون یا پردنیزون، داروهای دیابت، نقرس یا فشارخون با آسپیرین ممکن است تداخل داشته باشند..
بیماران حساس به آسپرین همچون مبتلایان به آسم که دارای پولیپ بینی نیز هستند ، به دلیل خطر بروز
علائم شدید ناشی از حساسیت باید از داروهای جایگزین استفاده کنند .
استفاده از آسپرین با دوز پایین در کسانی که دارای بیماری های قلبی و عروقی هستند و دچار سکته قلبی یا مغزی شده اند برای جلوگیری از تشدید این بیماری ها توصیه می شود .
در بیماریهای خونریزی دهنده همچون هموفیلی و کمبود پلاکت، خطر بروز خونریزی شدید وجود دارد.اگر بیمار دارای سابقه ای از زخمهای گوارشی یا مبتلا به بیماریهای کبدی شدید مانند هپاتیت است، باید بااحتیاط از این دارو استفاده کند. زنان باردار مخصوصا در سه ماهه سوم بارداری و زنان شیرده نیز در استفاده
از دارو باید احتیاط کنند . قبل از جراحی بهتر است برای مدت یک هفته بیمار آسپرین خود را قطع کرده باشد.
دوز 75 میلی گرم آسپیرین در روز به عنوان دوز پایین آسپیرین معمو لاً مصرف آن برای جلوگیری
از ابتلا به بیماری قلبی به افراد توصیه می شود و دوز 325 میلی گرم آن عنوان مسکن درد یا با اهداف ضدالتهابی تجویز می شود. آسپیرین علاوه بر رقیق نمودن خون و ظرفیت شناخته شده ی آن در ایجاد خونریزی، از ترمیم زخم جلوگیری
می کند. ترمیم زخم یک فرآیند پیچیده است که به ترمیم لایه ی اپی تلیوم بستگی دارد. اپی تلیوم بیرونی ترین لایه ی پوست است و بروی سطح زخم تشکیل می شود.
دانشمندان امیدوارند بتوانند داروهایی تولید کنند که به ترمیم زخم های مزمن در انسان کمک کند.
این روزها بهیچوجه توصیه نمیشه که به افراد سالم هرشب آسپرین بدیم! چون ضررش بیشتراز نفعشه ! و این آسپرین، بیشتر از اینکه بخواد خطر بیمارى قلبى رو در این افراد کم کنه، خطر خونریزى مغزى روافزایش داده
استامینوفن Acetaminophen نام ژنریک دیگر :پاراستامول (Paracetamol)
استامینوفن دارویی مسکن و تب بُر است که بطور گسترده مورد استفاده قرار میگیرد. واز آنجاکه برای خرید و مصرف استامینوفن نیازی به نسخه پزشک نیست، این دارو به صورت آزاد در دسترس همگان است. این دارو معمولاً برای درمان تب،سردرد و دردهای خفیف استفاده میشود. در صورتی که پاراستامول به همراه ضدالتهابهای غیراستروئیدی استفاده شود، میتواند در درمان دردهای شدید نیز موثر باشد. استامینوفن معمولاً در بیشتر نسخههای تجویز شده، برای درمان سرماخوردگی و آنفلوآنزا به کار میرود. مصرف بسیار بیش از حد آن میتواند به مسمومیت کبدی منجر شود. مهمترین علت نارسایی برق آسای کبددر غرب، مسمومیتهای ناشی از پاراستامول است. این دارو عامل اصلی بسیاری از زیاده روی در مصرف ها در ایالات متحده، انگلستان، نیوزلند و استرالیا است. مشروبات الکلی خطر مسمومیت با پاراستامول را افزایش می دهند.
نارسایی برقآسای کبد
استامینوفن یک ترکیب آروماتیک است و جزء داروهای خانواده ی NSAIDS نیست و در حقیقت یک داروی شبه NSAIDS است ؛ این دارو ضد تب و نیز ضد درد است ولی ضد التهاب نیست و به NSAIDS نسل دوم بیشتر شباهت دارد. این دارو دو آنزیمCOX-1 و COX-2 را مساوی مهار میکند و COX-2 در افراد باعث ایجاد تب و نیز باعث ایجاد درد و التهاب میشود.
تاریخچه : داستان کشف اتفاقی استامینوفن ( قاتلی به نام استامینوفن )
در سال ۱۸۸۶ پروفسور أدولف کوسمال در دانشگاه استراسبورگ در حال مطالعه بر روی تاثیرات ماده ضد انگل نفتالین بود، هنگامی که نفتالین موجود در آزمایشگاه تمام شد دو تن از همکاران جوانش برای تهیه نفتالین به داروخانه رفتند لیکن داروساز به اشتباه اسیتانیلید را به جای نفتالین به آنها فروخت. آنان پس از مطالعه، از اثرات کاهنده حرارت اسیتانیلید شگفتزده شدند و به لطف اشتباه داروساز، خواص کاهنده حرارت استانیلید کشف گردید. اما خواص ضددرد اسیتانیلید، سالهای زیادی پس از این ماجرا کشف شد. اسیتانیلید در واقع پدر پاراستامول و فیناسیتین است. دکتر هپ برادری داشت که در شرکت کوچکی به نام "کاله و شرکاء" که تولیدکننده اسیتانیلید بود، فعالیت میکرد او به دکتر هپ پیشنهاد داد این یافته جدید را برای رقابت با سایر کاهنده های حرارت موجود، مانند اسید سالیسیلیک، روانه بازار کند. پس از آن اسیتانیلید شد. در پایان سال ۱۸۸۰ پارانیتروفینول با قیمتی ارزانتر از اسیتانیلید وارد بازار شد. کارل دویسبورگ مسئول تحقیقات در شرکت بایرن که به نام شرکت فردریک بایر و شرکاء معروف بود، از کارکنان بخش پارانیتروفنول خواست تا کاربرد مفیدی برای این محصول بیابند. اسکار هینزبرگ به تبدیل این ماده به اسیتوفینیتیدین میاندیشید. ایده اولیه ساخت این ماده جدید تنها براساس اهدافی تجاری بود لیکن بخت با آنها یار بود و آزمایشها نشان داد که این ماده از آنتیفیبرین قویتر بوده و عوارض جانبی کمتری دارد، در سال ۱۸۷۸ هارمون نورثروپ مورسه برای اولین بار پاراستامول را از طریق اکسایش و کاهش پارانیتروفینول با قلع دراسید استیک خلق کرد با اینحال پاراستامول تا سال ۱۸۹۳ در درمانهای پزشکی به کار نرفت تا اینکه در همان سال پاراستامول در نمونه های ادراری افرادی که فیناسیتین استفاده کرده بودند مشاهده گشت. در سال ۱۹۴۶ به موسسه تحقیقات مسکن ها و داروهای آرام بخش، بودجهای به منظور مطالعه روی مشکلات مرتبط با مسکنها، از سوی مقامات نیویورک اختصاص داده شد و برنارد برودی و جولیوس اکسلرود[ برای بررسی علل ظهور متهموگلوبین، که در واقع حالتی است که خون توانایی حمل اکسیژن را از دست داده و ممکن است به فوت بیمار منجر شود، تعیین شدند. در سال ۱۹۴۸ برودی و اکسلرود متهموگلوبینمیا را به مصرف استانیلید ربط دادند و تاکید کردند تاثیرات مسکن استانیلید به دلیل متابولیت فعال آن یعنی پاراستامول است. آنان تاکید کردند حال که پاراستامول تاثیرات منفی اسیتانیلید را ندارد باید جایگزین آن شود.

فیلکس هوفمان شیمیدان شرکت آلمانی بایر(از پیشگامان سازنده مسکن ها)
هشدارها و عوارض جانبی :
در صورتی که دچار هریک از نشانههای جدی زیر شدید، استامینوفن خود را قطع نمایید زردی پوست یا چشمها، اسهال، بی اشتهایی، تهوع، یا استفراغ، معده درد، درد، تورم یا حساسیت در بالای شکم، مدفوع سیاه و قیری شکل، ادرار خونی یا کدر، کاهش ناگهانی ادرار، کبود شد گی یا خونریزی غیرعادی، بثوراتی جلدی، زخمهای دهانی، یا تب یا گلودرد که پیش از درمان وجود نداشته و ناشی از بیماری ای که به خاطرش تحت درمان قرار گرفتهاید، نباشد. مصرف بیش از 4 گرم استامینوفن در روز در دراز مدت باعث بروز نارسایی شدید کبدی می گردد.
زمانی که این دارو به کبد میرود، در فاز2متابولیسم تبدیل به 3 ماده میشود :
65٪ : که شامل ماده ی A میشود.
30٪ : که شامل ماده ی B میشود.
5٪ : که بسیار زیان آور است و شامل ماده ی C میشود. این ماده گلوتاتیون کبد را که ضد رادیکال های آزاد است از بین میبرد . در نتیجه خود استامینوفن داروی بدی نیست بلکه ماده C که در کبد تولید میشود مضر است.
استامینوفن Acetaminophen یا پاراستامول Paracetamol یک داروی ضد درد و ضد تب است. از استامینوفن در درمان بسیاری از دردها مانند سردرد، دردهای عضلانی، کمردرد و درد دندان استفاده میشود. تاثیر این دارو حدود 12 دقیقه بعد از مصرف خوراکی آن شروع میشود. استامینوفن یک داروی ضد التهاب نبوده و اثرات ضد التهابی اندکی دارد. مصرف زیاد استامینوفن میتواند موجب آسیب کبد شود و در بعضی کشورها این دارو شایعترین علت آسیب حاد کبدی است. استامینوفن یکی از شایعترین داروهایی است که اوردوز میشود. این دارو بدون نسخه پزشک قابل دسترس است.
اثرات ضد درد استامینوفن در حد آسپیرین است در حالیکه اثرات ضد التهابی کمتری دارد. از استامینوفن میتوان در کاهش درد آرتریت یا التهاب مفاصل استفاده کرد گرچه این دارو تاثیر زیادی بر خود التهاب و یا کاهش قرمزی یا تورم مفصل ندارد. این دارو را میتوان بطور موثری در کنترل درد ساییدگی مفاصل مصرف کرد و اثر این دارو در کاهش درد آرتروز زانو با اثر ایبوپروفن قابل مقایسه است.
مکانیسم اثراستامینوفن : مکانیسمی که استامینوفن به وسیله آن عمل میکند به درستی شناخته شده نیست ولی بنظر میرسد که اثر آن به علت کاهش تولید پروستاگلاندین ها به توسط بدن باشد. پروستاگلاندین ها موادی هستند که موجب بروز التهاب و تب میشوند. با این حال برعکس داروهای ضد التهابی دیگر که موجب کاهش تولید پروستاگلاندین در تمام بدن میشوند استامینوفن فقط در سیستم عصبی مرکزی (مغز و نخاع) تولید این ماده را کاهش میدهد.
مهمترین عارضه آن در کبد است. احتمال بروز عارضه کبدی استامینوفن با مصرف همزمان الکل بیشتر میشود پس در زمان مصرف استامینوفن باید از مصرف الکل پرهیز کرد. قبل از مصرف استامینوفن اگر سابقه بیماری کبدی وجود دارد باید آن را به اطلاع پزشک معالج رساند. استامینوفن رایج ترین دارویی است که در درمان تب و درد بکار میرود. این دارو در بسیاری از ترکیباتی که معمولا برای رفع درد بکار میروند و یا در قرص های ضد سرماخوردگی وجود دارد. مصرف همزمان این داروها و استامینوفن ممکن است دوز مصرفی آن را بالا برده و موجب بروزمسمومیت بااستامینوفن شود.
عوارض جانبی:
اعصاب مرکزی : تغییرات روانی، بهت زدگی، اغتشاش شعور، آشفتگی (با مصرف مقادیر سمّی)، ضعف.
پوست : بثورات پوستی، کهیر، خارش، کبودی غیرعادی پوست، اریتم.
گوش، حلق و بینی: گلودرد بی دلیل.
دستگاه گوارش: تهوع، استفراغ، اسهال، دلپیچه، دل درد، کاهش اشتها.
ادراری ـ تناسلی : کدورت یا خون آلودگی ادرار، دفع مشکل یا دردناک ادرار، کاهش ناگهانی مقدار ادرار.
خون : خونریزی غیر عادی، احساس خستگی یا ضعف، کم خونی همولیتیک، نوتروپنی، لُکوپنی، پانسیتوپنی، ترومبوسیتوپنی و متهموگلوبینمی.
کبد : صدمات شدید کبدی (با مصرف مقادیر سمّی). سایر عوارض : هیپوگلیسمی، یرقان، تب بی دلیل.
توجه : در صورت بروز حساسیت مفرط یا علائم و نشانه های سمیت کبدی، باید مصرف دارو قطع گردد.
تداخل دارویی:
غذا و ضد اسیدها باعث کاهش و تأخیر در جذب استامینوفن می شوند.
ترکیب استامینوفن و کافئین اثر درمانی استامینوفن را افزایش می دهد.
مصرف همزمان فنوتیازینها و استامینوفن به مقدار زیاد، ممکن است به هیپوترمی منجر شود. داروهای ضد تشنج و ایزونیازید ممکن است خطر سمیت کبدی ناشی از استامینوفن را افزایش دهند.
نکات مهم:
از مصرف شکل شیاف این دارو در صورت سابقه خونریزی رکتال خودداری کنید. در صورت استفاده، باید حداقل تا یک ساعت در رکتوم نگه داشته شود.
مصرف مشروبات الکلی، خطر مسمومیت کبدی را افزایش می دهد.
اگر تب بالای 39.5 درجه سانتی گراد بیش از سه روز طول بکشد و یا تب راجعه داشته باشید، ضمن مراجعه به پزشک از خوددرمانی پرهیز کنید.
از مصرف منظم داروهای ضد التهاب غیر استروئیدی همراه استامینوفن خودداری کنید.
از مصرف این دارو در بیماری آرتریت روماتوئید خودداری کنید، زیرا این دارو فقط درد را تسکین میدهد، ولی نشانه های دیگر را برطرف نمی کند.
این دارو را بیش از 10 روز مصرف نکنید
مصرف بی رویه استامینوفن و عوارض جانبی آن:
به خانوادهها توصیه می شود که نسبت به داروهای مصرفی بویژه مسکنها حساسیت بیشتری داشته باشند؛ چرا که داروهای مسکن به صورت بالقوه میتوانند خاصیت وابستگی و اعتیاد به آن دارو را به دنبال داشته باشند.
علی رغم عوارض مصرف خودسرانه داروهای مسکن، اغلب دیدگاه عموم جامعه نسبت به استامینوفن، یک داروی مسکن ساده، بیخطر، ضد تب و ضد درد است. از آنجا که افراد نسبت به این دارو احساس خطر نمیکنند با احساس کوچکترین درد به مصرف استامینوفن اقدام میکنند. این درحالی است که علیرغم آن که استامینوفن دارویی کم خطر به نظر میرسد اما از شایعترین داروهایی است که در موارد مسمومیت میتواند نارسایی کبد و حتی پیوند کبد و در نهایت مرگ فرد را به دنبال داشته باشد.
عوارضی چون زردی پوست یا چشمها، اسهال، بیاشتهایی، تهوع، یا استفراغ ، دردمعده ، درد، تورم یا حساسیت در بالای شکم، زخمهای دهانی، یا تب یا گلودردی که پیش از درمان وجود نداشته را نشان دهد . مصرف خودسرانه و طولانی مدت (بیش از ده روز) استامینوفن علاوه بر عوارض بالای کبدی، عوارض کلیوی را نیز به دنبال دارد. از طرف دیگر مصرف مسکنها از جمله استامینوفن ممکن است به صورت موقت درد را تسکین دهد اما علت درد همچنان باقی است و سیر پیشرفت بیماری ادامه دارد.

مصرف خودسرانه استامینوفن که دارای ترکیبات کدئین است و از آنجا که کدئین خود مادهای مخدر است، مصرف طولانی مدت آن میتواند علاوه بر عوارض ناشی از دارو، وابستگی به این دارو را نیز در پی داشته باشد.
ترکیب استامینوفن کدئین برای کاهش دردهای خفیف تا شدید به کار میرود. کدئین یک ماده مخدر است که برای تخفیف درد بر روی سیستم اعصاب مرکزی (مغز و طناب نخاعی) اثر کرده درد را کاهش میدهد.
از کار افتادگی کبد :
دانشمندان پس از آنکه معلوم شد مسکن استامینوفن یکی از علل عمده از کار افتادگی کبد در آمریکا بوده است، نسبت به عواقب مصرف زیاد این دارو هشدار دادهاند. به گفته محققان موارد سالانه از کار افتادگی کبد در اثر مصرف استامینوفن از 28 درصد در سال 1998 به 51 درصد در سال 2003 افزایش یافته است. کارشناسان میگویند اعمال محدودیت بر فروش این دارو در انگلستان به کاهش موارد از کار افتادگی کبد در این کشور کمک کرده است. گروه مطالعه از کارافتادگی حاد کبد در آمریکا، که با شرکت پژوهشگران از دانشگاههای مختلف این کشور تشکیل شد، داده های 662 بیمار که در فاصله سال های 1998 تا 2003 به خاطر ازکارافتادگی حاد کبد بستری و درمان شده بودند را تجزیه و تحلیل کرد.از میان 275 موردی که به مصرف استامینوفن مربوط می شد، 48 درصد آنها غیرعمدی، 44 درصد ناشی از تلاش برای خودکشی و باقی نامعلوم بود.معلوم شد افرادی که دچار مسمومیت غیرعمدی شده بودند چندین داروی مختلف که حاوی استامینوفن بوده است را مصرف کردهاند. محققان دریافتند که مصرف 10 گرم استامینوفن در روز - معادل 20 قرص 500 میلی گرمی - میتواند باعث از کار افتادن کبد شود.
- · استامینوفن و آسم :
در پژوهشی که از سوی موسسه ملی پژوهشی آزمایشی بهداشت و تغذیه دانشگاه ناتینگهام انگلیس صورت گرفته است، محققان دریافتند که مصرف دائم و بدون تجویز مسکن استامینوفن، خطر ابتلا به آسم و بیماری مزمن گرفتگی ریوی را افزایش داده و در صورت مصرف روزانه باعث آسیب فعالیت ریهها میشود.پژوهشگران حدود 13 هزار و 500 آمریکایی را طی سالهای 1988 تا 1994 از نظر میزان مصرف آسپرین، استامینوفن و ایبوپروفن مورد مطالعه قرار دادند. به گفته این محققان، مصرف میزان بالای استامینوفن میزان آنتیاکسیدان گلوتاتیون را در بافت ششها کاهش میدهد که این امر منجر به آسیب ریه و بروز بیماریهای تنفسی و آسم میشود. در این مطالعات در مورد سایر مسکنها از جمله آسپرین و ایبوپروفن این نتایج به دست نیامد.
مصرف بیش از حد :
مصرف بیش از حد استامینوفن سبب تهوع، استفراغ، تعریق و خستگی میشود. استامینوفن نباید بیش از 4 گرم 4000(میلی گرم) در 24 ساعت مصرف شود، چون ممکن است به کبد صدمه بزند.در صورتی که به مصرف بیش از حد استامینوفن شک کردید، حتی در صورت عدم وجود هرگونه علامت مسمومیت از اورژانس تقاضایکمک کنید. درمان مسمومیت باید هرچه زودتر آغاز شود. در صورتی که درمان مصرف بیش از حد استامینوفن ظرف 24 ساعت اول آغاز نشود، ممکن است نتوان از آسیب کبدی یا مرگ جلوگیری کرد.
توصیههای آخر:
استامینوفن را نباید بیش از 10 روز 5( روز در بچه ها) برای تسکین درد و بیش از سه روز برای کاهش تب استفاده کنید.
سیگار ممکن است با اثر استامینوفن تداخل کند. سیگاری ها ممکن است به مقادیر بیشتری از دارو نیاز داشته باشند اما نباید بیش از میزان توصیه شده روزانه مصرف کنند.
مصرف همزمان الکل و استامینوفن خطر آسیب کبدی را به دنبال دارد.
استامینوفن نتایج برخی از آزمایشهای پزشکی را تغییر می دهد بنابراین باید مصرف آن را چند روز قبل از آزمایش مورد نظر قطع کرد. شیافهای استامینوفن را در یک جای خنک نگا ه دارید، ولی شیاف و انواع مایع استامینوفن (قطره و شربت) را منجمد نکنید. استامینوفن را دور از دسترس کودکان، دور از حرارت، نور مستقیم و حرارت مرطوب نگاه دارید استامینوفن تاریخ گذشته را دور از دسترس کودکان در توالت دور بریزید.
بسی شایسته است از اساتید فرهیخته و فرزانه که با کرامتی چون خورشید سرزمین رل راروشنی بخشیدند وگلشن سرای علم ودانش رابا راهنمایهای سازنده بارور ساختند تقدیر وتشکر نمایم.